Содержание
Вопрос-ответ
Здравствуйте! У меня вторая беременность (сыну 1 год 2 месяца), срок 13-14 недель. На 11 неделе началось сильное кровотечение (до этого времени ничего не беспокоило) и я поступила в больницу с диагнозом «начавшийся выкидыш» Сильное кровотечение продолжалось с 13.00-до 16.00, затем немного кровило еще весь следующий день, а на третий день выделения стали темнеть и исчезли. На следующее утро после поступления мне сделали УЗИ (04.06.05г.), которое показало:
Матка в anteflexio, с четкими, ровными контурами, округлой формы, увеличена за счет беременности и соответственно ее сроку. Меометрий обычной структуры и эхогенности, без узловых образований и ретрохориальных гематом, в котором визуализируется один живой эмбрион. Плацента сформирована по правой боковой с переходом на переднюю стенку матки, толщиной до 1, 2 м. Количество вод норма. Внутренний зев матки полностью сомкнут.
Результаты анализов: Кл. анализ крови: Эр – 4, 15; Hb — 124; Ht – 35, 8; L – 9, 4; П — 6; С — 73; Л — 18; М-3; Э-0; СОЭ – 22.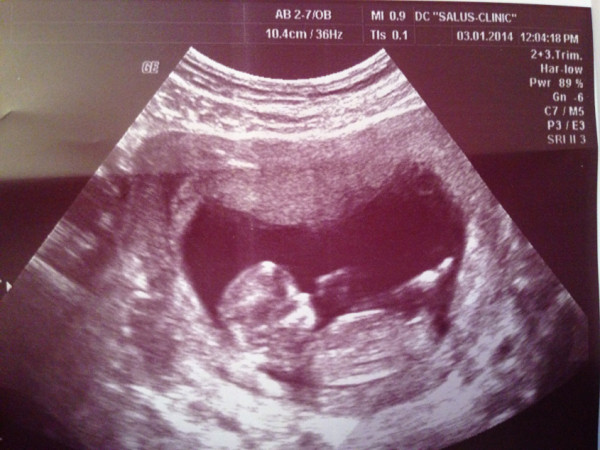 Общий анализ мочи: Уд.вес -1010, PH — Нейтр; Белок, Глюкоза, эритроциты — отр; L – 1-2-1; Эпителий единично. Биохим. анализ крови: Общ. Белок – 65, 0; Мочевина – 3, 2; Креатинин — 76; Билирубин – 12-0-12; АлАт — 23; АсАт – 59; Глюкоза – 3, 4.
Общий анализ мочи: Уд.вес -1010, PH — Нейтр; Белок, Глюкоза, эритроциты — отр; L – 1-2-1; Эпителий единично. Биохим. анализ крови: Общ. Белок – 65, 0; Мочевина – 3, 2; Креатинин — 76; Билирубин – 12-0-12; АлАт — 23; АсАт – 59; Глюкоза – 3, 4.
Гр. Крови А(II) Rh – фактор положительная. RW, ВИЧ, HBs Ag – отрицат, ДГА – 1, 88.
Было назначено лечение: Но-шпа 2, 0-3 раза в/м, папаверин 2 раза, утрожестан 1 т – 2 раза, витЕ по 1-3 раза, дицинон 2, 0 – 2 раза в/м, валериана по 1 -3 раза, дексаметазон ½ таб. Н ночь, магнеВ6 по 2 – 3 раза, Матерна 1.в день.
Во время нахождения в больнице пару раз совсем чуть-чуть кровило и каждый день периодически возникали тянущие боли и покалывания внизу живота. Выписали через 2 недели, лекарства оставили те же (кроме децинона). На следующий день после выписки опять появились темно-коричневые выделения, в этот же день я сделала новое УЗИ (20.06.05) результаты: Беременность 14 недель, В полости матки определяется дин живой эмбрион, размеры плода пропорциональны и соответствуют сроку 12 недель. Сердцебиение ритмичное 10 уд/мин. Двигательная активность определяется пороки развития не выявлены. Хорион по передней стенке матки О степени зрелости. Толщина плаценты 16 мм. Тонус миометрия незначительно повышен по передней стенке. Шейка матки не укорочена. Цервикальный канал закрыт.
Сердцебиение ритмичное 10 уд/мин. Двигательная активность определяется пороки развития не выявлены. Хорион по передней стенке матки О степени зрелости. Толщина плаценты 16 мм. Тонус миометрия незначительно повышен по передней стенке. Шейка матки не укорочена. Цервикальный канал закрыт.
У меня несколько вопросов: Как такая угроза может сказаться на развитии ребенка? Какие дополнительные анализы нужно сдать, чтобы прояснить причину угрозы? До какого срока принимать назначенные лекарства в таком объеме? Не могло ли быть причиной угрозы маленький срок между беременностями?
Спасибо за вашу консультацию
Клиника «Мать и дитя» Кунцево:
Наличие кратковременных кровянистых выделений во время беременности при нормальных анализах крови и данных УЗИ (адекватное развите плода, отсутствие отслойки плпценты) не оказывает отрицательного действия на плод. В таких случаях необходимо исключить воспаление влагалища, децидуальный полип цервикального канала, когда кровянистые выделения возникают не из матки, а носят внешний характер и не связаны с проблемами плодного яйца. Тем не менее, в вашем случае лучше соблюдать щадящий режим, принимать спазмолитики (но-шпу, магний В6, успокаивающие травы, продолжайте прием утрожестана до 16 недель беременности, дексаметазона. При нормальном самочувствии и данных УЗИ после 16 недель постепенно отменяйте утрожестан, спазмолитики, магний В6).
Тем не менее, в вашем случае лучше соблюдать щадящий режим, принимать спазмолитики (но-шпу, магний В6, успокаивающие травы, продолжайте прием утрожестана до 16 недель беременности, дексаметазона. При нормальном самочувствии и данных УЗИ после 16 недель постепенно отменяйте утрожестан, спазмолитики, магний В6).
клиника, диагностика, гемостатическая терапия – тема научной статьи по клинической медицине читайте бесплатно текст научно-исследовательской работы в электронной библиотеке КиберЛенинка
Н.К. ТЕТРУАШВИЛИ, д.м.н., А.А. АГАДЖАНОВА, Т.Б. ИОНАНИДЗЕ
Научный центр акушерства, гинекологии и перинатологии им. В.И. Кулакова Минздрава России
КРОВОТЕЧЕНИЯ ДО 22 НЕДЕЛЬ БЕРЕМЕННОСТИ:
КЛИНИКА, ДИАГНОСТИКА, ГЕМОСТАТИЧЕСКАЯ ТЕРАПИЯ
Согласно действующему в нашей стране с 2012 г. определению ранние потери беременности классифицируются до 21 нед. и 6 дней беременности, с 22 до 37 нед. регистрируются преждевременные роды. Подобный международный подход к регистрации перинатальной смертности требует предотвращения осложнений, начиная с ранних сроков беременности во избежание рождения глубоконедоношенного ребенка.
определению ранние потери беременности классифицируются до 21 нед. и 6 дней беременности, с 22 до 37 нед. регистрируются преждевременные роды. Подобный международный подход к регистрации перинатальной смертности требует предотвращения осложнений, начиная с ранних сроков беременности во избежание рождения глубоконедоношенного ребенка.
Ключевые слова: кровотечение, беременность, угрожающий аборт, выкидыш, транексамовая кислота
В настоящее время зарубежными авторами получены данные, свидетельствующие о возрастающем риске осложнений беременности при наличии ретрохори-альных и заооболочечных гематом, начиная с первого триместра беременности. Так, в метаанализе, обобщившем данные течения и исходов беременностей за 28 лет, получены следующие ключевые выводы:
1. Пациентки, потерявшие две и более беременностей, -группа риска по развитию преждевременных родов, в т. ч. очень ранних преждевременных родов, задержки роста плода, преждевременному излитию вод, отслойкам плаценты, предлежанию плаценты, кровотечениям во втором и третьем триместрах беременности.
ч. очень ранних преждевременных родов, задержки роста плода, преждевременному излитию вод, отслойкам плаценты, предлежанию плаценты, кровотечениям во втором и третьем триместрах беременности.
2. У женщин с кровотечениями на ранних сроках беременности, образованием ретроплацентарных гематом повышен риск преждевременных родов (в т. ч. очень ранних преждевременных родов), задержки роста плода, преждевременного излития вод при недоношенной беременности, отслоек плаценты во втором и третьем триместрах беременности [9].
В этой связи становится ясным, что остановка кровотечения важна начиная с ранних сроков беременности не только во избежание выкидыша и повышенной потери крови, но и для предотвращения образования больших ретроплацентар-ных гематом и поздних гестационных осложнений.
Кровотечение во время беременности является одним из самых опасных осложнений, требующих неотложной терапии. Акушерская тактика при кровотечениях различна в зависимости от величины кровопотери, причинных факторов, срока гестации, состояния женщины и плода.
Акушерская тактика при кровотечениях различна в зависимости от величины кровопотери, причинных факторов, срока гестации, состояния женщины и плода.
Кровотечения до 22 недель беременности часто сопровождаются образованием внутриматочных гематом, которые могут быть как ретрохориальной/ретроплацентарной, так и заоболочечной локализации [8].
До 12 нед. беременности при появлении кровянистых выделений из половых путей необходимо проводить дифференциальную диагностику между следующими состояниями:
имплантационное кровотечение, внематочная беременность, угрожающий аборт, начавшийся аборт, свершившийся аборт, неразвивающаяся беременность, пузырный занос. Очень важная роль в диагностике принадлежит ультразвуковому исследованию, которое позволяет вовремя диагностировать состояния, требующие хирургического вмешательства (внематочная беременность, пузырный занос), а также определиться с тактикой ведения женщин с начавшимся абортом, провести дифференциальный диагноз с неразвивающейся беременностью.
В зависимости от причины, приводящей к начавшемуся выкидышу, проводится подбор этиопатогенетической терапии. Однако при кровотечениях до 22 нед. беременности на первый план выходит необходимость остановки кровотечения без ущерба для организма матери и развивающегося плода.
■ Остановка кровотечения важна начиная с ранних сроков беременности не только во избежание выкидыша и повышенной потери крови, но и для предотвращения образования больших ретроплацентарных гематом и поздних гестационных осложнений
Кровянистые выделения из цервикального канала до 22 нед. беременности могут быть следствием различных состояний, среди которых наиболее частыми являются:
■ отслойка плаценты без образования гематом
■ отслойка плаценты с образованием ретроплацентарной гематомы
■ формирование заоболочечной гематомы
■ кровотечение при низком прикреплении плаценты или ее предлежании
■ децидуальная реакция пустующей полости матки при пороках развития матки (двурогая матка, удвоение матки)
■ антенатальная гибель плода из двойни или тройни. Правильная оценка клинической ситуации помогает
Правильная оценка клинической ситуации помогает
определить интенсивность и необходимую длительность проведения гемостатической терапии.
Кроме того, исключительно важным моментом является проведение дифференциальной диагностики между кровотечением из половых путей и кровотечением, сопровождающимся подтеканием околоплодных вод при высоком боковом разрыве плодного пузыря. Диагностика данного состояния иногда представляет значительные трудности, т. к. тесты на подтекание околоплодных вод часто оказываются ложно-негативными в условиях кровотечения. В некоторых клинических ситуациях только нарастающее маловодие, по данным динамического ультразвукового исследования, позволяет правильно поставить диагноз. При подтекании околоплодных вод в сроках до 22-й нед. беременности прогноз, как правило, неблагоприятный.
При редукциях одного плода при многоплодной беременности (двойни или тройни) исключительно важным представляется своевременное назначение антибактериальной терапии (длительность курса не менее 7 дней), контроль лейкоцитоза и палочко-ядерного сдвига в динамике, а также гемостазиологический контроль для своевременной диагностики и коррекции проявлений ДВС-синдрома.
Тот же подход необходим при наличии в полости матки больших (более 3 см) ретроплацентарных и заоболочечных гематом, возникающих в результате отслойки нормально-или низкорасположенной плаценты. При наличии воспалительных изменений по данным клинического анализа крови (лейкоцитоза, повышенного уровня С реактивного белка) решается вопрос о целесообразности проведения антибактериальной терапии.
Своевременная остановка кровотечения представляется исключительно важной, т. к. длительные кровянистые выделения нарушают функционирование фетоплацентарного комплекса, создают предпосылки для формирования плацентарной недостаточности и способствуют активации воспалительных процессов в полости матки.
Препарат для гемостатической терапии, используемый в I и II триместрах беременности, должен отвечать ряду требований:
■ отсутствие эмбриотоксического и тератогенного эффектов
■ быстрое и эффективное действие, т.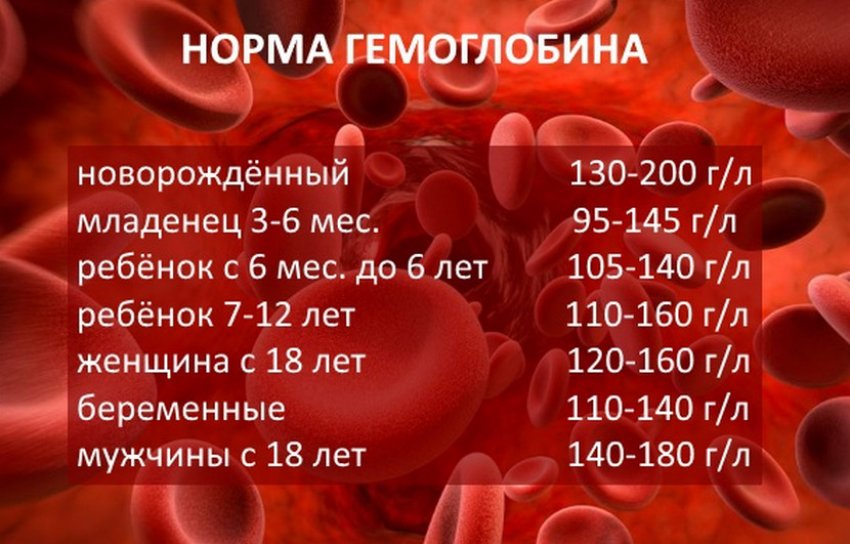 к. фактор времени при угрожающем и начавшемся аборте выходит на первый план
к. фактор времени при угрожающем и начавшемся аборте выходит на первый план
■ отсутствие кумулятивного эффекта
■ незначительное системное влияние на гемостаз.
Последний фактор является особенно важным, т. к. активация внутрисосудистого свертывания, с одной стороны, может вести к микротромбозу, что нарушает плацентацию, особенно в условиях физиологической гиперкоагуляции при беременности, а, с другой стороны, небезопасно для организма матери в связи с опасностью развития тромбоза.
Препарат транексамовой кислоты (транексам), являясь антифибринолитическим средством, ингибирует действие активатора плазмина и плазминогена, что обуславливает гемостатический эффект без выраженного влияния на систему гемостаза в целом на системном уровне [3, 6].
Так, исследования, проведенные в Скандинавии, показали, что за период свыше 19 лет на примере 238 тыс. женщин не отмечено повышения частоты тромботических осложнений по сравнению с обычным уровнем тромбозов среди пациенток того же возраста. В исследованиях, проведенных у беременных женщин, доказано, что при применении транексамо-вой кислоты не происходит повышения коагуляционного потенциала крови и, следовательно, риск тромбоза не повышается по сравнению с пациентками, не принимавшими препарат [4].
женщин не отмечено повышения частоты тромботических осложнений по сравнению с обычным уровнем тромбозов среди пациенток того же возраста. В исследованиях, проведенных у беременных женщин, доказано, что при применении транексамо-вой кислоты не происходит повышения коагуляционного потенциала крови и, следовательно, риск тромбоза не повышается по сравнению с пациентками, не принимавшими препарат [4].
Вторым, безусловно важным фармакологическим свойством транексамовой кислоты является ее противовоспалительное действие за счет подавления образования кининов, провоспалительных цитокинов (фактора некроза опухоли, интерлейкина 1, интерлейкина 2) и других активных пептидов, участвующих в воспалительных и аллергических реакциях.
Исследователи-гематологи отмечают большую эффективность транексамовой кислоты по сравнению с другими анти-фибринолитиками.
ТРАНЕКСАМ®
транексамовая кислота
Эффективное средство профилактики и терапии акушерских кровотечений
• Не вызывает тромботических осложнений1
• Не обладает тератогенным эффектом, может ^^¡Нцзименяться с первого три мест
1. сат ЬаепютЖаде 1СЙА$Н~2>: а гапЬотвн!, р1а£еЬо-соп£ш1Ы (па1.1апсе[ 2010; 376:23-32.
сат ЬаепютЖаде 1СЙА$Н~2>: а гапЬотвн!, р1а£еЬо-соп£ш1Ы (па1.1апсе[ 2010; 376:23-32.
2. Инструкция по медицинскому применение п репарата
Маркетинг и днетрнбьюция:
ООО «Штада Маркетинг ■ ЦТА Г)А
телекс :+7{№) 797-31-10 WWW.4tOdO.ru
В последние годы появляются данные, свидетельствующие о снижении объема кровопотери после родов и во время операций кесарева сечения, в связи с чем некоторыми авторами высказывается мнение, что возможно использование препарата в целях профилактики повышенной кровопотери рутинно в родах и при кесаревом сечении [1, 5, 6]. Особую значимость такой профилактический подход приобретает в группах риска по развитию кровотечений (у женщин с тром-боцитопенией, при миоме матки, низком прикреплении плаценты и др. ) [5, 6]. И хотя профилактическое использование транексамовой кислоты подлежит дальнейшему изучению, в качестве лечебного препарата для остановки послеродовых кровотечений транексамовая кислота активно используется и входит в алгоритм действий при кровотечении, по данным отечественных и зарубежных руководств [2, 3, 5, 7].
) [5, 6]. И хотя профилактическое использование транексамовой кислоты подлежит дальнейшему изучению, в качестве лечебного препарата для остановки послеродовых кровотечений транексамовая кислота активно используется и входит в алгоритм действий при кровотечении, по данным отечественных и зарубежных руководств [2, 3, 5, 7].
Использование препарата при кровотечении во время беременности позволяет быстро и эффективно остановить кровотечение. Внутривенное введение препарата проводится из расчета 10-15 мг на кг массы тела беременной в зависимости от объема теряемой крови. В среднем в первом триместре беременности суточная доза транексамовой кислоты при кровотечении составляет до 1 000 мг, во втором и третьем триместрах беременности от 1 000 до 2 000 мг в сутки. После внутривенного введения целесообразен переход на таблетированный прием препарата.
■ Препарат транексамовой кислоты
(транексам), являясь антифибринолитическим средством, ингибирует действие активатора плазмина
и плазминогена, что обуславливает гемостатический эффект без выраженного влияния на систему гемостаза в целом
Транексамовая кислота до 22 нед. беременности используется в суточной дозе от 750 до 1 500 мг (250 мг в таблетке). Препарат применяют по 250-500 мг 3 раза в день в течение 5-7 дней, далее по показаниям.
беременности используется в суточной дозе от 750 до 1 500 мг (250 мг в таблетке). Препарат применяют по 250-500 мг 3 раза в день в течение 5-7 дней, далее по показаниям.
После уточнения причин угрозы прерывания беременности используются препараты, коррегирующие выявленные нарушения.
Проведенное исследование касалось изучения эффективности транексамовой кислоты для остановки кровотечений во время беременности.
ЦЕЛЬ ИССЛЕДОВАНИЯ
Изучение эффективности гемостатической терапии препаратом транексамовой кислоты Транексам у женщин с начавшимся выкидышем.
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ
Критерии включения в группу исследования: ■ срок беременности от 5 до 22 нед.;
■ угрожающий выкидыш на момент включения в исследование, проявляющийся болями внизу живота и в пояснице и кровотечением из половых путей;
Критерии исключения:
■ аномалии развития эмбриона/плода
■ тяжелые экстрагенитальные заболевания матери, являющиеся противопоказаниями для пролонгирования беременности;
■ нарушение целостности плодного пузыря (подтекание околоплодных вод).
На основании данных критериев было отобрано 220 женщин, которые были поделены на 2 группы, в зависимости от вида проводимой гемостатической терапии. Основную группу составили 110 женщин, получавших с гемостатической целью препарат транексам в суточной дозе 1 000-1 500 мг до остановки кровотечения. Группу сравнения составили 110 женщин с угрожающим выкидышем в тех же гестационных сроках, которым проводилась стандартная гемостатическая терапия препаратом этамзилат натрия.
Статистическая обработка данных выполнена на индивидуальном компьютере с помощью электронных таблиц «Microsoft Excel» и пакета прикладных программ «Statistica for Windows» v. 8.0, StatSoft Inc (США). Вычислялись средняя арифметическая (M), ошибка средней (m), достоверность различий (p). Различия между выборочными совокупностями считались достоверными при уровне вероятности p < 0,05 (95% уровень значимости) и при p < 0,01 (99%-ный уровень значимости).
РЕЗУЛЬТАТЫ
Пациентки были сопоставимы по возрасту (33,2 ± 2,3 и 32,1 ± 2,4 года соответственно), гинекологическому и репродуктивному анамнезу.
В структуре причинных факторов угрожающего выкидыша эндокринопатии составили 14,5% в основной группе, 13,6% в группе сравнения, иммунологические причины — 10,0 и 10,9%, инфекционно-воспалительный фактор — 26,4 и 25,5%, пороки развития матки 12,7 и 11,8% соответственно. Таким образом, пациентки были отобраны в исследование на основании принципа сопоставимости возрастных и причинных факторов угрозы выкидыша.
При ультразвуковом исследовании ретрохориальные/ ретроплацентарные гематомы отмечены у 48 женщин основной группы (43,6%) и 47 пациенток из группы сравнения (42,7%), заоболочечные гематомы диагностированы у 15 (13,6%) и 18 (16,4%) женщин соответственно. Предлежание плаценты отмечено у 14 (12,7%) и 12 (10,9%) женщин обеих групп соответственно. У остальных беременных имели место кровянистые выделения из половых путей вследствие отслойки хориона/плаценты или оболочек без образования гематом.
Оценивалась длительность кровотечения из половых путей, регресс ретрохориальных/ретроплацентарных и заоболочечных гематом, длительность пребывания в стационаре, пролонгирование и исход беременности.
Установлено, что остановка кровотечения при использовании транексамовой кислоты в среднем наступала на 2-е сутки от начала терапии, длительность кровотечения в среднем составила 2,1 ± 0,2 дней, тогда как в группе, принимавшей этамзилат натрия, длительность кровотечения была достоверно больше 5,7 ± 0,3 (р < 0,01). Необходимость стационарного лечения составила в основной группе 9,7 ± 0,8 койко-дней и 15,6 ± 2,7 койко-дней соответственно (р < 0,05).
■ В последние годы появляются данные, свидетельствующие о снижении объема
кровопотери после родов и во время операций кесарева сечения, в связи с чем некоторыми авторами высказывается мнение, что возможно использование транексамовой кислоты в целях профилактики повышенной кровопотери рутинно в родах и при кесаревом сечении
Эти данные коррелировали и с ультразвуковой картиной, свидетельствующей о регрессе гематом в полости матки. При использовании препарата транексам происходила быстрая остановка кровотечения и, как следствие, организация и рассасывание гематом в полости матки в более короткие сроки — у 33 из 63 (52,4%) женщин основной группы и у 22 из 65 (33,8%) женщин в группе сравнения на этапе стационарного лечения. Полное отсутствие гематом отмечено в основной группе за 1,2 ± 0,4 нед., в группе сравнения за 4,8 ± 0,5 нед. (р < 0,05).
При анализе показателей гемостаза у женщин, получавших терапию транексамом, не отмечено достоверных изменений в показателях гемостаза (на системном уровне) до и после лечения.
Успешное пролонгирование беременности наблюдалось в основной группе в 95,5% случаев, в группе сравнения в 91,8% (р > 0,05).
У 5 пациенток в основной группе была диагностирована неразвивающаяся беременность в сроках от 5 до 8 нед., в 9 случаях в группе сравнения — потери беременности в сроках от 5 до 12 нед.
Таким образом, установлено, что препарат транексам в дозах от 750 до 1 500 мг в сутки при длительности курса лечения 5-7 дней оказывает выраженный гемостатический эффект при кровотечениях до 22 нед. беременности.
ВЫВОДЫ
Включение препарата транексам в комплексную терапию больных с угрожающим выкидышем и невынашиванием беременности позволяет быстро остановить кровотечение, не влияя на показатели системы гемостаза. Остановка кровотечения в группе пациенток, получавших транексам, наступала в более короткие сроки по сравнению с женщинами, использовавшими этамзилат натрия, что требовало меньшей продолжительности стационарного лечения.
Таким образом, включение препарата транексам в программу лечения женщин с начавшимся выкидышем позволяет быстро остановить кровотечение, способствовать быстрому регрессу гематом в полости матки и пролонгировать беременность.
%
ЛИТЕРАТУРА
1. Баев О.Р. Профилактика кровотечений в послеродовом и раннем послеродовом периоде. Активная или выжидательная тактика? 2011, 6: 27-30.
2. Куликов А.В., Мартиросян С.В., Обоскалова Т.А. Протокол неотложной помощи при кровотечении в акушерстве. Методические рекомендации. Екатеринбург, 2010.
3. de Lange NM, Lancé MD, de Groot R, Beckers EA, Henskens YM, Scheepers HC. Obstetric hemorrhage and coagulation: an update. Thromboelastography, thromboelastometry, and conventional coagulation tests in the diagnosis and prediction of postpartum hemorrhage. Obstet Gynecol Surv., 2012, Jul., 67 (7): 426-435.
4. Lindoff C, Rybo G, Astedt B. Treatment with tranexamic acid during pregnancy, and the risk of thromboembolic complications. Thromb. Haemost, 1993, 2, 70 (2): 238-240.
5. Onwuemene O, Green D, Keith L. Postpartum hemorrhage management in 2012: predicting the future. Int J Gynaecol Obstet., 2012, Oct., 119 (1): 3-5.
6. Peitsidis P, Kadir RA. Antifibrinolytic therapy with tranexamic acid in pregnancy and postpartum. Expert OpinPharmacother, 2011, 12 (4): 503-516.
7. Su LL, Chong YS Massive obstetric haemorrhage with disseminated intravascular coagulopathy. BestPract Res Clin Obstet Gynaecol., 2012, Feb., 26 (1): 77-90.
8. Tower CL, Regan L. Intrauterine haematomas in a recurrent miscarriage population. Human Reproduction. 2001, 16 (9): 2005-2007.
9. van Oppenraaij RHF, Jauniaux E, Christiansen OB, Horcajadas JA, Farquharson RG and Exalto N, ESHRE Special Interest Group for Early Pregnancy (SIGEP) Predicting adverse obstetric outcome after early pregnancy events and complications: a review. Human Reproduction Update, 2009, 15 (4): 409-421.
Кровотечения в первой половине беременности — Информация
!
Беременность — это сложный физиологический процесс, который может сопровождаться различными осложнениями, в том числе и такими, которые вызывают маточные или вагинальные кровотечения. Как правило, наиболее опасны с этой точки зрения первый и последний триместр беременности, точнее, самые первые и последние ее недели.
Как ни покажется странным, но вовсе не любое кровотечение в начале беременности указывает на патологию, которая нуждается в незамедлительном медицинском вмешательстве.
Более того, можно сказать, что на самых ранних сроках беременности незначительные кровяные выделения считаются обычным симптомом, который не является причиной для беспокойства и не представляет опасности для нормального течения беременности.
Первые недели беременности — это время глобальной перестройки организма женщины, гормональной и физиологической.
В чем же могут быть причины выделения крови из половых путей беременной женщины?
Прежде всего, во время закрепления плодного яйца в стенку матки небольшие фрагменты ее слизистой оболочки могут отторгаться, что вызывает появление небольших кровянистых выделений из влагалища. Эти вагинальные выделения могут иметь коричневый, бурый или интенсивно красный цвет. Чаще всего выделения при этом не обильны и не длятся дольше нескольких дней. Иногда они сопровождаются незначительными спазмами, иногда проходят совершенно безболезненно для беременной.
Именно такого рода кровотечения иногда становятся первыми показателями наступившей беременности. Повторим, что это происходит не тогда, когда беременность уже установлена, а во время имплантации плодного яйца, то есть тогда, когда «настоящая» маточная беременность еще не началась.
Чаще всего по времени такие кровянистые выделения совпадают со временем наступления очередной менструации, что и приводит к довольно распространенному мнению о том, что с наступлением беременности менструации прекращаются не у всех.
Однако после того как беременность установлена, любое кровотечение должно насторожить беременную и заставить ее немедленно показаться акушеру-гинекологу, ведущему беременность.
Довольно распространенная причина выделения крови из половых путей у беременных на ранних сроках беременности — это эрозия шейки матки. Происходит это тоже по вполне понятной причине: из-за усиленного притока крови к матке во время беременности слизистая шейка матки может начать кровоточить, превращаясь в некоторое подобие воспалительной язвы.
В случае эрозии шейки матки у беременных кровь из половых путей появляется после полового контакта или вовсе без видимой причины, болью такое кровотечение не сопровождается, является незначительным и быстро самопроизвольно прекращается.
Кроме эрозии, причиной кровотечений у беременных в первом триместре беременности могут быть полипы цервикального канала и децидуальные полипы — безвредные опухоли, вырастающие в матке или в шейке матки. Кровотечение при этом также незначительно и не сопровождается болевыми ощущениями.
В зависимости от конкретной ситуации, врач может удалить полип или дождаться, пока полип отпадет сам, как это чаще всего происходит. Удаление кровоточащего полипа не вредит течению беременности, так как выскабливание полости матки при его удалении не требуется. Параллельно с удалением полипа обязательно проводится лечение, направленное на восполнение кровопотери и на сохранение беременности.
Однако бывают и другие случаи, когда кровотечение в первом триместре беременности служит сигналом о том, что «не все спокойно в Датском королевстве».
В частности, могут начинаться с вагинального кровотечения такие тяжелейшие осложнения первого триместра беременности как самопроизвольный выкидыш и внематочная беременность.
Кроме того, выделение крови из половых путей беременной может говорить о развитии какой-либо тяжелой патологии шейки матки, вплоть до онкологических новообразований.
Другие причины кровотечений включают варикозное расширение кровеносных сосудов наружных половых органов, инфекции влагалища.
Напомним еще раз: для того чтобы не пропустить первые признаки этих осложнений, любое кровотечение у беременной женщины должно быть поводом для обращения к врачу.
Самопроизвольный выкидыш — это крайне серьезное осложнение беременности, которое возникает на ранних сроках беременности и, как правило, начинается с кровотечения. Кровотечение, свидетельствующее о начинающемся выкидыше, может быть незначительным и безболезненным. Однако оно не прекращается через короткое время, а продолжает нарастать и по интенсивности и по сопровождающим его неприятным ощущениям.
Самопроизвольный выкидыш происходит в несколько этапов: угрожающий выкидыш, начавшийся выкидыш, аборт в ходу, неполный и полный самопроизвольный выкидыш. Различаются эти этапы как раз по интенсивности кровотечения и наличию болевого синдрома.
При угрожающем выкидыше кровянистые выделения из половых путей беременной носят крайне скудный характер, боль, как правило, отсутствует или же проявляется ноющими ощущениями внизу живота. Матка при этом еще не изменена, и при активном и своевременном лечении можно сохранить беременность.
Начавшийся выкидыш характеризуется медленным кровотечением, схваткообразным характером болей. Шейка матки на этом этапе выкидыша уже может быть слегка укорочена, а наружный зев приоткрыт. Состояние женщины при этом остается удовлетворительным и при правильном ведении лечения возможно сохранение беременности. Если же пропущен и этот момент, то сохранить беременность практически невозможно, а, кроме того, сильное кровотечение при аборте в ходу вызывает необходимость срочной госпитализации, при которой выполняется выскабливание полости матки, с возмещением кровопотери, в зависимости от ее объема и состояния женщины.
Кровянистые выделения при неполном выкидыше значительны, имеют, как правило, темно-красный цвет, в них можно заметить сгустки. Кровотечение сопровождается схваткообразными болями внизу живота. Неотложная помощь заключается в выскабливании полости матки, удалении остатков плодного яйца; возмещение кровопотери в зависимости от ее объема и состояния женщины.
Если же произошел полный выкидыш, то кровотечения нет, поскольку плодное яйцо полностью выделяется из матки. Единственное, что должен сделать в этом случае врач, это провести выскабливание полости матки для того, чтобы там не оставалось частей плодного яйца.
Самопроизвольные выкидыши, как это ни грустно, представляют собой довольно распространенную причину маточных кровотечений во время беременности.
Другой причиной кровотечений у беременных может быть внематочная беременность, то есть ситуация, при которой плодное яйцо закрепляется не в теле матки, а в трубах или в шейке матки. Не замеченная вовремя внематочная беременность может привести к разрыву шейки матки и даже к летальному исходу.
Поэтому при первых же признаках недомогания (кровотечение из половых органов, сочетающееся с субъективными признаками беременности: токсикозом, нагрубанием молочных желез и т.д.) необходимо немедленно обращаться к врачу. Впрочем, заметим, что кровотечение, свидетельствующее о внематочной беременности, происходит тогда, когда женщина еще не знает о беременности вообще. Так что к кровотечениям при беременности эту ситуацию можно отнести весьма условно.
На основании осмотра, анализов и УЗИ-диагностики врач сразу же определит, есть ли воспаление, которое могло вызвать кровотечение, как протекает беременность, нет ли угрозы выкидыша.
При грамотном и своевременном лечении многих осложнений удается избежать, наши врачи всегда стремятся сохранить беременность даже на самых ранних ее сроках.
Версия для печати
Выделения при беременности: типы выделений
Выделения — одна из интимных тем, которая волнует многих будущих мам. Что же «там» происходит? Из-за чего возникают все эти выделения? На ранних сроках беременности выделения из влагалища могут усилиться, а в конце беременности слизь со следами крови может быть одним из признаков приближающихся родов — так отходит слизистая пробка, защищающая вход в матку на протяжении беременности. Некоторые выделения, обладающие специфическим запахом и цветом, могут быть признаком инфекции. Из этой статьи вы узнаете о типах выделений, с которыми можете столкнуться во время беременности, о том, какие из них неопасны, а какие требуют вмешательства врача.
Какие выделения при беременности являются нормальными?
В норме выделения при беременности бывают прозрачными или белыми, как правило, липковатыми, без явно выраженного запаха. Если на белье или прокладке выделения оставляют желтоватые следы, не стоит беспокоиться. Во время беременности уровень гормонов эстрогена и прогестерона растет, а приток крови к влагалищу увеличивается, поэтому выделений также может стать больше, особенно во втором триместре. На самом деле выделения защищают плод от инфекции, ведь так влагалище естественным образом очищается и выводит отмершие клетки. По истечении полного срока вынашивания (на 39-й неделе) выделения могут стать слизистыми. Это слизистая пробка, о которой мы более подробно расскажем далее.
Являются ли выделения признаком беременности?
Как правило, выделения не относятся к признакам беременности, но в самом ее начале иногда отмечаются кровянистые выделения. Это имплантационное кровотечение, которое происходит при прикреплении оплодотворенной яйцеклетки к слизистой стенке матки. На ранних сроках беременности такие выделения обычно розового цвета, немного бледнее, чем менструальное кровотечение.
Кстати, если вы совсем недавно узнали, что станете мамой, рекомендуем подсчитать примерную дату родов с помощью нашего калькулятора.
Что такое лейкорея?
Лейкорея (бели) — это медицинский термин, которым обозначают все разновидности выделений из влагалища, а не только те, которые характерны для беременности. Как правило, это прозрачное или беловатое вещество, похожее на слизь, которое начинает вырабатываться во время полового созревания. Цвет, консистенция и объем выделений зависит от дня менструального цикла. При беременности выделений может быть больше, чем обычно, но это абсолютно естественно.
Какие выделения при беременности являются признаком инфекции?
К сожалению, во время беременности организм более подвержен вагинальным инфекциям. Причина в том, что из-за гормонов беременности изменяется состав влагалищной флоры, поэтому организм более подвержен таким заболеваниям как, молочница и бактериальный вагиноз.
Об инфекции может свидетельствовать любое изменение цвета, запаха или консистенции вагинальных выделений, поэтому во время беременности будьте начеку. Изменения происходят и при бактериальном вагинозе — из-за него выделения, как правило, приобретают резкий рыбный запах и серый, белый или зеленый цвет. При молочнице выделения могут быть вязкими, комковатыми, белого цвета. Если вы заметили у себя эти симптомы или что-то еще вызывает у вас беспокойство, обсудите это с врачом, который подберет лечение. Невылеченная вагинальная инфекция может перейти на матку, а это уже опасно для здоровья плода.
Когда следует обратиться к врачу?
Если цвет или консистенция выделений изменилась или если появился неприятный запах, обратитесь к врачу. Также к врачу стоит обратиться при появлении зуда или болезненности при мочеиспускании. Водянистость или следы крови в выделениях могут означать, что у вас отходят воды или слизистая пробка. Если ваш срок меньше 37 недель, это может свидетельствовать о начале преждевременных родов. В этом случае к врачу нужно обратиться при первых же симптомах. Если на каком-либо этапе беременности у вас возникает кровотечение из влагалища (более серьезное, чем незначительные кровянистые выделения), сразу же обратитесь к врачу или вызовите скорую помощь.
Как избежать влагалищной инфекции во время беременности?
Чтобы не занести бактерии из кишечника во влагалище, подтираться следует движением спереди назад. Регулярно подмывайтесь водой и нейтральным мылом. Рекомендуется носить белье из хлопчатобумажной или другой натуральной дышащей ткани и не носить обтягивающую одежду (отложите любимые легинсы на потом).
При появлении неприятного запаха не стоит использовать спринцовки. Лечение при таких симптомах назначает врач.
На какие еще изменения в характере выделений стоит обратить внимание?
Непосредственно перед наступлением беременности, во время нее и сразу после у женщин иногда наблюдаются следующие изменения в характере выделений:
Выделения при овуляции. Объем выделений (лейкореи) зависит от дня менструального цикла. Количество выделений увеличивается непосредственно перед овуляцией (наиболее благоприятное время для зачатия), при этом они обычно имеют жидкую консистенцию. Сразу после овуляции выделения становятся более густыми и менее заметными, а их объем уменьшается. Эти колебания обычно замечают женщины, которые целенаправленно планируют беременность и следят за периодами овуляции.
Слизистая пробка. Слизистая пробка, как следует из названия, состоит из слизи, которая скапливается в шейке матки, закрывая вход в полость матки. Ее назначение — защищать плод от попадания инфекции. Непосредственно перед началом схваток шейка матки расширяется, а пробка выходит из влагалища. Цвет этой слизи обычно прозрачный или слегка розоватый со следами крови, а ее консистенция обычно гуще, чем у обычных выделений при беременности.
Околоплодные воды. За несколько часов до начала схваток прорывается плодный пузырь и отходят воды. Не всегда это бывает так же масштабно, как в кино: у одних воды отходят небольшой струйкой, у других объем вод может быть более значительным, а третьи вообще ничего не замечают.
Лохии. Сразу после естественных родов или кесарева сечения и отделения плаценты появляются новые выделения — лохии. Это слизь с кровью, которая выделяется в течение нескольких дней после родов. Сначала это густые выделения красного цвета, который постепенно бледнеют и становятся желтоватыми или белыми. После кесарева сечения объем лохий несколько меньше, чем после естественных родов. Длятся лохии, как правило, четыре-шесть недель после родов.
Во время беременности с организмом происходит множество удивительных изменений. Чтобы узнать, что ждет вас и малыша дальше, скачайте специальное руководство по беременности.
Часто задаваемые вопросы по биохимическому скринингу беременных женщин
На вопросы отвечает Марина Валерьевна Кречмар
Руководитель Северо-Западного пренатального генетического центра, врач-генетик высшей категории
Какие тесты проводятся беременным?
В настоящее время Санкт-Петербурге беременным рекомендуют два основных вида исследований:
— анализ на РАРР-А и бета-ХГЧ в сроке 9–13 недель
— анализ на АФП и ХГЧ.
Нужно ли проводить «тройной тест»?
Некоторые частные лаборатории используют так называемый «тройной тест», используя наборы, в которых кроме АФП и ХГЧ добавлено определение концентрации еще одного гормона — неконъюгированного эстриола. По современным данным, его оценка для уточнения рисков хромосомной патологии плода имеет слишком малый вес и сильно зависит от многих других факторов состояния женщины, что не является значимым для расчетов рисков по хромосомной патологии плода. Если по результатам «двойного» теста у Вас выявлен повышенный риск, лучше обратиться к врачу-генетику и разобраться в ситуации с учетом профессиональной клинической оценки результатов тестирования.
Насколько важно точно указывать вес беременной при заборе крови на «белки плода»?
Вес каждой женщины должен быть указан в направлении на исследование. При отсутствии такой информации риск может быть рассчитан «по среднему» весу беременных в этом сроке – 60 кг .
Все женщины разные – есть беременные весом 45 и 145 кг . Для более точной оценки результатов и вводится поправка в соответствии с «весовой категорией». Но абсолютной точности здесь не требуется – отдельные граммы не изменят расчетов. Важен индивидуальный подход. Поэтому мы всегда измеряем вес женщины перед сдачей анализов.
Сдавала анализ крови на белки плода, так как врач назначила их сразу после приема, теперь волнуюсь, так я плотно позавтракала с утра. Не повлияет ли это на результат исследования? Может мне пересдать кровь натощак?
Не беспокойтесь! В отличии от большинства «взрослых» анализов, чувствительных к приему пищи, измерение количества любых белков, поступающих в кровь матери от плода, от времени приема пищи не зависит. Здесь самое главное – точно знать срок беременности, установленный по УЗИ. Пересдавать анализ не имеет смысла. А завтракать и дальше в течение дня принимать пищу чаще, чем обычно, беременным очень важно.
В клиниках, где возможен индивидуальный подход к обследованию беременных, и конечно, у нас в Центре медицины плода кровь на скрининговые тесты можно сдать в течение всего рабочего дня.
Какой анализ лучше — РАРР-А и бета-ХГЧ или АФП и ХГЧ?
В настоящее время безусловным преимуществом обладает первый. Доказано, что он более специфичен для оценки рисков по хромосомной патологии, в том числе и синдрому Дауна. Его важное преимущество – он проводится в первом триместре, можно сдавать кровь уже с наступления 9 недели беременности (определенной по размерам плода на УЗИ). Самыми оптимальными сроками для этого анализа являются 9 – 12 неделя. Допускается срок исследования почти до 14 (13 недель 6 дней), но достоверность оценки рисков будет ниже.
Если вы прошли полное исследование в первом триместре, выполнили УЗИ и получили заключение врача-генетика о низком риске для плода по хромосомной патологии, исследование на АФП и ХГЧ проводить не стоит.
В особых случаях после первого скрининга назначается тест на АФП и ХГЧ как дополнительный тест по рекомендации генетика.
Если Вы пропустили сроки первого скринингового теста, то, конечно, Вам необходимо в сроке 15 – 18 недель сдать кровь хотя бы на второй.
Хотелось бы подчеркнуть, что по рекомендации международных экспертов по пренатальной диагностике анализ на РАРР-А и бета-ХГЧ в сроке 9 – 12 недель рекомендован в любом возрасте всем беременным женщинам.
Я проходила процедуру ЭКО и использовала донорскую клетку, так как свои клетки в 46 лет уже не созревают. Сейчас 12 недель. Как мне правильно пройти биохимический тест?
Вам нужно срочно сдать кровь на РАРР-А и бета-ХГЧ и выполнить УЗИ. От Вашего возраста, процедуры ЭКО само количество белков не меняется. И риск «по белкам» будет оценен в зависимости от определенных концентраций.
Но компьютерная программа считает «объединенные» риски – по белкам, по УЗИ и по возрасту женщины, точнее, по «возрасту яйцеклетки». Соответственно, для этого анализа в направлении для расчетов должен быть указан возраст донора яйцеклетки. Если он совсем точно Вам не известен, можно произвести расчет по низкому возрастному риску, так как все доноры имеют возрастные ограничения для участия в программе ЭКО. Если Вам уже провели расчет по Вашему возрасту, не страшно, мы можем провести переоценку рисков с учетом реальных данных и выдать Вам Медико-генетическое заключение по результатам пренатальных исследований.
Медикаментозное прерывание беременности на Бору
Прерывание беременности – это серьезное и тяжелое решение в жизни женщины. Народная мудрость гласит: семь раз отмерь, один раз отрежь. Нужно серьезно все обдумать прежде, чем решиться на аборт, а в случае принятия такого решения, выбрать клинику, имеющую лицензию на такой вид деятельности, и врача, который прошел специальное обучение по медикаментозному прерыванию беременности, получил соответствующее разрешение и имеет опыт такой работы.
В нашей стране по своему собственному желанию женщина может сделать аборт на сроке до 12 недель. Также существуют различные медицинские показания к прерыванию беременности, когда беременность несет серьезную угрозу для жизни женщины. В этом случае аборт делается на любом сроке беременности после определения показаний к нему врачом-гинекологом и смежными специалистами. Причиной прерывания беременности по медицинским показаниям может быть как серьезная патология со стороны женщины, так и со стороны плода. Определиться с выбором метода прерывания беременности может только опытный и грамотный врач гинеколог.
- Хирургическое (8-12 недель беременности, считая от первого дня последней менструации).
- Мини-аборт (42-56 дней от первого дня последней менструации).
- Медикаментозное прерывание беременности (до 42 дней от первого дня последней менструации).
Пожалуй, самый современный и наиболее безопасный способ прерывания беременности, который можно использовать на ранних сроках – медикаментозный аборт. В отделении гинекологии Медицинского центра «Гарантия» опытные гинекологи, имеющие специальное разрешение на проведение фармаборта, выполняют только такой вариант прерывания беременности. Благодаря отсутствию хирургического вмешательства мы избегаем целого ряда осложнений и возможных последствий таких как: механическое повреждение матки и цервикального канала, воспаление, инфицирование, кровотечение и главное – возможного бесплодия в будущем.
Медикаментозное прерывание беременности: преимущества метода
- Минимальный гормональный стресс для организма (т.к. медаборт можно проводить на очень ранних стадиях беременности, когда гормональные изменения еще не существенные, а плодное яйцо слабо прикреплено к матке).
- Возможность применения сразу в день обращения в случае ультразвукового подтверждения срока беременности и исключения внематочного расположения плодного яйца.
- Отсутствие хирургического вмешательства и применения анестезии, что исключает риск возникновения следующих осложнений: инфицирование, спаечные процессы, травматизация полости матки, воспаления.
- После медикаментозного прерывания беременности отсутствует риск развития вторичного бесплодия.
- Легче переносится, то есть почти как естественный процесс, так как протекает практически также как обычная менструация, возможно с более обильными выделениями.
- Для женщин в юном возрасте, вынужденных прервать нежелательную беременность, – это самый оптимальный выход из положения.
На медикаментозное прерывание беременности цена зависит от препарата, используемого в клинике.
Медикаментозное прерывание беременности — как происходит?
В соответствии с действующим законодательством Фармаборт в Медицинском центре «Гарантия» предусматривает как минимум три визита к врачу.
Визит 1
В день обращения врач осматривает пациентку, проводит ультразвуковое исследование. Обследование проводится с целью:
- Исключить внематочную беременность.
- Установить срок беременности. Медикаментозное прерывание беременности сроки имеет ограниченные! (для медикаментозного аборта не более 6 недель или 42 дня от первого дня последней менструации).
При обследовании вам могут предложить сдать анализ крови на гормон, подтверждающий наличие беременности (ХГЧ), если не удаётся визуализировать плодное яйцо в полости матки. Это назначение обосновано.
Во многих центрах практикуется при первой консультации брать у пациентки мазок на флору, анализ крови на сифилис, СПИД, гепатиты. Формально, это необязательные компоненты. Однако если вдруг у вас возникнет ситуация, требующая хирургического вмешательства, то эти анализы потребуются. Поэтому, сдав анализ крови и мазок заранее, вы себя страхуете.
Если наличие маточной беременности подтверждено, то врач перед процедурой обязательно должен дать вам бланк информированного согласия на прерывание беременности, который вы должны подписать.
Если вы твёрдо убеждены в своём решении, врач расскажет вам, что представляет собой медикаментозный способ прерывания беременности, какие бывают противопоказания, порядок повторных визитов, какие могут быть симптомы, как вам себя вести. Врач расскажет вам, что в небольшом проценте случаев (2 — 5%) метод может оказаться неэффективным и тогда вам придётся прервать беременность хирургическим путём. Вы должны быть готовы к этому, а возникновение такой ситуации не воспринимать трагически. Необходимо помнить, что альтернативой, в любом случае, служит только хирургическое вмешательство. Но у вас есть реальный шанс избежать его, прибегнув к методу медикаментозного прерывания беременности.
После обсуждения врач даст вам 3 таблетки Мифепристона, которые вы должны выпить в его присутствии.
У некоторых женщин в первый день после приёма Мифепристона появляются кровяные выделения, и у 5% женщин может произойти полный аборт.
Визит 2
(через 36 — 48 часов после первого визита)
Под действием Мифепристона плодное яйцо отслаивается от стенок полости матки. Следующим этапом необходимо его изгнание из полости матки. С этой целью в клинике вам дадут препарат, сокращающий матку (мизопростол). Обычно сначала дают выпить 2 таблетки мизопростола и через 3 часа ещё 2 таблетки. В течение этих 3-х часов желательно, чтобы вы находились в клинике (хотя, возможно, и пребывание дома). Именно в это время у большинства женщин появляются кровяные выделения из половых путей. То есть, следует понимать, что это наступили не месячные после медикаментозного прерывания беременности. Приём препарата мизопростол так же может сопровождаться некоторыми симптомами, которые прогнозируемы и устранимы.
- Боль. Жалобы на боль и потребность в обезболивании сильно варьирует у различных женщин в зависимости от эмоционального типа личности и порога болевой чувствительности. Рекомендуется удобное сидение или лежание; поддержка медицинского персонала или сопровождающих близких людей; отвлекающая музыка или телевизор. При выраженных болях можно использовать спазмолитики (но-шпа) или такие анальгетики как парацетамол, баралгин и т.п. Не рекомендуется использовать препараты из группы НПВП (нестероидные противовоспалительные препараты), т.к. они уменьшают действие мизопростола.
- Повышение температуры и озноб. Мизопростол иногда является причиной повышения температуры. Такое повышение температуры не превышает 38°С и держится не более 2-х часов. Применение парацетамола устраняет эти симптомы. Если повышение температуры более 38°С и держится более 4-х часов или появляется через день, то это не связано с приёмом лекарств, а сигнализирует об инфекции. Необходимо обязательно сообщить об этом врачу. Вам могут назначить антимикробные препараты.
- Тошнота и рвота. У пациентки, пришедшей на фармакологический аборт, тошнота может быть связана с самой беременностью. Однако абортивные препараты также могут вызывать тошноту, редко рвоту. Обычно эти симптомы самостоятельно проходят; можно использовать противорвотные препараты.
- Диарея. Возникновение диареи связано с приёмом мизопростола. Встречается не часто, носит кратковременный характер, самостоятельно проходит. Необходимость в лечении встречается редко.
- Кровотечение. Прерывание беременности (опорожнение полости матки) сопровождается кровотечением, обычно подобным менструальному, но более обильным. Однако такое кровотечение редко приводит к снижению гемоглобина и/или требует какого-либо лечения. Врачи уверят, что выделения после медикаментозного прерывания беременности является нормой.
Обильное кровотечение встречается крайне редко, оно может быть у пациенток с нарушением свёртывающей системы крови. Необходимо знать, что обильным кровотечение считается в том случае, если в течение часа полностью пропитываются кровью две гигиенические прокладки максимального размера, и это продолжается два часа подряд и более. В таком случае вам необходимо связаться с вашим доктором. Врачом могут быть использованы дополнительно препараты, сокращающие матку или, при продолжающемся кровотечении, предложено выскабливание стенок полости матки.
У 80% женщин к 7-му дню после приёма Мифепристона происходит полный аборт, и кровяные выделения прекращаются. К 14-му дню после приёма Мифепристона у 96,6% женщин происходит полный выкидыш. Однако врач все еще контролирует состояние женщины, чтобы исключить последствия медикаментозного прерывания беременности.
Визит 3
(на 10 — 14 день после первого визита)
Третий визит в клинику необходим для оценки эффективности медикаментозного прерывания беременности: полный аборт, неполный аборт, сохраняющаяся беременность.
Как уже было сказано, эффективность метода составляет 95 — 96%.
В случае неэффективности метода, оцененного на 14-й день после приёма Мифепристона, в Медицинском центре «Гарантия» врач гинеколог завершает прерывание беременности хирургическом путем с помощью аспирации полости матки вакуумным отсосом, при этом расширения канала шейки матки не требуется. Процедура проводится бесплатно.
Во время медикаментозного прерывания беременности рекомендуется:
- не уезжать из населённого пункта, в котором вы находитесь, чтобы у вас всегда была возможность связаться с вашим лечащим доктором;
- избегать тяжёлых физических нагрузок;
- не ходить в баню, сауну, бассейн;
- не жить половой жизнью.
Уже в первом цикле после фармакологического аборта восстанавливается фертильность женщины, т.е. она снова может забеременеть. Поэтому вам обязательно необходимо во время третьего визита обсудить с доктором вопрос контрацепции.
Общая стоимость медикаментозного прерывания беременности обсуждается с врачом во время первого осмотра.
Медикаментозное прерывание беременности: противопоказания
Метод имеет противопоказания:
- индивидуальная непереносимость
- беременность, превышающая по сроку 42 дня после прекращения менструации
- беременность, не подтвержденная на УЗИ
- внематочная беременность
- миома матки
- надпочечниковая, почечная и/или печёночная недостаточность
- воспалительные заболевания женских половых органов
- бронхиальная астма
При наличии рубца на матке вопрос решается индивидуально.
Скачать согласие на фармаборт (имеется в клинике).
Ещё раз подумайте: действительно ли данная беременность нежелательная? Не обусловлено ли ваше решение сиюминутными эмоциональными порывами? Обратитесь в Центры помощи женщинам, оказавшимся в трудной жизненной ситуации. Поделитесь с Вашими близкими, возможно они смогут оказать Вам помощь.
Адреса и телефоны приютов для беременных и женщин с детьми в России
В списке кризисных центров для беременных женщин и матерей с детьми на сегодня значится 28 приютов под эгидой РПЦ, скоро добавится тринадцать новых.
Нижегородский Женский Кризисный Центр http://www.woman-nnov.ru/
Специалисты Нижегородского Женского Кризисного Центра — консультанты Всероссийского телефона для женщин, пострадавших от насилия в семье 8-800-700-06-00, который поддерживает Национальный центр по предотвращению насилия «Анна».
Центр комплексной помощи беременным женщинам и женщинам с младенцами, оказавшимся в трудной жизненной ситуации «НАДЕЖДА» http://centrmama.ru/
Скрининговые тесты для выявления синдрома Дауна в первые 24 недели беременности
Актуальность
Синдром Дауна (также известен, как болезнь Дауна или Трисомия по 21 паре хромосом) является неизлечимым генетическим заболеванием, которое становится причиной значительных проблем с физическим и психическим здоровьем, а также инвалидности. Однако синдром Дауна совершенно по-разному влияет на людей. У одних проявления выражены значительно, в то время как другие имеют незначительные проблемы со здоровьем и способны вести относительно нормальную жизнь. Не существует способа, позволяющего предсказать, насколько сильно может пострадать ребенок.
Будущим родителям во время беременности предоставляется возможность пройти скрининг-тест для выявления синдрома Дауна у ребенка, чтобы помочь им принять решение. Если мать вынашивает ребенка с синдромом Дауна, то следует решить, прерывать беременность или сохранять ее. Информация дает родителям возможность спланировать жизнь с ребенком с синдромом Дауна.
Самые точные скрининг-тесты на выявление синдрома Дауна включают в себя исследование околоплодной жидкости (амниоцентез) или ткани плаценты (биопсия ворсин хориона (БВХ)) для определения патологических хромосом, связанных с синдромом Дауна. Оба этих теста предполагают введение в живот матери иглы, что, как известно, повышает риск выкидыша. Таким образом, скрининг-тесты подходят не всем беременным женщинам. Поэтому чаще берут анализы крови и мочи матери, а также проводят ультразвуковое обследование ребенка. Эти скрининг-тесты несовершенны, так как они могут пропустить случаи синдрома Дауна, а также с большой долей риска дают положительный результат в том случае, когда ребенок не страдает синдромом Дауна. Таким образом, при выявлении высокого риска при использовании этих скрининг-тестов требуется дальнейшее проведение амниоцентеза или БВХ для подтверждения диагноза синдрома Дауна.
Что мы сделали
Мы проанализировали комбинации сывороточных скрининг-тестов в первый (до 14 недели) и второй (до 24 недели) триместры беременности в сочетании с ультразвуковым скринингом в первом триместре или без него. Нашей целью было выявить наиболее точные тесты для прогнозирования риска синдрома Дауна во время беременности. Были изучены один ультразвуковой показатель (толщина шейной складки) и семь различных серологических показателей (PAPP-A, общий ХГЧ, свободный бета-ХГЧ, несвязанный эстриол, альфа-фетопротеин, ингибин А, ADAM 12), которые могут быть использованы по отдельности, в соотношениях или в комбинации друг с другом, полученные до 24 недели беременности, тем самым получилось 32 скрининг-теста по выявлению синдрома Дауна. Мы обнаружили 22 исследования, в которых участвовали 228615 беременных женщин (в том числе 1067 плодов с синдромом Дауна).
Что мы обнаружили
Во время скрининга по выявлению синдрома Дауна, в ходе которого проводились тесты в течение первого и второго триместров, результаты которых в совокупности определяют общий риск, мы выяснили, что тест, включающий в себя измерение толщины шейной складки и PAPP-A в первом триместре, а также определение общего ХГЧ, несвязанного эстриола, альфа-фетопротеина и ингибина А во втором триместре, оказался наиболее чувствительным, так как позволил определить 9 из 10 случаев беременности, ассоциированной с синдромом Дауна. У пяти процентов беременных женщин, у которых был определен высокий риск по результатам такой комбинации тестов, ребенок не страдал бы синдромом Дауна. Было проведено относительно немного исследований, в которых оценивали эти тесты, поэтому мы не можем сделать надежных выводов и рекомендаций, какой из тестов является лучшим.
Другая важная информация для рассмотрения
Сами по себе ультразвуковые исследования не имеют неблагоприятных эффектов для женщин, а исследования крови могут причинять дискомфорт, оставлять синяки и, в редких случаях, стать причиной инфекции. Однако, у некоторых женщин, у которых по результатам скрининг-теста был выявлен высокий риск синдрома Дауна у ребенка, и которые подверглись проведению амниоцентеза или БВХ, есть риск выкидыша ребенка, не страдающего синдромом Дауна. Родителям будет необходимо взвесить этот риск при принятии решения о том, следует ли проводить амниоцентез или БВХ после выявления «высокого риска» по результатам скрининг-тестов.
Сколько боли, кровотечения и выделений — это нормально?
Небольшая боль и небольшие кровянистые выделения являются нормальным явлением во втором триместре. Однако важно знать, когда следует обращаться к врачу.
Для многих второй триместр знаменует момент спокойствия во время беременности. Сильные симптомы первого триместра часто исчезают, а усталость, мышечные боли и беспокойство по поводу родов, которые являются обычным явлением в третьем триместре, могут не появиться. ВНИМАНИЕ !!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!
Небольшие кровотечения во втором триместре типичны и могут не указывать на проблему, хотя важно проверить, если что-то не так.В этой статье мы рассмотрим возможные причины и когда обратиться к врачу.
Поделиться на Pinterest Кровотечение во втором триместре может вызвать легкое воспаление и проблемы с плацентой или шейкой матки.
Кровотечение — обычное явление в первом триместре беременности, которым страдают от 15 до 25 процентов беременных женщин.
Кровотечение во втором триместре встречается реже, более сильное кровотечение является более серьезным признаком, чем легкое кровотечение. Причины могут варьироваться от легкого воспаления до проблем с плацентой или шейкой матки.
Кровотечение обычно не означает, что у женщины начались схватки или выкидыш.
Женщины, у которых наблюдается легкое кровотечение, кровянистые выделения или необычные выделения, должны связаться со своим лечащим врачом. Если кровотечение сильное или болезненное, требуется неотложная медицинская помощь.
Возможные причины кровотечения во втором триместре включают:
Незначительное раздражение шейки матки
Легкие кровянистые выделения обычно не означают серьезных проблем с беременностью, особенно если кровянистые выделения проходят сами по себе в течение дня или два.
Во время беременности кровеносные сосуды шейки матки могут воспаляться, особенно когда на них оказывает давление вес матки. У некоторых женщин может наблюдаться легкое кровотечение после гинекологического осмотра или секса.
Выросты шейки матки
Полипы шейки матки — это доброкачественные или незлокачественные образования на шейке матки. Они обычны и редко вызывают какие-либо проблемы.
Во время беременности полипы шейки матки могут опухать или раздражаться, вызывая кровотечение. Врач часто может провести быстрое обследование, чтобы определить, является ли рост шейки матки причиной кровотечения
Плацента
Плацента — это орган, который питает и защищает развивающегося ребенка.Проблемы с этим органом — основная причина кровотечений во время родов.
Любой, кто подозревает проблемы с плацентой, должен немедленно обратиться за медицинской помощью, поскольку проблемы с плацентой могут травмировать ребенка и вызвать опасное кровотечение у беременной женщины.
Некоторые проблемы с плацентой, которые могут вызвать кровотечение во втором триместре, включают:
- Предлежание плаценты: Это когда плацента находится очень низко в матке. Он может полностью или частично покрывать шейку матки, вызывая кровотечение на протяжении всей беременности.В тяжелых случаях врачи могут порекомендовать дополнительное наблюдение или кесарево сечение.
- Приросшая плацента: Приросшая плацента заставляет плаценту врастать в матку намного глубже, чем обычно. Однако вероятность кровотечения в третьем триместре выше, чем во втором. Во время родов кровотечение может стать опасным для жизни, поэтому медицинские работники будут внимательно следить за беременностью, часто в условиях оказания неотложной медицинской помощи, которая может иметь решающее значение для безопасности матери.
- Отслойка плаценты: Иногда плацента отслаивается от матки слишком рано. Это может вызвать кровотечение, боль в спине и сильные спазмы желудка. Ранняя диагностика может предотвратить серьезные осложнения для женщины и ребенка.
Преждевременные роды
Кровотечение может быть ранним признаком родов. Некоторые женщины также могут заметить необычные выделения, называемые слизистой пробкой. Слизистая пробка выглядит как сочетание выделений из влагалища, слизи и крови.
Когда роды начинаются раньше 37 недель, более вероятно, что ребенку придется оставаться в отделении интенсивной терапии, а также могут возникнуть другие проблемы.Во втором триместре преждевременные роды ставят под угрозу жизнь ребенка.
Кровотечение может быть фактором риска преждевременных родов. Женщины, у которых в анамнезе были кровотечения во втором триместре, могут поговорить со своими врачами о том, есть ли у них риск преждевременных родов и как лучше всего минимизировать этот риск.
Vasa previa
Vasa previa — это проблема с кровеносными сосудами ребенка. Из-за этого некоторые кровеносные сосуды ребенка проходят параллельно шейке матки, оставаясь незащищенными пуповиной или плацентой.Эти кровеносные сосуды могут вызвать необычное кровотечение, особенно на поздних сроках беременности или во время преждевременных родов.
При разрыве плодных оболочек эти сосуды также могут лопнуть. Женщинам с предлежанием сосудов обычно делают кесарево сечение. Женщина с преждевременными родами или кровотечением в анамнезе, у которой наблюдаются схватки или другая сильная боль, должна обратиться в отделение неотложной помощи.
Разрыв матки
Разрыв матки происходит при разрыве матки. Это может поставить под угрозу мать и ребенка, вызвав сильное кровотечение и лишив ребенка кислорода.Это также может вызвать роды.
Женщина, которая испытывает кровотечение, боль, жар или недавно перенесла травму желудка или матки, может испытывать разрыв матки и должна обратиться в отделение неотложной помощи.
Гестационная трофобластическая болезнь
Гестационная трофобластическая болезнь (ГТД) — это группа редких заболеваний, которые вызывают рост аномальных клеток в матке во время и после беременности. Эти клетки могут образовывать опухоли и образования. Иногда эти образования становятся злокачественными, хотя большинство форм GTD доброкачественны.
У женщин с ГТД может быть кровотечение и матка необычно большого размера.
Лечение зависит от типа GTD, размера роста и других факторов. Хирургу может потребоваться удалить образование во время или после беременности.
Поделиться на Pinterest Человеку следует обратиться за неотложной медицинской помощью, если у него внезапно обильное кровотечение.
Не все кровотечения во втором триместре являются экстренными. Во многих случаях женщина и ребенок в порядке.
Тем не менее, важно соблюдать осторожность.Своевременное вмешательство в экстренных случаях может спасти жизнь как женщине, так и ребенку. Любой, кто не уверен, должен обратиться в отделение неотложной помощи.
Некоторые симптомы, требующие неотложной помощи, включают:
- кровотечение после травмы, такой как автомобильная авария или падение
- внезапное сильное кровотечение
- кровотечение, которое становится все более тяжелым
- кровотечение, которое включает сгустки крови
- кровотечение вместе с боль или схватки
- головокружение или слабость вместе с кровотечением
- кровотечение у человека с приросшей плацентой, предлежанием плаценты или преждевременными родами в анамнезе
Сообщите врачу о любых эпизодах кровотечения, чтобы обеспечить быстрый и точный диагнозЛюбой, кто не уверен в кровотечении, должен немедленно позвонить.
Кровотечение во втором триместре может вызывать беспокойство. Однако, даже если кровотечение вызвано серьезным осложнением, у большинства женщин сохраняется здоровая беременность и дети.
Оперативная медицинская помощь может предотвратить осложнения и спасти жизни, поэтому всегда говорите с врачом о любом кровотечении, даже если оно кажется незначительным.
Насколько сильная боль, кровотечение и выделения являются нормальными?
Небольшая боль и небольшие кровянистые выделения являются нормальным явлением во втором триместре.Однако важно знать, когда следует обращаться к врачу.
Для многих второй триместр знаменует момент спокойствия во время беременности. Сильные симптомы первого триместра часто исчезают, а усталость, мышечные боли и беспокойство по поводу родов, которые являются обычным явлением в третьем триместре, могут не появиться. ВНИМАНИЕ !!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!
Небольшие кровотечения во втором триместре типичны и могут не указывать на проблему, хотя важно проверить, если что-то не так. В этой статье мы рассмотрим возможные причины и когда обратиться к врачу.
Поделиться на Pinterest Кровотечение во втором триместре может вызвать легкое воспаление и проблемы с плацентой или шейкой матки.
Кровотечение — обычное явление в первом триместре беременности, которым страдают от 15 до 25 процентов беременных женщин.
Кровотечение во втором триместре встречается реже, более сильное кровотечение является более серьезным признаком, чем легкое кровотечение. Причины могут варьироваться от легкого воспаления до проблем с плацентой или шейкой матки.
Кровотечение обычно не означает, что у женщины начались схватки или выкидыш.
Женщины, у которых наблюдается легкое кровотечение, кровянистые выделения или необычные выделения, должны связаться со своим лечащим врачом. Если кровотечение сильное или болезненное, требуется неотложная медицинская помощь.
Возможные причины кровотечения во втором триместре включают:
Незначительное раздражение шейки матки
Легкие кровянистые выделения обычно не означают серьезных проблем с беременностью, особенно если кровянистые выделения проходят сами по себе в течение дня или два.
Во время беременности кровеносные сосуды шейки матки могут воспаляться, особенно когда на них оказывает давление вес матки.У некоторых женщин может наблюдаться легкое кровотечение после гинекологического осмотра или секса.
Выросты шейки матки
Полипы шейки матки — это доброкачественные или незлокачественные образования на шейке матки. Они обычны и редко вызывают какие-либо проблемы.
Во время беременности полипы шейки матки могут опухать или раздражаться, вызывая кровотечение. Врач часто может провести быстрое обследование, чтобы определить, является ли рост шейки матки причиной кровотечения
Плацента
Плацента — это орган, который питает и защищает развивающегося ребенка.Проблемы с этим органом — основная причина кровотечений во время родов.
Любой, кто подозревает проблемы с плацентой, должен немедленно обратиться за медицинской помощью, поскольку проблемы с плацентой могут травмировать ребенка и вызвать опасное кровотечение у беременной женщины.
Некоторые проблемы с плацентой, которые могут вызвать кровотечение во втором триместре, включают:
- Предлежание плаценты: Это когда плацента находится очень низко в матке. Он может полностью или частично покрывать шейку матки, вызывая кровотечение на протяжении всей беременности.В тяжелых случаях врачи могут порекомендовать дополнительное наблюдение или кесарево сечение.
- Приросшая плацента: Приросшая плацента заставляет плаценту врастать в матку намного глубже, чем обычно. Однако вероятность кровотечения в третьем триместре выше, чем во втором. Во время родов кровотечение может стать опасным для жизни, поэтому медицинские работники будут внимательно следить за беременностью, часто в условиях оказания неотложной медицинской помощи, которая может иметь решающее значение для безопасности матери.
- Отслойка плаценты: Иногда плацента отслаивается от матки слишком рано. Это может вызвать кровотечение, боль в спине и сильные спазмы желудка. Ранняя диагностика может предотвратить серьезные осложнения для женщины и ребенка.
Преждевременные роды
Кровотечение может быть ранним признаком родов. Некоторые женщины также могут заметить необычные выделения, называемые слизистой пробкой. Слизистая пробка выглядит как сочетание выделений из влагалища, слизи и крови.
Когда роды начинаются раньше 37 недель, более вероятно, что ребенку придется оставаться в отделении интенсивной терапии, а также могут возникнуть другие проблемы.Во втором триместре преждевременные роды ставят под угрозу жизнь ребенка.
Кровотечение может быть фактором риска преждевременных родов. Женщины, у которых в анамнезе были кровотечения во втором триместре, могут поговорить со своими врачами о том, есть ли у них риск преждевременных родов и как лучше всего минимизировать этот риск.
Vasa previa
Vasa previa — это проблема с кровеносными сосудами ребенка. Из-за этого некоторые кровеносные сосуды ребенка проходят параллельно шейке матки, оставаясь незащищенными пуповиной или плацентой.Эти кровеносные сосуды могут вызвать необычное кровотечение, особенно на поздних сроках беременности или во время преждевременных родов.
При разрыве плодных оболочек эти сосуды также могут лопнуть. Женщинам с предлежанием сосудов обычно делают кесарево сечение. Женщина с преждевременными родами или кровотечением в анамнезе, у которой наблюдаются схватки или другая сильная боль, должна обратиться в отделение неотложной помощи.
Разрыв матки
Разрыв матки происходит при разрыве матки. Это может поставить под угрозу мать и ребенка, вызвав сильное кровотечение и лишив ребенка кислорода.Это также может вызвать роды.
Женщина, которая испытывает кровотечение, боль, жар или недавно перенесла травму желудка или матки, может испытывать разрыв матки и должна обратиться в отделение неотложной помощи.
Гестационная трофобластическая болезнь
Гестационная трофобластическая болезнь (ГТД) — это группа редких заболеваний, которые вызывают рост аномальных клеток в матке во время и после беременности. Эти клетки могут образовывать опухоли и образования. Иногда эти образования становятся злокачественными, хотя большинство форм GTD доброкачественны.
У женщин с ГТД может быть кровотечение и матка необычно большого размера.
Лечение зависит от типа GTD, размера роста и других факторов. Хирургу может потребоваться удалить образование во время или после беременности.
Поделиться на Pinterest Человеку следует обратиться за неотложной медицинской помощью, если у него внезапно обильное кровотечение.
Не все кровотечения во втором триместре являются экстренными. Во многих случаях женщина и ребенок в порядке.
Тем не менее, важно соблюдать осторожность.Своевременное вмешательство в экстренных случаях может спасти жизнь как женщине, так и ребенку. Любой, кто не уверен, должен обратиться в отделение неотложной помощи.
Некоторые симптомы, требующие неотложной помощи, включают:
- кровотечение после травмы, такой как автомобильная авария или падение
- внезапное сильное кровотечение
- кровотечение, которое становится все более тяжелым
- кровотечение, которое включает сгустки крови
- кровотечение вместе с боль или схватки
- головокружение или слабость вместе с кровотечением
- кровотечение у человека с приросшей плацентой, предлежанием плаценты или преждевременными родами в анамнезе
Сообщите врачу о любых эпизодах кровотечения, чтобы обеспечить быстрый и точный диагнозЛюбой, кто не уверен в кровотечении, должен немедленно позвонить.
Кровотечение во втором триместре может вызывать беспокойство. Однако, даже если кровотечение вызвано серьезным осложнением, у большинства женщин сохраняется здоровая беременность и дети.
Оперативная медицинская помощь может предотвратить осложнения и спасти жизни, поэтому всегда говорите с врачом о любом кровотечении, даже если оно кажется незначительным.
Кровянистые выделения и кровотечение во время беременности
Перерыв от ежемесячных кровотечений — крошечное преимущество беременности, поэтому это определенно тревожит, если вы наблюдаете за кровью после зачатия.Но кровотечение не всегда является признаком того, что что-то не так. Фактически, до 25 процентов женщин испытывают это в первом триместре, и более половины продолжают иметь здоровую беременность и детей.
Итак, если вы заметили легкие пятна, вы можете сделать глубокий вдох и прочитать возможное (и, вероятно, обнадеживающее) объяснение. Подробнее о различиях между кровянистыми выделениями и кровотечением, их причинах во время беременности и о том, как лечить кровотечение, когда вы ожидаете этого.
Как отличить кровянистые выделения от кровотечения?
Разница между кровянистыми выделениями и кровотечением во время беременности обычно сводится к оттенку крови и ее количеству.Что касается цвета, пятна часто бывают коричневатыми или розовыми, что похоже на то, что вы ожидаете в конце менструации. А что касается количества, вы, вероятно, заметите, если кровь настолько светлая, что вы потянетесь за прокладкой для трусов, а не за макси-прокладкой.
С другой стороны, ярко-красная кровь считается кровотечением, особенно если она текущая и обильная. Если у вас кровотечение во время беременности, вы откажетесь от упаковки вкладышей в пользу гигиенической прокладки, чтобы защитить свою одежду.
Что вызывает кровянистые выделения во время беременности?
Светлые кровянистые выделения — обычное и обычно доброкачественное заболевание, которое может начаться примерно на 3 или 4 неделе беременности.Но кровянистые выделения могут произойти в любое время в течение этих девяти месяцев, с первых дней оплодотворения до срока родов. Вот некоторые из распространенных причин кровянистых выделений во время беременности:
- Имплантационное кровотечение. Имплантация эмбриона в стенку матки обычно происходит до или примерно в то время, когда вы ожидали месячные, или примерно через 6–12 дней после зачатия. Имплантационное кровотечение легче менструального цикла, длится от нескольких часов до нескольких дней, выглядит розоватым или коричневатым и не является признаком неисправности.
- Пол. Ваша шейка матки становится нежной и наполняется кровеносными сосудами, поэтому любые незначительные удары, например, когда вы перекладываете простыни, могут вызвать ее раздражение и вызвать легкое кровотечение. Это довольно распространенное явление, но скажите своему врачу, если вам нужны дополнительные заверения.
- Внутренний тазовый осмотр или мазок Папаниколау. Такие же кровянистые выделения, которые вы можете увидеть после секса, также возможны, когда ваш врач выполняет внутренний осмотр или делает мазок Папаниколау.
- Инфекция влагалища или шейки матки. Инфекция может раздражать или воспалять шейку матки, вызывая небольшое кровотечение (хотя кровянистые выделения должны исчезнуть после лечения).
- Отсутствие слизистой пробки. Этот барьер закрывает шейку матки, но на более поздних сроках беременности она выпадает, что указывает на начало родов. Обычно он прозрачный и липкий, но может быть коричневым или желтым.
- Субхорионное кровотечение. Кровь скапливается в складках хориона (наружная оболочка плода, рядом с плацентой) или между маткой и самой плацентой, вызывая легкие или сильные кровянистые выделения.В большинстве случаев она проходит сама по себе и не является проблемой во время беременности.
Что вызывает кровотечение во время беременности?
Периодическое кровотечение на ранних сроках беременности или почти в любое время может сигнализировать о том, что что-то не так. Поскольку обильное кровотечение может сопровождаться любым количеством осложнений беременности, определение точной причины лучше оставить врачу. Вот несколько возможных причин:
- Внематочная беременность. Эта нежизнеспособная беременность возникает, когда оплодотворенная яйцеклетка имплантируется вне матки, и требует немедленной медицинской помощи.Вы заметите более сильное вагинальное кровотечение и сильную острую боль в животе, иногда сопровождающуюся ректальным давлением, болью в плече, головокружением, обмороком или шоком.
- Молярная беременность. Обычно молярная беременность обнаруживается в течение нескольких недель после зачатия, когда плацента превращается в массу кист, сопровождаемых деформированным или несуществующим эмбрионом. Признаки этого редкого состояния включают вагинальное кровотечение от темно-коричневого до ярко-красного цвета с сильной тошнотой, рвотой и спазмами.
- Выкидыш. Эта ранняя потеря происходит примерно в 10 процентах беременностей и чаще всего связана с хромосомным или другим генетическим дефектом эмбриона, хотя это также может быть связано с гормональными или другими факторами. Обильное вагинальное кровотечение (возможно, со сгустками и / или тканями) может сопровождаться сильными спазмами, болями в нижней части живота или спины и внезапным, выраженным уменьшением ранних симптомов беременности (таких как болезненность груди и утреннее недомогание), которое отличается от постепенного уменьшения, как в первом случае. триместр заканчивается.
- Предлежание плаценты. Обычно выявляется на УЗИ во втором триместре или, возможно, в третьем, это относительно редкое осложнение возникает, когда плацента имплантируется в нижнюю часть матки и покрывает часть или всю шейку матки. (У большинства женщин плацента перемещается вверх и в сторону перед родами.) Когда предлежание плаценты сопровождается ярко-красным кровотечением, ваш врач, скорее всего, поставит вас в режим тазового отдыха (что означает отказ от секса) и посоветует вам расслабиться и избегать напряженной деятельности или упражнений. .
- Приросшая плацента. Если есть подозрение или диагноз предлежания плаценты, можно также наблюдать за приращением плаценты, которое возникает, когда плацента прикрепляется слишком глубоко к стенке матки.
- Отслойка плаценты. Это состояние, которое почти всегда возникает во второй половине беременности и обычно в третьем триместре, представляет собой раннее отделение плаценты от стенки матки. Помимо легкого или сильного кровотечения со сгустками или без них, вы также можете заметить боль или спазмы в животе, болезненность матки и боль в спине или животе.Если разделение небольшое, обычно мало опасностей для вас или вашего ребенка, и за вами, вероятно, будут внимательно следить и посоветовать расслабиться. Но если болезнь более серьезная, вам может потребоваться госпитализация — вот почему так важно регулярно посещать врача.
- Преждевременные роды. Если у вас начались схватки после 20 и до 37 недели беременности, это считается преждевременным. Наряду с кровотечением это может сопровождаться другими признаками родов, включая обратное давление, необычное давление в области таза и регулярные схватки, которые усиливаются и учащаются даже при смене положения.Если вы подозреваете, что роды начинаются рано, немедленно обратитесь к своему врачу.
- Разрыв матки. Разрыв матки во время родов встречается очень редко и может произойти, если у вас ранее было кесарево сечение или другая операция на матке, оставившая шрам.
Ранние признаки беременности
Когда следует беспокоиться о кровянистых выделениях или кровотечении во время беременности?
Обеспокоенность кровотечением во время беременности — это совершенно нормально, но помните, что светлые пятна столь же разнообразны, как и обычны, и обычно не о чем беспокоиться.Некоторые женщины отмечают периоды беременности и выключения на протяжении всей беременности, в то время как другие отмечают только день, две или несколько недель. К счастью, в большинстве случаев женщины продолжают иметь здоровую беременность и здоровых детей.
Тем не менее, сильное кровотечение, которое просачивается через подушечку, всегда требует обращения к врачу, особенно если оно сопровождается спазмами или болью в нижней части живота. Но это не обязательно признак того, что у вас выкидыш. У некоторых женщин по неизвестным причинам происходит кровотечение, даже сильное кровотечение, и они все равно рожают здоровых детей.
Когда мне следует обращаться к врачу при кровянистых выделениях или кровотечении во время беременности?
Если вас что-то беспокоит, не стесняйтесь поговорить со своим врачом. Об сильном кровотечении на любом этапе беременности следует немедленно сообщить врачу, но о кровянистых выделениях или легком вагинальном кровотечении в первом триместре, которые проходят через день или около того, можно обсудить при следующем дородовом осмотре.
На этом приеме ваш врач может назначить анализ крови для проверки уровня ХГЧ или провести УЗИ, чтобы убедиться, что ваша беременность прогрессирует.
Но кровотечение во втором триместре, даже если оно не особо заметное, следует обсудить со своим врачом в день его возникновения. А если вы заметили кровь в третьем триместре, немедленно обратитесь к врачу.
Как лечить кровянистые выделения и кровотечения во время беременности?
Помимо осмотра и различных анализов в кабинете врача, отдых и расслабление часто являются лучшими методами лечения кровянистых выделений или кровотечений во время беременности.Это может включать некоторое время вдали от работы, помощь с маленькими детьми и работу по дому, а также отказ на какое-то время от секса.
Более серьезные случаи кровотечения во время беременности могут потребовать посещения больницы или операции, в зависимости от диагноза. Если ваша группа крови резус-отрицательная, вам сделают инъекцию RhoGAM, если во время беременности будет диагностирована резус-несовместимость.
Ни одна беременная женщина не хочет видеть вагинальную кровь любого количества или оттенка, когда ожидает, но в большинстве случаев кровянистые выделения или легкое кровотечение не являются серьезной проблемой.Следите за своими симптомами и в любой момент поговорите со своим врачом, чтобы получить поддержку и рекомендации.
Что вам нужно знать
Когда вы беременны, меньше всего вы хотите видеть кровь в нижнем белье. Эта красная или коричневая вспышка может мгновенно вызвать страх перед выкидышем, но кровотечение и кровянистые выделения во время беременности случаются чаще, чем вы думаете, и не всегда сигнализируют о том, что что-то не так. Читайте дальше, чтобы помочь вам разобраться во всех тонкостях выявления кровянистых выделений, в том числе о том, почему у вас может быть кровотечение и что с этим делать.
Нормальны ли кровотечение или кровянистые выделения во время беременности?
«Вагинальные кровотечения на самом деле довольно распространены во время беременности», — говорит Майкл Чакович, доктор медицины, акушер-гинеколог и специалист по медицине плода в Медицинском центре Векснера при Университете штата Огайо. Фактически, около 20 или более процентов женщин испытывают кровотечение в той или иной форме в течение первого триместра, и у большинства из них сохраняется совершенно здоровая беременность. «Кровотечение может быть любой комбинацией легкого или сильного, прерывистого или постоянного, безболезненного или болезненного», — говорит Чакович.Но хотя многие женщины испытывают кровотечение во время беременности, это не считается нормой и всегда требует осмотра врачом.
Причины кровянистых выделений во время беременности
Если у вас появляются кровянистые выделения во время беременности, легко представить худший сценарий развития событий, но на самом деле они могут быть вызваны чем-то более невинным — хотя это все же заслуживает обращения к врачу, легкие кровянистые выделения во время беременности обычно не вызывают для тревоги.
Важно уметь отличать кровянистые выделения при беременности от полноценного кровотечения, поскольку они могут указывать на разные вещи.Ключевое различие между ними — количество крови, которую вы видите, и источник кровотечения: кровянистые выделения более легкие (несколько капель здесь и там) и могут длиться несколько дней, говорит Дженнифер Уидер, доктор медицинских наук, эксперт по женскому здоровью. С другой стороны, кровотечение более обильное, похожее на менструальный, и может вызывать большее беспокойство, особенно если сопровождается спазмами.
Видео по теме
Вот общие причины кровянистых выделений во время беременности:
• Пятна имплантации. После того, как ваша яйцеклетка оплодотворена, она встраивается в стенку матки, что может вызвать кровянистые выделения примерно через неделю после зачатия, говорит Дж. Томас Руис, доктор медицины, акушер-гинеколог в Медицинском центре MemorialCare Orange Coast в Фаунтин-Вэлли, Калифорния. «Обычно он довольно легкий, но может быть достаточно тяжелым, чтобы некоторые люди думали, что это легкий период». Пятна после имплантации могут быть разочаровывающими (если вы предполагаете, что это ваши месячные) или тревожными, но на самом деле это счастливый признак того, что вы беременны.
• Пол. Во время беременности ваша шейка матки особенно чувствительна, и «трение пениса о эту область может вызвать кровотечение», — говорит Чакович.
• Ссадина шейки матки. «Иногда кровянистые выделения возникают из-за ссадины на шейке матки или влагалища», — говорит Чакович. Это могло быть вызвано половым актом или даже гинекологическим осмотром, например, вагинальным УЗИ. Обычно ссадина заживает в течение нескольких дней.
• Полипы шейки матки. Несмотря на то, что полипы шейки матки безвредны, они более склонны к легкому кровотечению во время беременности благодаря более высокому уровню эстрогена и увеличению количества кровеносных сосудов в ткани шейки матки.Контакт с полипами — например, во время секса или вагинального осмотра — может вызвать кровянистые выделения.
• Слабая шейка матки. Ваша шейка матки должна оставаться плотно закрытой во время беременности, чтобы защитить вашего растущего ребенка, но не всегда так получается. Иногда шейка матки укорачивается или ослабевает во втором триместре, что приводит к появлению кровянистых выделений, говорит Руис. «Если мы поймем его вовремя, мы сможем наложить шов вокруг шейки матки, чтобы спасти беременность», — говорит он.
Причины кровотечений на ранних сроках беременности
Исследование показало, что каждая четвертая женщина испытала кровянистые выделения в первом триместре, обычно происходящие примерно на 6 или 7 неделе беременности.Хорошие новости? Это кровянистые выделения не всегда были признаком того, что что-то не так.
Вы замечаете кровянистые выделения в первом триместре? Есть несколько причин, по которым у вас может возникнуть кровотечение на ранних сроках беременности, и они различаются по степени тяжести.
• Гормональные изменения. Иногда кровянистые выделения при беременности настолько же безобидны, насколько ваше тело просто претерпевает изменения. В этом случае светлые кровянистые выделения могут появиться на ранних сроках беременности и не являются поводом для беспокойства. Тем не менее, важно исключить все возможные опасности, прежде чем связывать кровянистые выделения с гормональными изменениями.
• Кровотечение из стенки матки. В некоторых случаях женщины могут испытывать кровотечение из стенки матки, поскольку плацента и амниотический мешок заполняют пространство в матке женщины, говорит Руис. «Это может вызвать сильное кровотечение, но не опасно», — говорит он.
• Выкидыш. Большинство выкидышей происходит в течение первых 13 недель беременности. По словам Чакович, если у вас сильное кровотечение, сопровождающееся судорогами, болями в спине, коричневыми выделениями из влагалища или внезапной потерей симптомов беременности, это может быть признаком выкидыша.Риск выкидыша у здоровых женщин составляет от 10 до 25 процентов.
• Инфекция. Кровянистые выделения могут быть признаком инфекции, которая может быть опасной — еще одна причина поговорить с врачом, если вы заметили кровянистые выделения во время беременности.
• Внематочная беременность. Это когда оплодотворенная яйцеклетка имплантируется вне матки, обычно в маточную трубу. В этом случае эмбрион нежизнеспособен; если ее не лечить, внематочная беременность может быть опасна для здоровья матери и считается неотложной медицинской помощью.К счастью, осложнение встречается редко и встречается у 20 из 1000 беременностей. Если вы испытываете кровянистые выделения вместе с болью в животе или тазу, головокружением, слабостью, ректальным давлением или обмороком, немедленно обратитесь к врачу.
• Молярная беременность. Молярная беременность, редкая причина кровотечения, является следствием отклонения числа хромосом в оплодотворенной яйцеклетке и приводит к росту патологической ткани вместо здоровой ткани плода. Только 1 из 1000 беременностей является молярной.
Причины кровотечения на поздних сроках беременности
Кровотечение на поздних сроках беременности, во втором или третьем триместре, может быть признаком того, что вы переживаете чрезвычайную ситуацию или просто собираетесь забеременеть. Общие причины включают:
• Предлежание плаценты. Это состояние, которое возникает, когда плацента частично или полностью покрывает шейку матки, может вызвать кровотечение на поздних сроках беременности, поскольку шейка матки расширяется, — говорит Руис. Если предлежание плаценты вызывает сильное кровотечение, вам может потребоваться плановое кесарево сечение; непреодолимое кровотечение может потребовать экстренного кесарева сечения.
• Отслойка плаценты. При этом редком, но серьезном осложнении плацента отделяется от матки, вызывая кровотечение. Только 1 процент будущих женщин испытывает отслойку плаценты, как правило, в последние 12 недель беременности.
• Кровавое зрелище. Если вы заметили кровотечение по мере приближения срока родов, это может быть кровавое зрелище, особенно если кровь смешана со слизью. Кровавое шоу — это просто знак того, что ваша шейка матки начинает расширяться, и ваша слизистая пробка вышла, говорит Руис, а это означает, что ребенок, вероятно, уже в пути.
• Поздний выкидыш. Хотя большинство выкидышей происходит в первом триместре, небольшой процент из них происходит после 13 недель и до 20 недель, что называется поздним выкидышем. Если вы испытываете кровянистые выделения или кровотечение при беременности, спазмы или боль в спине или животе, ткани выделений или симптомы потери беременности, немедленно обратитесь к врачу.
• Преждевременные роды. Кровянистые выделения, сопровождающиеся такими симптомами, как спазмы, схватки, давление в животе или боль в спине, могут означать, что у вас начнутся преждевременные роды.Если вы испытываете эти симптомы, позвоните своему врачу.
Что делать при кровотечении или пятнах во время беременности
Кровотечение или кровянистые выделения во время беременности не всегда являются показателем опасности, но вам все равно следует сразу же позвонить врачу. Скорее всего, они проведут осмотр с помощью зеркала, чтобы определить источник кровотечения, а также анализ крови, УЗИ и мониторинг состояния плода, чтобы проверить состояние ребенка, говорит Чакович.
Если кровотечение сильное, наденьте подушечку макси на нижнее белье; это поможет определить, сколько у вас кровотечения.Никогда не вводите тампон или что-либо еще во влагалище и избегайте секса до тех пор, пока кровотечение не пройдет и ваш врач не даст вам добро.
Во время беременности важно оставаться в гармонии со своим телом и отмечать любые изменения в своих симптомах. Хотя кровянистые выделения или кровотечение при беременности могут вызывать тревогу, чем раньше вы обратитесь к врачу, тем скорее вы сможете исключить любые опасности и решить любые проблемы.
Майкл Чакович, MD, акушер-гинеколог, специализирующийся на лечении материнского плода в Медицинском центре Векснера при Университете штата Огайо в Колумбусе.Он получил медицинскую степень в Медицинском колледже Университета Ганемана в 1997 году.
Дженнифер Уидер, , доктор медицинских наук, специалист по женскому здоровью и автор из Нью-Йорка. Она получила медицинскую степень в Медицинской школе Маунт-Синай.
G. Томас Руис, MD, является ведущим гинекологом в Медицинском центре MemorialCare Orange Coast в Фаунтин-Вэлли, Калифорния. Он получил медицинскую степень в Медицинской школе Калифорнийского университета в Ирвине и занимается медицинской практикой в округе Ориндж с 1993 года.
Обратите внимание: Bump, а также материалы и информация, которые он содержит, не предназначены и не являются медицинскими или другими рекомендациями или диагнозом для здоровья и не должны использоваться как таковые. Вы всегда должны проконсультироваться с квалифицированным врачом или медицинским работником о ваших конкретных обстоятельствах.
Plus, еще из The Bump:
14 ранних признаков беременности
Симптомы выкидыша: признаки и причины
Кровотечение во время беременности — 7 причин потери крови
Кровотечение во время беременности может быть пугающим.
По данным Американского колледжа акушеров и гинекологов, около 15-25% беременных женщин испытывают вагинальное кровотечение на ранних сроках беременности.
Однако вагинальное кровотечение на ранних сроках беременности не всегда означает выкидыш.
Вагинальное кровотечение при беременности
Вагинальное кровотечение — это любая потеря или выделение крови из влагалища. Это может произойти в любое время с момента оплодотворения яйцеклетки до конца беременности.
Чтобы получить дополнительную информацию о кровотечениях или кровянистых выделениях во время беременности, вы можете прочитать эти статьи:
Означает ли кровотечение выкидыш?
Вагинальное кровотечение во время беременности не означает автоматически выкидыш.
В большинстве случаев прерывание беременности происходит между пятой и восьмой неделями беременности.
В большинстве случаев в первом триместре беременности кровотечение может длиться всего около трех дней.
Хотя у большинства женщин случается кровотечение один раз, у небольшого количества кровотечение будет кровотечение на протяжении всей беременности.
Он может принимать форму пятен, полос или менструального кровотечения со сгустками или без них.
7 причин вагинального кровотечения при беременности
Ниже приведены семь наиболее частых возможных причин кровотечений во время беременности.Как вы увидите, это не всегда ужасно.
Также можно почувствовать легкие спазмы или растяжения во время здоровой беременности.
# 1: Кровотечение или полосы при имплантации
Когда оплодотворенная яйцеклетка имплантируется в слизистую оболочку матки, это может привести к легкому кровотечению или полосам (полоскам крови), называемым имплантационным кровотечением.
Обычно это длится пару дней в первом триместре и происходит примерно во время имплантации или когда должна была наступить ваша менструация.
Некоторые матери ошибочно думают, что у них просто был легкий период, и не осознают, что беременны.
Для получения дополнительной информации прочтите «Имплантационное кровотечение — все, что вам нужно знать».
# 2: Прорывное кровотечение
У некоторых матерей наблюдается так называемое «прорывное кровотечение». Это происходит в то время, когда обычно наступают месячные.
Это означает, что кровотечение появляется примерно на 4, 8 и 12 неделе беременности и обычно сопровождается ощущением, которое вы обычно испытываете перед началом менструации.
Во время беременности гормоны предотвращают менструацию. Если уровень этих гормонов еще недостаточно повышен, чтобы остановить менструацию, происходит прорывное кровотечение.
Прорывное кровотечение и беременность | Причины и чего ожидать, есть дополнительная информация.
# 3: угроза выкидыша или фактический выкидыш
Выкидыш — это самопроизвольное прерывание беременности на сроке до 20 недель. Чаще всего выкидыш происходит из-за осложнений с оплодотворенной яйцеклеткой, которые означают, что беременность не будет продолжаться.
Считается, что 10-25% всех беременностей заканчиваются выкидышем, а 80% из них заканчиваются в первом триместре. Риск выкидыша снижается, если сердцебиение ребенка определяется на УЗИ. Когда вы вступаете во второй триместр, риск снижается до менее 1%.
Общие признаки выкидыша включают вагинальное кровотечение или кровянистые выделения в первом триместре, спазмы, боли в спине и желудке.
Для получения дополнительной информации о выкидышах мы рекомендуем:
# 4: Кровотечение после секса
Кровотечение после полового акта — одна из наиболее вероятных причин мажущих или легких кровотечений на ранних сроках беременности.Однако это может произойти в любом триместре.
Во время беременности шейка матки имеет больше кровоснабжения и довольно чувствительна к прикосновениям. Половой акт может вызвать раздражение кровеносных сосудов и небольшое кровотечение.
Если ваш врач не посоветовал вам прекратить заниматься сексом, заниматься сексом безопасно. Впоследствии вы можете увидеть некоторые пятна.
Поговорите со своим лечащим врачом, если кровотечение продолжается, сопровождается спазмами или чрезмерным.
Для получения дополнительной информации обязательно прочтите «Кровотечение после секса во время беременности».
# 5: Внематочная беременность
Внематочная беременность возникает, когда оплодотворенная яйцеклетка имплантируется вне матки. Более чем в 90% случаев он имплантируется в маточную трубу.
Вы можете испытывать сильный дискомфорт на одной стороне живота или общую боль, которая заставляет вас вдвое увеличиваться. Вы также можете почувствовать слабость и тошноту.
Боль может исчезнуть внезапно, если разорвется трубка, но она вернется в течение нескольких часов или дней, и вы почувствуете себя очень плохо.
Сходите в отделение неотложной помощи и обратитесь к гинекологу.
Внематочная беременность с разрывом маточной трубы вызывает внутреннее кровотечение, повреждение трубы и коллапс матери.
Возможно, вам придется удалить маточную трубу вместе с беременностью.
Для получения дополнительной информации прочтите нашу статью Внематочная беременность — симптомы, признаки и лечение.
# 6: Кровотечение из плаценты
Вагинальное кровотечение без боли может быть вызвано неправильным размещением плаценты.Низкорасположенная плацента на ранних сроках беременности — довольно распространенное явление.
Обычно к третьему триместру плацента поднимается вверх по мере роста матки и отдаляется от шейки матки. Однако иногда этого не происходит.
Вот три различных плацентарных проблемы, которые могут привести к вагинальному кровотечению:
Предлежание плаценты
Предлежание плаценты обычно приводит к вагинальному кровотечению на каком-то этапе беременности — обычно после 20-недельной отметки.
Существуют разные степени тяжести, но все случаи предлежания плаценты требуют повторного ультразвукового исследования для точного диагноза.
Если у вас предлежание плаценты, чтобы предотвратить риск для вашего ребенка, врач может порекомендовать постельный режим, индукцию или кесарево сечение, если плацента остается над шейкой матки или слишком близко к ней.
Дополнительная информация в этой статье о предлежании плаценты.
Отслойка плаценты
Другой причиной вагинального кровотечения на более поздних сроках беременности является отслойка плаценты.Здесь плацента частично или полностью отделяется от стенки матки.
Симптомы включают сильную боль и кровотечение.
Кровь может быть видна или оставаться в матке, которая будет напряженной, плотной, твердой на ощупь и очень болезненной.
Если у вас есть какие-либо из этих симптомов, обратитесь к своему врачу или медицинскому работнику и немедленно обратитесь в ближайшее отделение неотложной помощи.
В зависимости от тяжести кровотечения вам может быть рекомендован постельный режим, индукция или даже кесарево сечение.
Приросшая плацента
Если вам ранее делали кесарево сечение или другие процедуры, связанные с маткой, вагинальное кровотечение могло быть вызвано приросшей плацентой. Это когда плацента слишком глубоко проникает в стенку матки.
Скорость срастания плаценты увеличивается, так как частота кесарева сечения во всем мире продолжает расти.
В этой статье о приросшей плаценте содержится дополнительная информация.
# 7: Миома матки
Миома матки — это скопление плотной мышечной и фиброзной ткани, которое может находиться внутри или за пределами стенки матки.
Миомы лучше всего удалять до беременности, поскольку они потенциально могут привести к внематочной беременности, обильному кровотоку и потере беременности.
Однако многие матери с миомой рожают без каких-либо проблем.
Обратитесь за советом к своему врачу.
Подробнее в Миома и беременность — 8 вещей, которые вам нужно знать.
Какое кровотечение является нормальным при беременности?
Если у вас кровотечение во время беременности, вам может быть интересно, сколько именно вагинального кровотечения является нормальным?
Легкое кровотечение в первом триместре или кровотечение на ранних сроках беременности является обычным явлением, и многие женщины продолжают беременность здоровой.
Кровотечение или кровянистые выделения во втором или третьем триместре — это ненормально.
Позвоните своему врачу или поставщику медицинских услуг, если вы находитесь в одном из этих триместров и у вас вагинальное кровотечение. Ваш врач может провести несколько тестов, чтобы определить причину и помочь вам принять решение о вашем лечении.
Когда следует беспокоиться о кровотечении во время беременности?
Любая вагинальная кровопотеря во время беременности требует медицинского осмотра, даже если это «нормальное» кровотечение в первом триместре.
Если у вас спазмы, регулярная менструальная боль или жар, вам следует как можно скорее обратиться за медицинской помощью.
Вам особенно необходимо обратиться к врачу или акушерке в течение 72 часов после кровотечения, если у вас резус-отрицательная группа крови (например, O- или A-).
Это необходимо для проверки, не смешалась ли кровь вашего ребенка с вашей. Если кровь смешана и у вашего ребенка резус-положительный результат (например, O + или A +), ваш организм будет рассматривать это как инородное тело и вырабатывать антитела.
В будущем, если у вас будут какие-либо последующие беременности, эти антитела будут атаковать ребенка с положительной группой крови.
Дополнительные сведения см. В статье «Резус-фактор и беременность: обязательно прочитать, если у вас резус-кровь».
Сильное кровотечение при беременности
Если вагинальное кровотечение сильное (т. Е. Оно вытекает, и вы выделяете сгустки) и если оно сопровождается судорогами, болью в спине и дискомфортом, напоминающим менструальный цикл, немедленно обратитесь в больницу.
Сохраняйте спокойствие и помните, что вы видите вашу кровь , а не кровь ребенка.
Срочное медицинское обследование и вмешательство важны для обеспечения безопасности вас и вашего ребенка.
Что мне делать, если у меня кровотечение во время беременности?
Немедленно обратитесь за медицинской помощью.
Во избежание инфекций не используйте тампон при кровотечении во время беременности. Всегда используйте прокладки или ежедневную прокладку.
Вы можете оставить их, чтобы показать поставщикам медицинских услуг, так как им может потребоваться согласованность. Ничего страшного — ваш врач или акушерка раньше видели много крови.
Если кровотечение легкое и у вас нет боли, обратитесь к акушеру или акушеру для обсуждения.
Что делать, если у меня выкидыш?
Если у вас выкидыш, к сожалению, ничто не может предотвратить его, если вам еще не исполнилось 20 недель.
Главное — заботиться о себе эмоционально и физически. Будьте добры к себе; вы не несете ответственности за выкидыш.
Если у вас случился выкидыш, чтобы почувствовать себя физически комфортнее, попробуйте:
- Кровать
- Парацетамол / панадеин / напрогезик (препарат, предназначенный для лечения менструальных болей) для облегчения судорог
- Бутылка с горячей водой или грелка для животика
- Чай и поддержка вашего партнера и других людей
Вы можете почувствовать вагинальную потерю развивающегося плода и других тканей; после этого кровотечение должно утихнуть и прекратиться.
Если кровотечение продолжается, вам может потребоваться хирургическая процедура, называемая дилатацией и выскабливанием.
Ваш врач может дать медицинский совет, поставить диагноз или назначить лечение, а также проконсультировать по поводу потери беременности.
тестов, выполняемых только во время беременности — Услуги — Репродуктивная генетика — UR Medicine, акушерство и гинекология
Скрининг в первом триместре
Этот тест проводится во время беременности на сроке от 11 до 14 недель.Он сочетает в себе анализ крови на ХГЧ (гормон беременности) и определенный белок (белок плазмы, связанный с беременностью, или PAPP-A) с ультразвуковым измерением задней части шеи ребенка (затылочная прозрачность или NT). Хотя существует ряд значений для них при нормальной беременности, женщины с показателями NT выше среднего или выше или ниже средних значений ХГЧ или PAPP-A могут иметь риск рождения ребенка с синдромом Дауна или другой редкой хромосомной проблемой, называемой Трисомия 18. Скрининг в первом триместре не может с уверенностью сказать, есть ли у плода эти проблемы или нет, но он может выявить женщин, у которых риск на выше среднего .Примерно 4 или 5 из каждых 100 женщин, прошедших скрининг в первом триместре, будут предлагать дальнейшее тестирование с помощью амниоцентеза или CVS, , но в большинстве случаев эти женщины рожают нормального, здорового ребенка .
Четырехместный скрининг (2-й триместр)
Quad Screen выполняется во время беременности, как правило, на сроке от 15 до 18 недель беременности. Он измеряет уровни четырех веществ (альфа-фетопротеина (AFP), ХГЧ, неконъюгированного эстриола и димерного ингибина) в крови беременной женщины.Эти вещества поступают из плода и плаценты и обнаруживаются в крови всех беременных женщин. Уровни этих веществ варьируются у разных женщин, это нормально, но некоторые женщины с особенно высокими или низкими значениями различных веществ могут подвергаться повышенному риску рождения ребенка с синдромом Дауна, трисомией 18 или открытием у младенцев. тело, вызванное дефектом нервной трубки (NTD) или дефектом брюшной стенки. Quad Screen не может точно сказать, есть ли у плода врожденный дефект или нет, но он может идентифицировать женщин, у которых риск на выше среднего. Примерно 7 или 8 из каждых 100 женщин, прошедших тестирование на AFP +, будут предлагать дальнейшее тестирование, но в большинстве случаев эти женщины рожают нормального, здорового ребенка.
Пренатальное УЗИ
Ультразвук использует звуковые волны для создания изображений ребенка до его рождения. Большинство органов и костей ребенка можно увидеть с помощью УЗИ. Эта технология используется на ранних сроках беременности, чтобы определить, как далеко продвинулась беременность, или чтобы убедиться, что беременность на ранних сроках жизнеспособна.Измерения прозрачности затылочной кости для скрининга в 1-м триместре (см. Выше) проводят на 11–14 неделе беременности, а детальная оценка анатомии ребенка обычно проводится между 18 и 20 неделями. Также на сроке от 18 до 20 недель большинство ультразвуковых обследований включает «скрининг» на наличие неявных признаков («мягких признаков»), которые могут указывать на повышенный риск синдрома Дауна. Некоторые из них включают отек кожи на задней части шеи, немного короче среднего плеча или костей верхней части ноги, или небольшое яркое пятно (эхогенный внутрисердечный фокус, EIF), видимое на УЗИ сердца ребенка.Нет известных рисков от ультразвука.
дородовых тестов: второй триместр (для родителей)
На протяжении всей беременности вам нужно знать, как растет ваш ребенок. Пренатальные тесты могут дать ценную информацию о вашем здоровье и здоровье вашего растущего ребенка.
Если ваш врач рекомендует пройти тест, спросите о рисках и преимуществах. Большинство родителей считают, что пренатальные тесты дают им душевное спокойствие и помогают подготовиться к рождению ребенка.Но принять или отклонить тест — это ваш выбор.
Регулярные осмотры и другие тесты
Ваш первый визит к акушеру (если вы еще не пошли) должен включать тест на беременность для подтверждения беременности и полный медицинский осмотр, включая тазовый осмотр. Ваша моча (моча) также будет проверена на содержание белка, сахара и признаков инфекции.
Если вам нужно пройти обычный цервикальный тест (мазок Папаниколау), врач включит его в состав тазового осмотра. Этот тест обнаруживает изменения в клетках шейки матки, которые могут привести к раку.Во время гинекологического осмотра ваш врач также проверит наличие заболеваний, передающихся половым путем (ЗППП), таких как хламидиоз и гонорея.
Анализ крови проверит такие вещи, как:
- Ваша группа крови и резус-фактор. Если ваша кровь резус-отрицательная, а у вашего партнера резус-положительный, у вас могут вырабатываться антитела, которые окажутся опасными для вашего плода. Это можно предотвратить с помощью инъекции, сделанной примерно на 28-й неделе беременности.
- анемия, низкое количество эритроцитов
- гепатит B, сифилис и ВИЧ
- Иммунитет к кори (краснуха) и ветряной оспе (ветряная оспа)
- муковисцидоз и мышечная атрофия позвоночника.В настоящее время медицинские работники регулярно предлагают скрининг на эти расстройства, даже если у них нет семейного анамнеза.
Вы можете рассчитывать на то, что вам будут сдавать анализ мочи, а также вес и артериальное давление при каждом (или почти каждом) посещении до родов. Эти тесты могут выявить такие состояния, как гестационный диабет и преэклампсия (опасно высокое кровяное давление).
В течение второго триместра вам будет предложено больше тестов в зависимости от вашего возраста, состояния здоровья, семейного медицинского анамнеза и других факторов.Сюда могут входить:
- Тест с множественными маркерами: Этот анализ крови проводится между 15 и 20 неделями для выявления дефектов нервной трубки (например, расщепления позвоночника) и хромосомных нарушений (таких как синдром Дауна и трисомия 18). Результаты тестов можно объединить со скрининговыми тестами в первом триместре для получения более точных результатов (это называется интегрированным скрининговым тестом ).
- Ультразвук: Ультразвук — это безопасный и безболезненный тест, который использует звуковые волны для создания изображений, которые показывают форму и положение ребенка в матке.Большинство УЗИ второго триместра или УЗИ «уровня 2» проводятся в период между 18–20 неделями, чтобы изучить анатомию ребенка и подтвердить, что ребенок развивается нормально. Женщинам с беременностью с высоким риском может быть проведено несколько ультразвуковых исследований во втором триместре.
- Скрининг глюкозы: Этот тест проверяет гестационный диабет, краткосрочную форму диабета, которая развивается у некоторых женщин во время беременности и может вызвать проблемы со здоровьем у ребенка, особенно если он не диагностирован или не лечится.Вы выпьете сладкую жидкость, а через час сдадите анализ крови, чтобы проверить уровень глюкозы. Обычно это делается на сроке от 24 до 28 недель, но может быть и раньше, если у женщины повышен риск гестационного диабета.
- Амниоцентез: В ходе этого теста берется образец околоплодных вод, окружающий ребенка, для выявления признаков таких проблем, как хромосомные нарушения, генетические проблемы и дефекты нервной трубки. Обычно это делается между 15 и 20 неделями у женщин, которые считаются подверженными более высокому риску рождения ребенка с этими расстройствами.
- Чрескожный отбор образцов пуповинной крови (PUBS): Этот быстрый тест, также известный как кордоцентез, отбор образцов крови плода или пупочной вены, исследует кровь плода непосредственно из пуповины для выявления нарушений у плода. Обычно это делается после 18 недель беременности. Это не делается так часто, как другие диагностические тесты (такие как амниоцентез и взятие проб ворсинок хориона), но может использоваться, если результаты этих тестов не являются окончательными.
Какие еще тесты могут быть предложены?
Медицинские работники могут назначить другие тесты во время беременности женщины на основании таких вещей, как ее (и ее партнер) личная история болезни и факторы риска.Если у вашего ребенка есть риск наследственных заболеваний, важно проконсультироваться с генетическим консультантом.
Предлагаемые скрининговые или диагностические тесты включают тесты на:
Помните, что тестов предлагает вам — вам решать, проводить ли их.
Чтобы решить, какие тесты подходят вам, поговорите со своим врачом о том, почему рекомендуется тест, его рисках и преимуществах, а также о том, что результаты могут — и не могут — сказать вам.
.