Содержание
С какого момента начинается токсикоз у беременных — Все о детях
Не каждая беременность длится легко и гладко. На разных сроках радостное ожидание малыша бывает осложнено различными неприятными состояниями. Одно из самых популярных – токсикоз. Симптомы, по которым можно понять, что он начинается, выражены очень ярко и известны многим беременным. При этом не все будущие мамы знают, когда именно «ждать» токсикоз, как с ним справляться, и в каком триместре заканчивается это испытание для организма.
Содержание статьи:
Токсикоз: как, когда и почему. Симптомы, причины и сроки
Если дать простое определение тому, что такое токсикоз, то ответ будет таков: это реакция организма на вредные вещества, которые образуются в организме женщины при развитии внутри неё новой жизни. Часто такое состояние путают с отравлением. Этому способствуют 2 причины:
- главные симптомы токсикоза – тошнота и рвота, характерные для ситуаций «что-то не то съела»;
- токсикоз возникает в первом триместре беременности.
 Как правило, к этому времени женщина еще не знает о своем «интересном положении», поэтому списывает недомогание на несвежие продукты, усталость и т.д.
Как правило, к этому времени женщина еще не знает о своем «интересном положении», поэтому списывает недомогание на несвежие продукты, усталость и т.д.
Обычно неприятные ощущения начинают тревожить будущую маму на 5-6 неделях, но бывает и раньше: всё индивидуально. Некоторые женщины отмечают, что признаки токсикоза появлялись у них уже с первой недели беременности. Помимо тошноты и рвоты это:
- чрезмерное слюноотделение;
- диарея или, напротив, запор;
- кожные высыпания;
Токсикоз на раннем сроке не является признаком патологии
- отечность;
- сонливость;
- повышенная усталость;
- изменение массы тела;
- раздражительность;
- понижение или отсутствие аппетита;
- иное восприятие вкусов, запахов, звуков, отличающееся от обычного.
Внимание! Токсикоз, который проявляется в первом триместре беременности, называют ранним. Соответственно, бывает и поздний.
Организм беременной женщины перестраивается и готовится к длительному вынашиванию ребенка. Поэтому в нем происходят гормональные сдвиги, меняется обмен веществ. Есть факторы, которые не только увеличивают вероятность возникновения токсикоза, но и провоцируют разные осложнения. Риску подвержены женщины, которые:
Поэтому в нем происходят гормональные сдвиги, меняется обмен веществ. Есть факторы, которые не только увеличивают вероятность возникновения токсикоза, но и провоцируют разные осложнения. Риску подвержены женщины, которые:
- имеют проблемы с иммунитетом, ЖКТ, печенью, щитовидной железой;
- страдают от хронических недугов;
- курят и регулярно употребляют алкоголь;
- неправильно питаются;
- физически устают;
- живут в состоянии стресса или находятся в постоянном нервном напряжении.
Среди причин, по которым возникает токсикоз, есть и такие:
- Наследственность. Оказывается, генетическая предрасположенность тоже играет роль.
- Вынашивание 2-х и более малышей. Нагрузка на организм увеличивается, поэтому токсикоз зачастую неизбежен.
- Защита. Организм отторгает вредные вещества, которые могут навредить ребенку, попадая в организм его матери. Например, нередко женщин тошнит от запаха или вида продуктов с кофеином, от табачного дыма и т.
 д.
д. - Психологический фактор. Многие будущие мамы отличаются мнительностью, поэтому настраивают себя на то, что их непременно замучает тошнота.
Как проходит токсикоз и сколько он длится
Врачи связывают возникновение симптомов токсикоза с защитной реакцией развивающегося малыша. Считается, что таким образом он сигнализирует маме о каких-то неполадках. Часто подобное осложнение зависит от образа жизни женщины. «Отягчающие» факторы – курение, частое переутомление и др.
Продолжительность токсикоза индивидуальна
Но бывают настоящие счастливицы, которые и вовсе не страдают от токсикоза. Некоторые из них считают это неправильным, ведь стереотип «всех беременных обязательно тошнит» очень популярен. Однако если будущая мама прекрасно себя чувствует, и в первом триместре беременности не сталкивается с неприятными симптомами, это – только положительные признаки:
- женщине не грозит выкидыш;
- она совершенно здорова;
- маленькому организму хватает полезных веществ для полноценного развития.

Внимание! Если женщина ведет здоровый образ жизни, вероятность того, что во время беременности ее одолеет токсикоз, уменьшается.
Само наличие или отсутствие признаков интоксикации организма во время вынашивания малыша не обязательно говорит о какой-либо патологии. Важно обращать внимание на то, как проходит это состояние. Поэтому принято различать несколько стадий:
- Легкая. Рвотные позывы возникают до 5 раз в сутки. Обычно – после еды. Женщина худеет, но незначительно.
- Средняя. Рвота – до 10 раз в день, независимо от питания. Появляется слабость, понижается давление. Нужен контроль врача.
- Тяжелая. Приступы рвоты – до 25 раз в день. Беременная резко теряет вес, ее масса тела может уменьшиться и на 10 кг. Наблюдается обезвоживание организма, учащение пульса, общее ухудшение здоровья. Такая форма токсикоза опасна и для плода, и для матери. Без специальной терапии не обойтись.
Помощь организму во время токсикоза.
 На каком сроке он заканчивается
На каком сроке он заканчивается
Если женщина тяжело переносит токсикоз, облегчить ее состояние могут медикаменты, лечебная физкультура. Заниматься самолечением не стоит, лучше довериться врачу. Однако есть простые рекомендации, которые подойдут в том случае, если недомогание протекает в легкой форме:
Для облегчения токсикоза необходимо наладить питание
- ешьте часто, но небольшими порциями;
- хорошо пережевывайте пищу;
- не употребляйте чересчур горячие или очень холодные блюда;
- больше гуляйте на улице, проветривайте комнаты;
- утром выпивайте стакан прохладной воды;
- после пробуждения не вставайте резко с постели. Прежде съешьте кусочек хлеба, печенья или немного сухофруктов.
Внимание! Применение народных средства от токсикоза (например, использование меда или корня имбиря, отваров разных трав) тоже обсуждайте с лечащим врачом.
Окончание токсикоза связано с завершением формирования плаценты. Это может произойти на 13-14 неделях беременности, а может продлиться и до 15-16 недель. Как правило, токсикоз «уходит» незаметно. После этого начинается 2-й триместр, который многие женщины называют «золотым». Тошнота уже не мучит, изжоги и болей в спине, характерных для последних месяцев беременности, еще нет, да и настроение хорошее.
Это может произойти на 13-14 неделях беременности, а может продлиться и до 15-16 недель. Как правило, токсикоз «уходит» незаметно. После этого начинается 2-й триместр, который многие женщины называют «золотым». Тошнота уже не мучит, изжоги и болей в спине, характерных для последних месяцев беременности, еще нет, да и настроение хорошее.
Однако иногда будущие мамы мучаются от токсикоза в середине или конце беременности. Плохое самочувствие на таких сроках называется гестозом и считается патологией, опасной для мамы и малыша. Позднему токсикозу более всего подвержены женщины с хроническими недугами почек, печени и сердца. В таких случаях нужно постоянно находиться под наблюдением врача. Грамотное лечение и ответственное отношение будущей мамы к своему здоровью в большинстве случаев помогают ей сохранить беременность и родить здорового малыша.
Токсикоз на ранних сроках беременности: видео
Source: kakhack. ru
ru
Читайте также
Токсикоз во время беременности – что советуют врачи — Клиника ISIDA Киев, Украина
31 января 2019
Токсикоз при беременности многие женщины воспринимают как неизбежность: такова реакция организма на действительно серьезные процессы, происходящие в нем в первые недели и месяцы беременности. И все, что остается делать – терпеливо ждать окончания этого нелегкого периода. Такая установка не совсем правильна.
Токсикоз требует внимания врача
Первый триместр беременности – самый важный, именно в это время у малыша происходит закладка всех внутренних систем и органов. Поэтому любые проблемы со здоровьем у мамы – не очень хороший фундамент для такого важного «строительства».
Кроме того, за внешними проявлениями токсикоза – тошнотой и рвотой, – могут скрываться более серьезные проблемы, в подавляющих случаях – очевидные, иногда – скрытые, выявляемые только при помощи лабораторных анализов. Это могут быть, например, различные поражения кожи, судороги, в самых тяжелых случаях – желтуха беременных, бронхиальная астма беременных, нарушения водно-солевого баланса, обмена веществ и т.д.
Это могут быть, например, различные поражения кожи, судороги, в самых тяжелых случаях – желтуха беременных, бронхиальная астма беременных, нарушения водно-солевого баланса, обмена веществ и т.д.
Поэтому пристальный контроль врача за состоянием будущей мамы, переживающей токсикоз в первом триместре беременности, необходим. Это – важнейшее правило, пренебрегать которым нельзя ни в коем случае.
Почему возникает токсикоз в первом триместре
Единственной, абсолютно доказанной гипотезы о причинах возникновения токсикоза не существует. Наиболее распространенные таковы:
Ранний токсикоз – реакция иммунной системы. Иммунная система человека на появление чужеродного белка (эмбриона) реагирует активизацией своих сил и выработкой довольно большого количества антител. В ответ на эти антитела и возникает тошнота и рвота. «Привыкнув» к существованию новой жизни внутри себя, организм отключает выработку антител и токсикоз исчезает.
Токсикоз вызывают гормоны. Ученые – сторонники этой теории возникновения токсикоза – объясняют приступы тошноты появлением в организме нового, сильнейшего органа – плаценты, которая вырабатывает гормон ХГЧ. Вот этот-то гормон и вызывает приступ рвоты. В пользу этой теории говорит тот факт, что пик содержания гормона ХГЧ в крови у беременной часто совпадает с началом рвоты. Кроме того, в момент приступа токсикоза нередко фиксируется снижение кортикостероидов в коре надпочечников.
Ученые – сторонники этой теории возникновения токсикоза – объясняют приступы тошноты появлением в организме нового, сильнейшего органа – плаценты, которая вырабатывает гормон ХГЧ. Вот этот-то гормон и вызывает приступ рвоты. В пользу этой теории говорит тот факт, что пик содержания гормона ХГЧ в крови у беременной часто совпадает с началом рвоты. Кроме того, в момент приступа токсикоза нередко фиксируется снижение кортикостероидов в коре надпочечников.
Нервно-рефлекторная теория имеет наибольшее число сторонников среди ученых. Согласно этой теории, во время беременности у женщины активизируются более древние, подкорковые части головного мозга. Именно там расположены центры, отвечающие за защитные рефлексы – рвотный центр, центры обоняния, слюнных желез, желудка и т.д. Активизация этих центров и приводит к возникновению рвоты.
Как видим, все причины возникновения токсикоза на ранних стадиях беременности обусловлены естественными, закономерными для положения женщины, причинами. Почему же тогда у одних женщин токсикоз есть, а у других его нет? Все объясняется общим стоянием здоровья: при наличии хронических заболеваний ЖКТ, печени, щитовидной железы, после искусственных абортов и на фоне вредных привычек возникновение токсикоза более вероятно.
Почему же тогда у одних женщин токсикоз есть, а у других его нет? Все объясняется общим стоянием здоровья: при наличии хронических заболеваний ЖКТ, печени, щитовидной железы, после искусственных абортов и на фоне вредных привычек возникновение токсикоза более вероятно.
Что делать?
При токсикозе наблюдающий Вашу беременность врач даст направление на анализ мочи, по которому можно будет определить степень тяжести токсикоза и обезвоживания организма, биохимический и общий анализы крови. В зависимости от результатов анализов и степени токсикоза (легкая степень – рвота не чаще 5 раз в сутки, тяжелая – 10-20 раз в сутки), врач порекомендует пребывание в стационаре или соблюдение особых правил в домашних условиях.
Чем поможет стационарное лечение
Нахождение в стационаре может оказаться необходимым, так как при частой рвоте может возникнуть обезвоживание, нарушиться обмен веществ, может наблюдаться снижение артериального давления, повышение частоты пульса, уменьшение выделяемой мочи, запор. Если вовремя не принять меры, может развиться нарушение водно-солевого, белкового, углеводного и жирового обмена, кислотно-щелочного и витаминного баланса, функций желез внутренней секреции. Все это может негативно отразится на развитии малыша, ведь именно в первом триместре беременности происходит закладка и формирование всех основных органов и систем малыша.
Если вовремя не принять меры, может развиться нарушение водно-солевого, белкового, углеводного и жирового обмена, кислотно-щелочного и витаминного баланса, функций желез внутренней секреции. Все это может негативно отразится на развитии малыша, ведь именно в первом триместре беременности происходит закладка и формирование всех основных органов и систем малыша.
Поэтому ни в коем случае не отказывайтесь от госпитализации, если врач рекомендует это.
Лечение при легкой форме токсикоза
Легкую форму токсикоза (рвота не более 5 раз в сутки) можно держать под контролем при помощи простых методов.
Диета – очень важный фактор. Избегайте слишком горячей или холодной пищи – это провоцирует приступ рвоты. Ешьте часто – не менее 5-6 раз в день, но малыми порциями. Доверяйте своей интуиции – если чувствуете, что соленые огурцы или экзотические фрукты – то, что нужно, позвольте себе это. Но помните, что Ваш рацион в период токсикоза должен быть сбалансированным и Ваше меню должно быть полноценным с точки зрения белков, жиров и углеводов.
Не забывайте и о питьевом режиме: многие страдающие токсикозом женщины с удовольствием пьют в этот период чай с мятой – он не только утоляет жажду, но и успокаивает.
Завтрак – в постели. Если рвота обычно наступает с утра, завтракайте в постели, не вставая. Чай с лимоном, несколько крекеров помогут избежать приступа тошноты. Если чувствуете, что только что проснувшийся организм готов принять в себя легкий и полезный завтрак, сделайте это.
Избегайте переутомления, как физического, так и нервного. Иногда приступы тошноты провоцирует усталость, это чаще бывает во второй половине дня. Нервное напряжение поможет снять успокаивающий чай. Можно также, посоветовавшись с врачом, принимать пустырник или валериану.
Ранний токсикоз обычно полностью исчезает примерно в 12 недель беременности, реже он может продлиться до 16-й недели. Наберитесь терпения и будьте предельно внимательны к нюансам своего самочувствия – это очень важно для здоровья Вашего малыша.
Находитесь в поисках клиники, которой можно доверить наблюдение за своей беременностью? Доверьтесь специалистам клиники ISIDA. Возникли вопросы? Мы с радостью ответим на них, если Вы позвоните в клинику ISIDA по телефонам 0800 60 80 80, +38 (044) 455 88 11. Или задайте нам свой вопрос и мы обязательно на него ответим.
Симптомы беременности
Беременность — это всегда прекрасная пора в жизни любой женщины! С зачатием будущего малыша, все кардинально меняется и появляется новый смысл жизни. Давайте узнаем немного больше об этом процессе и усвоим некоторые необходимые моменты связанные с наблюдением в этот период.
Симптомы беременности
Симптомы беременности индивидуальны и различны у каждой женщины. Очень важно уметь определить признаки беременности, поскольку каждый из них может указывать не только на беременность, но на заболевание.
1. Задержка менструации или нарушение менструального цикла
Без сомнения задержка менструации — самый известный и распространенный признак беременности, который заставляет женщину пройти тест на беременности. При беременности у женщины происходит месячная задержка менструации. У многих беременных женщин наблюдается кровотечение, однако, как правило, менструация быстро заканчивается и проходит менее интенсивно, чем обычно. Задержку менструации можно объяснить множеством других причин, кроме беременности. Впрочем, если вы ведете активную сексуальную жизнь и у вас задержка, лучше пройти тест на беременность.
При беременности у женщины происходит месячная задержка менструации. У многих беременных женщин наблюдается кровотечение, однако, как правило, менструация быстро заканчивается и проходит менее интенсивно, чем обычно. Задержку менструации можно объяснить множеством других причин, кроме беременности. Впрочем, если вы ведете активную сексуальную жизнь и у вас задержка, лучше пройти тест на беременность.
2. Повышение базальной температуры
Итак, если у вас наблюдаются некоторые признаки беременности, то попробуйте измерить базальную температуру. Основное назначение измерений – определение дня овуляции, т.е. того периода, когда наиболее вероятно зачатие. Измерять базальную температуру необходимо каждый день, начиная с 5-6 дня менструального цикла. Резкий скачок в сторону увеличения базальной температуры, свидетельствует об овуляции. Измеряется базальная температура в прямой кишке при помощи обыкновенного градусника. Обязательное условие – измерять ее необходимо с утра, сразу после пробуждения, не вставая с постели. Если градусник показывает температуру 37 градусов и выше, то есть все основания заподозрить у себя один из признаков беременности.
Если градусник показывает температуру 37 градусов и выше, то есть все основания заподозрить у себя один из признаков беременности.
3. Тошнота, отвращение к запахам, токсикоз
Многие женщины именно по этому признаку беременности начинают подозревать, что вскоре станут мамой. Действительно, токсикоз для будущих мам – дело привычное. Интересно, что до сих пор точные причины токсикоза не выяснены. Существуют три основные теории. Первая – в организме будущей матери происходит интоксикация. И таким вот нехитрым образом организм пытается избавиться от вредных веществ. Вторая теория – организм женщины таким образом реагирует на «чужеродное тело», то есть на плод. И третья теория возникновения токсикоза – психологическая.
Некоторые исследователи полагают, что токсикоз чаще возникает у женщин, не готовых психологические стать матерью. Но, как бы то ни было, токсикоз был и остается одним из главных признаков беременности на ранних сроках. Но иногда, к сожалению, за токсикоз женщины принимают отравление и кишечную инфекцию.
4. Повышение чувствительности груди
Набухание или повышение чувствительности груди — признак беременности, который появляется через 1 — 2 недели после зачатия. Женщина может заметить, как изменились ее груди — они реагируют на каждое, даже незначительное прикосновение, болят, или набухают.
Часто к неприятным ощущениям в молочных железах «присоединяются» выделения из сосков желтоватого цвета. Это молозиво. Если женщина в положении, то это стоит расценивать как признак беременности, если же нет, то такое состояние может потребовать консультации у маммолога.
Другие причины: гормональный дисбаланс, прием противозачаточных таблеток, предменструальный синдром (ПМС) также вызывают набухание и повышение чувствительности груди.
5. Частые позывы к мочеиспусканию
Частые мочеиспускания в течение дня и ночью обычный ранний признак наступившей беременности. Матка увеличивается, оказывая таким образом давление на мочевой пузырь, и вы начинаете чувствовать, что вам хочется в туалет чаще, чем обычно. Кстати это также может вызвать и появление запоров у будущих мам. Следует отметить, что при этом нет никаких других болезненных ощущений (болей, резей, жжения).
Кстати это также может вызвать и появление запоров у будущих мам. Следует отметить, что при этом нет никаких других болезненных ощущений (болей, резей, жжения).
6. Изменения кожи
Во время беременности,у женщины происходит нарушение гормонального баланса, в результате чего возникают проблемы с кожей. На коже иногда появляются пятна, веснушки, кожа вокруг сосков становится темнее.
7. Увеличение влагалищных выделений, появление молочницы
Гормональный сбой в организме также может стать причиной молочницы и увеличения влагалищных выделений. Это объясняется тем, что во время беременности во влагалищном секрете увеличивается концентрация ионов водорода, которые защищают организм будущей мамы от попадания в него вредных микроорганизмов.
8. Головная боль и мигрени
Внезапное повышение уровня гормонов в организме может вызывать головные боли на раннем сроке беременности, слабость, а также резкое изменения настроения.
9. Боли в поясничной области и внизу живота
Действительно, у некоторых женщин в ранние сроки наблюдается данный признак беременности. Боли в пояснице могут стать не только признаком беременности на ранних сроках, но и симптомом угрозы прерывания беременности (угрозы выкидыша). То же самое можно сказать и про боли в нижней части живота. Если это расценивать как признак беременности, то, скорее всего, существует угроза ее прерывания.
Первый триместр беременности: изменения в организме женщины и развитие плода по неделям
Какие системы организма начинают работать по-новому?
После зачатия ребенка происходят глобальные физиологические изменения в организме женщины. Большие перемены наблюдаются в работе эндокринной системы. Подавляется выработка гормонов передней доли гипофиза, которые отвечают за формирование и развитие фолликула в яичнике. Формируется желтое тело — гормонопродуцирующая железа, выполняющая ключевую роль в сохранении беременности на ранних сроках.
Временная железа образуется в правом или левом яичнике после овуляции и продуцирует прогестерон. Функции прогестерона:
- предотвращает выход новых яйцеклеток и развитие менструального кровотечения;
- стимулирует рост эндометрия, подготавливает слизистую оболочку матки к закреплению плодного яйца,
- обеспечивает имплантацию зародыша и его дальнейшее нормальное развитие;
- способствует образованию слизистой пробки в шейке матки, которая необходима для защиты эмбриона от инфекций;
- снижает тонус мышечного слоя матки, предотвращая его сокращение и выкидыш.
У небеременных женщин желтое тело рассасывается за две недели до менструации. В период вынашивания ребенка оно существует до 10-12 недель гестации, после чего временная железа перестает существовать и ее функции выполняет плацента.
Функционирование желтого тела обеспечивает гормон ХГЧ, который начинает вырабатываться тканью хориона на 6-8 день после слияния мужской и женской гамет. ХГЧ усиливает синтез половых гормонов и кортикостероидов, производимых в коре надпочечников.
ХГЧ усиливает синтез половых гормонов и кортикостероидов, производимых в коре надпочечников.
Важным гормоном в период вынашивания ребенка является пролактин, который вырабатывается гипофизом. Начиная с 8 недели беременности, выработка пролактина возрастает. Это необходимо для подготовки молочных желез к грудному вскармливанию, а также для нормального формирования легочной ткани эмбриона.
На начальных сроках беременности изменяется работа щитовидной железы. Орган увеличивается в размерах и начинает синтезировать больше гормонов, которые важны для развития эмбриона.
Иммунная система
В период вынашивания ребенка даже у абсолютно здоровой женщины снижаются защитные силы организма. Это связано с изменением гормонального фона и адаптацией организма к новым условиям.
Повышается вероятность острых воспалительных процессов и обострения хронических заболеваний. Могут обостряться патологии дыхательной, пищеварительной, мочеполовой системы. Часто ситуация осложняется тем, что многие медикаменты профилактического и лечебного действия при беременности противопоказаны.
Часто ситуация осложняется тем, что многие медикаменты профилактического и лечебного действия при беременности противопоказаны.
Что может сделать беременная для укрепления иммунитета?
- Составить полезное меню. Свежие овощи и фрукты, кисломолочные продукты, рыба, орехи, зеленый чай — все это укрепляет иммунитет.
- Вести активный образ жизни и следить за массой тела. Избыточный вес и отсутствие активности снижают защитные силы организма.
- Избегать стрессов. Эмоциональные переживания угнетают работу иммунной системы.
Кроме этого, во время беременности важно вовремя лечить любые воспалительные процессы. Все системы организма взаимосвязаны. Например, обычная простуда может стать причиной острого пиелонефрита или другого серьезного заболевания.
Психоэмоциональные изменения
Практически все женщины во время беременности подвержены резким эмоциональным перепадам, ведь изменение гормонального фона влияет на работу центральной нервной системы. Психоэмоциональное состояние беременной часто ухудшается во время токсикоза. В связи с этим у беременной могут возникать:
Психоэмоциональное состояние беременной часто ухудшается во время токсикоза. В связи с этим у беременной могут возникать:
- плаксивость;
- раздражительность;
- головокружение;
- сонливость.
Как правило, такие проявления характерны только для ранних сроков беременности. С эмоциональным напряжением в первом триместре помогут справиться полноценный сон, умеренные физические нагрузки, приятные дела и хобби.
Онлайн консультация Врача-гинеколога
Консультация онлайн
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Развитие плода по неделям в первом триместре
Зачатие ребенка происходит в период овуляции, после оплодотворения яйцеклетки сперматозоидом. Как правило, овуляция совпадает с 10-16 днем менструального цикла.
Внутриутробное развитие человека делится на два этапа: эмбриональный и фетальный. Первый этап — период от момента оплодотворения яйцеклетки до десятой недели беременности.
Во время эмбрионального этапа происходят важные процессы: дробление и имплантация эмбриона в полость матки, образование нервной пластинки (зачатка центральной нервной системы) и ее замыкание в нервную трубку, формирование органов и плаценты.
Стоит различать эмбриональный и акушерский сроки беременности. Первый считается от момента зачатия, второй — от начала последней менструации. Как правило, разница между этими сроками составляет две недели.
Получается, что формирование и онтогенез эмбриона начинается только на третьей неделе беременности акушерского срока. Рассмотрим подробнее, как происходит развитие плода по неделям во время первого триместра.
3 неделя гестации
После проникновения сперматозоида в яйцеклетку образуется зигота — диплоидная клетка, обладающая набором хромосом, равноценно полученных от женской и мужской гамет. Продолжительность образования диплоидной клетки составляет 25-30 часов.
Продолжительность образования диплоидной клетки составляет 25-30 часов.
Начинается деления зиготы и ее продвижение к матке. В начале деления зигота распадается на 2-4 бластомера (клетки округлой формы, образующие зародыш). С каждым днем число бластомеров увеличивается.
На четвертый день после зачатия зигота состоит из 12-14 бластомеров. Плотность эмбриональных клеток растет, и они тесно связываются между собой. Зародыш попадает в полость матки.
Образуется бластоциста (ранняя стадия развития эмбриона), которая имплантируется в эндометрий матки. Во время имплантации у беременной могут возникать сокращения матки и появляться кровянистые выделения, которые нередко принимают за менструацию. Однако, в отличие от месячных, кровотечение при имплантации невыраженное и кратковременное.
4 неделя
Имплантация ускоряет процесс развития эмбриобласта (внутренних клеток эмбриона), в результате чего формируются внезародышевые органы:
- хорион — оболочка, которая выполняет выделительную, дыхательную и защитную функции.
 После имплантации эмбриона на его поверхности начинают появляться первые ворсинки хориона. В дальнейшем часть клеток хориона разрушает стенку матки и участвует в формировании плаценты;
После имплантации эмбриона на его поверхности начинают появляться первые ворсинки хориона. В дальнейшем часть клеток хориона разрушает стенку матки и участвует в формировании плаценты; - амнион — водная оболочка, которая обеспечивает плоду оптимальные условия развития и защищает его от механических воздействий. Жидкость амниона состоит из белков, сахаров, минеральных солей и других веществ;
- желточный мешок, который выполняет кроветворную функцию. Сначала его размеры превышают размеры эмбриона. После 12 недели гестации этот временный орган уменьшается в размерах и полностью исчезает.
Происходит формирование первичной кишки. Из ее отделов в дальнейшем будут развиваться органы пищеварительной системы. На четвертой неделе гестации происходит закладка печени и поджелудочной железы.
После имплантации эмбриона в полость матки на месте крепления зародыша образуются зачатки плаценты. Процесс ее формирования завершится к 16 неделе гестации. Плацента обеспечивает плод необходимым кислородом, питательными веществами, защищает от инфекций, выводит продукты метаболизма.
Процесс ее формирования завершится к 16 неделе гестации. Плацента обеспечивает плод необходимым кислородом, питательными веществами, защищает от инфекций, выводит продукты метаболизма.
К концу четвертой недели гестации женщина замечает, что ожидаемая менструация не наступает. В этот период могут возникать перепады настроения, быстрая утомляемость, повышенная чувствительность молочных желез.
5 неделя
К пятой неделе появляется нервная трубка — основа спинного и головного мозга. Из выпуклости в центральной части плода формируется сердце. В этот же период начинает образовываться гемоглобин, поэтому возрастает скорость потребления зародышем железа.
Начинает формироваться пуповина, которая станет связующим звеном между эмбрионом и плацентой. По мере роста плода увеличивается в размерах и пуповина.
В этот период у женщины могут появиться первые признаки токсикоза: тошнота, рвота, непереносимость некоторых продуктов и запахов.
6 неделя
У зародыша начинает биться сердце, закладывается вилочковая железа, которая отвечает за иммунитет. Формируются:
- зачатки рук и ног;
- полушария головного мозга;
- глазные впадины и слуховые проходы;
- органы выделительной системы.
Активно растут сосуды, устанавливается циркуляция крови.
7 неделя
Развиваются нервные волокна, пищевод, желудок, глотка. У зародыша появляются подобия кистей рук, первичные половые клетки. Поджелудочная железа начинает вырабатывать инсулин. Дыхательная система представлена пока только трахеей.
У женщины могут усиливаться признаки токсикоза, поэтому важно соблюдать обильный питьевой режим.
8 неделя
Этот период характеризуется формированием у эмбриона черт лица, а также развитием нижних и верхних конечностей. В глазах образуется сетчатка, верхние конечности способны сгибаться в локтях, и нижние — в коленях.
Половые органы приобретают характерный вид, но этого еще недостаточно для определения пола будущего ребенка.
9 неделя
В сердце появляются левые и правые предсердия и желудочки. Развиваются крупные кровеносные сосуды, эндокринные железы. Плацента начинает вырабатывать гормоны. Пальцы на нижних и верхних конечностях полностью сформированы.
10 неделя
Если в генотипе зародыша есть ген, который инициирует развитие мужского организма, то на десятой неделе гестации происходит активное развитие яичек, и они начинают вырабатывать гормон тестостерон.
В это же время у плода развивается зрительный нерв, в почках начинает образовываться моча. Повышается прочность костной ткани. Между брюшной и грудной полостями формируется диафрагма.
11 неделя
С 11 недели начинается фетальный период внутриутробного развития. Самочувствие большинства беременных стабилизируется: исчезает симптоматика токсикоза, раздражительность, быстрая утомляемость.
У плода сформированы важнейшие органы, лицо, полушария головного мозга. Происходит развитие мышечной ткани. Плод начинает совершать движения, но женщина их пока не чувствует.
12 неделя
Образуются вкусовые рецепторы языка. Активно развивается мозжечок — отдел мозга, который отвечает за выполнение целенаправленных движений, их скорость и сохранение тонуса мышц. Появляются зачатки ногтей и зубов.
Вилочковая железа представляет собой полноценный орган, в котором происходит дифференцировка Т-лимфоцитов. Пропорции тела у плода еще неправильные: голова большая, руки длинные, а ноги короткие и согнутые в коленях.
Кишечник увеличивается и начинает складываться в петли. В крови появляются лейкоциты, которые защищают организм от внешних и внутренних патогенных агентов.
Продолжается формирование половых желез. К концу 12-13 недели беременности становится возможным определить пол плода.
Заключение
Итак, во время 1 триместра беременности в организме женщины и будущего ребенка происходят серьезные изменения. Однако течение беременности и нормальное развитие эмбриона во многом зависят от поведения женщины.
Для того, чтобы беременность протекала без осложнений, важно вовремя проходить необходимое обследование, правильно питаться, вести активный образ жизни и избегать стрессов.
Первый триместр беременности. Часть 2
Об основных признаках беременности, этапах формирования плода, правильном питании и физической активности во время первого триместра, рассказывает Златина Елена Александровна, доктор акушер-гинеколог, к.м.н.
Во время первого триместра беременности происходит формирование основных органов и систем у плода. Первой начинает функционировать сердечнососудистая система и центральная нервная система. Следует сказать, что центральная нервная система продолжает свое развитие до самого конца беременности и при этом развивается быстрее остальных других систем и органов у плода. Именно поэтому первый триместр беременности является очень важным и самым уязвимым с точки зрения воздействия на плод каких-то неблагоприятных факторов внешней среды. Поэтому до 8 недель желательным является ограничение, а лучше полное исключение приема любых лекарственных препаратов. Исключение составляют фолиевая кислота и йод. Эти препараты целесообразно начать принимать еще за несколько месяцев до зачатия или хотя бы с момента установления факта беременности. Беременность оказывает влияние на весь организм женщины, степень выраженности этих проявлений связана со сроком беременности, с количеством плодов и с индивидуальными особенностями женщины.
Первой начинает функционировать сердечнососудистая система и центральная нервная система. Следует сказать, что центральная нервная система продолжает свое развитие до самого конца беременности и при этом развивается быстрее остальных других систем и органов у плода. Именно поэтому первый триместр беременности является очень важным и самым уязвимым с точки зрения воздействия на плод каких-то неблагоприятных факторов внешней среды. Поэтому до 8 недель желательным является ограничение, а лучше полное исключение приема любых лекарственных препаратов. Исключение составляют фолиевая кислота и йод. Эти препараты целесообразно начать принимать еще за несколько месяцев до зачатия или хотя бы с момента установления факта беременности. Беременность оказывает влияние на весь организм женщины, степень выраженности этих проявлений связана со сроком беременности, с количеством плодов и с индивидуальными особенностями женщины.
Первыми, а иногда и единственными признаками наступившей беременности является слабость, сонливость, головокружение, быстрая утомляемость. Может возникать тошнота, рвота. Если рвота продолжается несколько раз в сутки, иногда это несколько десятков раз в сутки, это может потребовать стационарного лечения. Поэтому, в любом случае, женщине необходимо обратиться к акушеру-гинекологу.
Может возникать тошнота, рвота. Если рвота продолжается несколько раз в сутки, иногда это несколько десятков раз в сутки, это может потребовать стационарного лечения. Поэтому, в любом случае, женщине необходимо обратиться к акушеру-гинекологу.
Безусловно, следует отказаться от табакокурения. Что касается физической активности при беременности, в частности в первом триместре беременности физические нагрузки являются крайне полезными для беременной женщины. Исключение составляет состояние, когда установлена угроза прерывания беременности. В этом случае физические нагрузки следует исключить. Если признаков угрозы прерывания беременности не наблюдается, то самыми благоприятными считаются для беременной женщины такие нагрузки, как ходьба, плавание, прогулки на свежем воздухе. Желательно, чтобы это были ежедневные прогулки на свежем воздухе в районе одного-полутора часов, предпочтительным являются прогулки перед сном. Следует исключить езду на велосипеде и любые другие физические нагрузки, которые сопровождаются вибрацией и сотрясением тела, так как это может вызвать осложнения беременности.
Что касается питания беременной в первом триместре беременности, строгих ограничений по питанию на данном этапе нет. Следует сказать, что в первом триместре беременности вкусовые пристрастия беременных могут меняться. Не надо стесняться их удовлетворять, и питаться нужно часто. Примерно 5-6 приемов пищи в сутки это должно быть. Однако, порции не должны быть большими. То есть, частое дробное питание должно быть в первом триместре беременности.
В современном мире женщины ведут очень активный образ жизни. Поэтому хочется остановиться отдельно на том, что при беременности желательно исключить авиаперелеты. Все путешествия и командировки лучше осуществлять наземными видами транспорта. Естественно, при имеющейся возможности.
Беременность это не заболевание, однако это нагрузка на организм будущей матери, которая вносит определенные коррективы в образ жизни. Женщина должна высыпаться. При наличии работы, которая связана с профессиональными вредностями, следует от них отказаться с самого начала беременности.
Очень полезными являются посещения курсов для беременных, так как они включают в себя, как правило, не только занятия лечебной физкультурой, но и лекции, которые подразумевают информирование женщин о том, что происходит с ней в каждой период беременности.
После того, как женщина первый раз посетила доктора акушера-гинеколога, и был подтвержден факт беременности, женщина информируется о том, что ей необходимо встать на учет по беременности. Встать на учет по беременности можно как в женской консультации как по месту жительства, так и в медицинских центрах, которые имеют лицензию на ведение беременности. Встать на учет по беременности желательно до 12 недель. Это связано с тем, что при постановке на учет по беременности женщина сдает довольно широкий спектр анализов, проходит ряд обследований, что позволяет выявить какие-то отклонения достаточно рано и скорректировать их. В частности, очень важным является обследование на уровень гормонов щитовидной железы, так как коррекция гипотиреоза при беременности является необходимой и предотвращает развитие осложнений как беременности самой, так и формирования плода.
Далее женщина встает на учет по беременности и ей определяется план с той частотой, с которой она должна посещать доктора акушера-гинеколога. Если это нормально протекающая беременность, то до 20 недель беременности это может быть 1 прием в 4 недели.
Таким образом, при подозрении женщины на беременность, следует обратиться к акушеру-гинекологу за получением всех необходимых советов и рекомендаций, которые позволят выносить беременность и родить здорового малыша.
Дата публикации: 17.01.17
На какой день беременности можно почувствовать тошноту. Когда начинается токсикоз при беременности. Почему после переноса эмбрионов тянет живот
Гинекологи утверждают, период, когда начинает тошнить после зачатия, у беременных индивидуален. Иногда женщина в положении может не заметить, что есть тошнота.
Такое явление наблюдается у беременных при слабом проявлении токсикоза. Некоторые женщины в положении замечают, что их тошнит, через 2 дня после зачатия.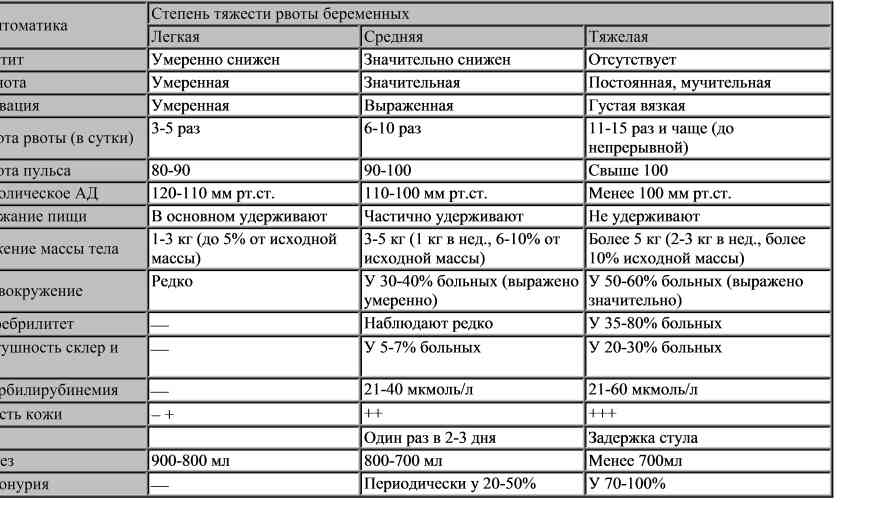
Такое явление объясняется эмоциональным настроем самой беременной.
Медицинские показания
Чтобы выяснить, когда начинает тошнить при беременности в норме, гинекологи советуют рассмотреть процесс оплодотворения. Яйцеклетка сливается со сперматозоидом в маточной трубе.
Затем через несколько дней образуется зигота, которая постепенно перемещается к эндометрию.
Комплекс имплантируется в толщу слизистой, что проявляется активным его развитием. Во время этого периода признаки беременности не проявляются.
Когда после зачатия выбрасываются гормоны в кровь? Этот период приходится на 3-4 неделю беременности. Данное явление связано с ответной реакцией организма.
На этом сроке появляется тошнота, начинается дискомфорт. Сколько дней длится такое состояние, зависит от индивидуальных особенностей организма беременных и течения самой беременности.
При этом может наблюдаться ранняя тошнота. В норме гинекологи считают, что этот симптом должен отсутствовать.
В среднем, период, связанный с тем, через сколько дней после зачатия начинает тошнить, приходится на 5-7 неделю беременности.
При этом гинекологи отмечают, что на ранних сроках утренняя тошнота может не появляться. Чаще симптоматика токсикоза наблюдается во время первого триместра.
Если беременность протекает в норме, тошнота будет вас беспокоить в конце 3-4 месяца. Если рассматриваемая клиника появляется во время всей беременности, у пациентки гестозом.
Физиологическая тошнота, как и сам токсикоз, начинается на ранних сроках беременности. Сколько он длится, зависит от индивидуальных особенностей женского организма.
Чаще это происходит сразу после зачатия, до момента, когда женщина узнаёт о беременности.
Завершается данный период к 3-4 недели. В среднем это начало второго триместра. Редко данный процесс наблюдается в четвертом месяце после зачатия.
У беременных начинается тошнота, которая чаще беспокоит в утреннее время. Одновременно женщины в положении отказываются от блюд с некоторым запахом. В какой день может появиться рвота?
Данный симптом чаще проявляется с 1-3 день рассматриваемого периода. Её провоцирует неприятный вкус пищи, резкий запах. После рвоты состояния беременной облегчается.
На фоне данной клиники общее самочувствие беременных не нарушается, отеков нет. Когда начинает тошнить при беременности на ранних сроках и наблюдаются колебания в показателях артериального давления?
Отклонения от нормы АД допустимы только у женщин в положении, которые до зачатия страдали от высокого либо низкого давления.
Если у вас подобные проблемы со здоровьем, может тошнить во время всей беременности. Такие женщины в положении входят в группу риска. Они должны постоянно находиться под контролем гинеколога.
При этом рассматриваемые симптомы проявляются не каждый день. Какой может быть тошнота? Если этот симптом проявляется в легкой степени, женщина в состоянии заниматься обычными повседневными делами.
В противном случае беременную могут госпитализировать. Во время беременности, которая протекает в норме, показатели анализов не изменяются.
На какой день начинает тошнить при беременности, указывая на гестоз? Поздняя тошнота может начать проявляться в последние недели беременности.
Редко гестоз начинается в первого дня зачатия и продолжается на протяжении всего времени вынашивания плода.
При гестозе женщина не способна выполнять повседневную работу. Её не только беспокоит тошнота, но и головокружение, рвота, отеки.
Последний симптом может распространиться на поясницу и живот. Одновременно опухает лицо. При гестозе на протяжении всех дней беременности диагностируется высокое АД.
Сама тошнота начинает беспокоить сразу после сна, проявляясь весь день, провоцируя обильную и многократную рвоту. Последний симптом может не принести облегчения.
При гестозе на какой неделе начинает тошнить, появляется мигрень? Подобные симптомы могут вас беспокоить весь день, начиная после зачатия, продолжаясь до родов.
Параллельно женщина может жаловаться на появление «мушек» перед глазами и шума в ушах. Когда эта симптоматика уйдет, состояние пациентки улучшается. Если клиника носит сильный характер, показано медикаментозное лечение.
В тяжелом случае подергивается мимическая мускулатура, которая завершается судорогами и обмороком. Независимо от периода, когда появилась такая клиника, рекомендуется проконсультироваться с гинекологом и терапевтом.
При сдаче анализов в моче могут выявить протеинурию – избыток белка, который отсутствует, если беременность протекает в норме.
Какой гестоз может сопровождать беременность? Начало зачатия и весь период вынашивания ребенка может проявляться ранним и поздним гестозом, а также гестозом в легкой и тяжелой степени.
Для постановки диагноза гинеколог осматривает ноги и руки. Если есть отеки, назначается диагностическое обследование.
Если на последующем сроке вас продолжает тошнить, при этом начинает болеть голова, беспокоит обильная рвота и судороги – срочно необходимо проконсультироваться с гинекологом.
На каком сроке беременности начинает тошнить и проявляться вышеописанная симптоматика? Пик рассматриваемой клинике приходится на 3-4 месяц после зачатия.
Нельзя заниматься самолечением, оно может привести к тяжелым последствиям.
Ученые предполагают, что процесс, когда начинает тошнить, связан с эмоциональным состоянием женщины в период планирования беременности и до зачатия.
Когда будущая мама постоянно нервничает и переживает, на ранних сроках, сразу после выявления беременности, женщину будет тошнить, болеть голова. Дополнительно поднимется температура.
Поэтому будущие мамы должны беречь себя и своего ребенка. Если, независимо оттого, на каком сроке вы находитесь, рассматриваемая клиника доставляет серьезный дискомфорт, требуется проконсультироваться с лечащим гинекологом и терапевтом.
Период проявления токсикоза
Многих женщин, планирующих зачатие, интересует, тошнота при беременности на каком сроке начинает беспокоить. Клинические исследования показали, что данный симптом характерен для ранних и поздних сроков.
Поэтому он начинает проявляться после зачатия, на 4-й неделе и в третьем триместре вынашивания плода.
Иногда вас тошнит весь день и это считается нормой, если организм до появления эмбриона чувствительно относился к пище.
Клинически доказано, что одних беременных тошнит в легкой степени, а у других наблюдается обильная рвота. Последнее явление чаще наблюдается на любом сроке беременности.
Сколько недель длится такое явление? Длительность токсикоза также носит индивидуальный характер.
У некоторых женщин беременность проходит незаметно, а другие на всех сроках страдают от тошноты и прочих симптомов токсикоза.
Когда еще встречается такая клиника? Рассматриваемые симптомы могут проявляться в 3-м триместре.
На каком сроке беременности появляется тошнота, если женщина вынашивает второй плод?
Чаще при повторных зачатиях период, когда начинает тошнить приходится также, как и при первичной беременности, на первый триместре.
Но бывают случае, когда одна женщина вынашивает детей по-разному.
Если у вас при первичной беременности появилась тошнота на ранних сроках после овуляции, при последующей беременности данная клиника может отсутствовать.
Исследования показали, что тошнота и прочие признаки токсикоза могут не беспокоить при первой беременности, но появиться при последующих зачатиях.
Иногда женщина не способна указать, в каком сроке начало тошнить после зачатия.
Ученые доказали, что данное явление наблюдается на 2 неделе ранних сроков вынашивания плода, не раньше. И такая клиника считается самой ранней, по которой можно определить беременность без теста.
Если у вас беременность вторая либо последующая, вы уже самостоятельно можете подтвердить наступление овуляции.
На ранних сроках, примерно на 4- недели, кроме тошноты, появляется боль в молочных железах, повышается аппетит, задерживается ожидаемая менструация.
Когда проявляется такая клиника и почему? Рассматриваемые признаки наблюдается из-за гормонального дисбаланса, который приходится на данный период и провоцирует тошноту.
Если начинает тошнить на 7 день после овуляции, причина такого состояния – проблемы с системой пищеварения.
Если данная клиника наблюдается у вас на протяжении первых недель после незащищенного полового акта, медики связывают такое состояние с самовнушением, переживаниями самой женщины по поводу возможной беременности.
Характер раннего токсикоза
На каком сроке возникает ранний токсикоз, главным признаком которого является тошнота? После овуляции начинает тошнить в среднем на 4 недели.
Гинекологи считают, что данное явление развивается на фоне следующих факторов:
- быстрое увеличение ХГЧ до момента, когда сформируется плацента. Данный период длится до 12 недели беременности. Формирование и работоспособность плаценты провоцирует приступы тошноты, невысокую температуру, слабость;
- нервозность, связанная с происходящими изменениями эмоционального характера;
- наличие хронической патологии органов ЖКТ, которая обостряется при беременности, начинает переходить в хроническую стадию при отсутствии терапии;
- наследственность.
Некоторые гинекологи считают, если начинает тошнить после овуляции на первых неделях, роды пройдут без осложнений.
Характер позднего токсикоза
Ученые доказали, что 10-15 случаев ранний токсикоз после овуляции не исчезает. Он начинает проявляться на последних сроках. Когда вас чаще беспокоит тошнотность в третьем триместре?
Это явление наблюдается на 38 недели беременности. В гинекологии такое явление называется «поздний гестоз». Для него характерно высокое АД, отеки, белок в моче.
Если после формирования всех органов эмбриона возник поздний гестоз, беременную направляю в стационарное гинекологическое отделение. Такое состояние считается опасным для самой женщины, и для её ребенка.
В период беременности на позднем сроке причины тошноты связывают с недостаточным кровоснабжением матки и патологией плаценты. В группу риска гинекологи включают следующих пациенток:
Если после овуляции проявляется рассматриваемая клиника, при этом она доставляет серьезный дискомфорт беременной и её ребенку, рекомендуется соблюдать режим отдыха, правильно питаться.
При легком утреннем подташнивании можно понюхать дольку лимона, заварить отвар ромашки либо мяты.
Если тошнотность после овуляции проявляется длительно и сильно, рекомендуется сдать общие клинические анализы мочи и крови.
После их расшифровки женщине в положении могут назначить соответствующее лечение. Выбор медикаментов зависит от срока, на котором проявился токсикоз.
Чаще гинекологи прописывают препараты следующих фармакологических групп:
- антигистамины;
- гепатопротекторы;
- энтеросорбенты;
- средства, корректирующие обменные и эндокринные нарушения;
- препараты, нормализующие водное и электролитного равновесие;
- дезинтоксикационные препараты.
Одновременно с медикаментозной терапией показана физиотерапия. Лечение противорвотными средствами назначается при тяжелом проявлении тошнотности и рвотного рефлекса.
Гинекологи запрещают заниматься самолечением, так как многие противорвотные средства противопоказаны к приему в первом триместре.
Церукал назначается только с 4 месяца. Все беременным противопоказано пить Торекан и Дроперидол. В тяжелом случае, когда беспокоит неукротимая рвота, показан прием Этаперазина.
Если доказано, что тошнотность спровоцирована психогенным фактором, женщине в положении назначается психотерапия.
Народные средства от тошнотности также применяют после консультации с гинекологом. Можно приготовить настой мочегонной травы, который принимается 2-3 недели. Такое лекарство приготавливается из хвоща.
Лучшим средством от раннего и позднего токсикоза считается клюквенный морс. Его можно пить на протяжении всего дня. Доказано, что от тошнотности помогает имбирь.
Но его нельзя использовать беременным, склонным к аллергической реакции и изжоге.
Чай с имбирем не только снимет тошноту, но и прочие симптомы токсикоза, включая мигрень. При этом чай положительно повлияет на психологическое состояние пациентки.
Прежде чем начать терапию, женщина в положении должна знать, какая тошнота считается нормой, а какая указывает на патологическое явление.
Наверняка каждая беременная женщина задается вопросом о том, когда начинает тошнить после зачатия. Если в ближайшем будущем вы готовитесь стать мамой, то, скорее всего, вас тоже интересует данная тема. Итак, попробуем выяснить, когда начало тошнить при беременности разных женщин.
Токсикоз
Тошнота и легкое недомогание, которые появляются во время ожидания малыша, называются токсикозом. В нормальном состоянии такой симптом сопровождает женщину на протяжении всего первого триместра (примерно до 13-14 недель). Стоит отметить, что лечение в этом случае не требуется, однако если начинается неукротимая рвота и будущая мама сильно теряет вес, необходимо провести коррекцию данного состояния.
Тошнота при беременности
Когда начинает тошнить после зачатия? Это зависит от индивидуальной особенности организма будущей мамы. Для начала стоит сказать, что расстройство пищеварения возникает из-за нового гормонального фона. Сразу после оплодотворения начинается активная выработка прогестерона. Именно этот гормон помогает развиваться беременности. Чем больше срок, тем большее количество вещества вырабатывает организм.
По окончании первого триместра количество прогестерона несколько снижается. Теперь за беременность отвечает плацента. Именно поэтому прекращаются тошнота и рвота.
Раннее начало токсикоза
Если срок, когда начинает тошнить после зачатия, равен 3-4 неделям, то это считается ранним токсикозом. Прогестерон начинает вырабатываться именно на этом сроке, поэтому такой исход событий вполне возможен, хотя встречается не так часто.
Бывают случаи, когда женщина еще не наблюдает задержку менструации и даже не имеет представления о своем новом состоянии. Первым признаком, который наталкивает на мысль о беременности, в этом случае является утренняя тошнота.
Начало токсикоза после задержки менструации
В большинстве случаев срок, когда начинает тошнить после зачатия, составляет Именно в этот период большинство будущих мам уже знают о своем положении. Тошнота начинается на этом сроке из-за активной смены гормонального фона.
Также причиной расстройства пищеварения в этот период может стать Как известно, будущие мамы всегда хотят съесть что-то необычное. Чрезмерное употребление того или иного блюда может вызвать расстройство пищеварения и тошноту.
Позднее начало раннего токсикоза
Если срок, когда начало тошнить при беременности, равен 10-12 неделям, то такой токсикоз требует особого наблюдения специалиста. Несмотря на свое позднее начало недомогание должно прекратиться не позже, чем в 14 недель беременности. В противном случае будущей маме может быть назначено лечение.
Стоит отметить, что появление токсикоза на таком позднем сроке бывает редко. Если у вас появилась тошнота в этот период, понаблюдайте за организмом. Возможно, вы просто съели что-то не очень свежее и это вовсе не токсикоз.
Отсутствие тошноты
Женщины спрашивают у врача: «Когда начинает тошнить после зачатия ребенка?» Медики никогда не могут дать точного ответа на данный вопрос. Одних женщин начинает тошнить еще до задержки менструации, других — в середине первого триместра. Третьи дамы вовсе обходятся без этих неприятных ощущений расстройства пищеварения. По праву таких представительниц прекрасного пола можно назвать счастливицами. Они с самого могут наслаждаться своим новым положением и не мучиться от неприятных ощущений.
Стоит отметить, что отсутствие тошноты не является патологией. В последнее время медики привыкли сталкиваться с токсикозом постоянно, поэтому есть врачи, которые судят о нормальном развитии беременности по данным расстройствам пищеварения. Это неправильно. Если вас вовсе не тошнит на ранних это очень хорошо.
Заключение
Теперь вы знаете, когда начинает тошнить при Если токсикоз не заканчивается с началом второго триместра, то необходимо обратиться к доктору. Возможно, ваша никак не связана с беременностью и появляется вследствие заболеваний пищеварительного тракта.
Если же вас продолжает тошнить из-за беременности, то акушер-гинеколог может назначить прием специальных препаратов, которые уменьшают неприятные ощущения, подавляют а также восстанавливают пищеварение. Обязательно сообщите вашему врачу о том, что у вас появился токсикоз, и отметьте, на каком сроке это произошло.
Стоит сказать, что разные беременности сильно могут отличаться друг от друга. Если вас начало тошнить еще до задержки менструации при первом зачатии, то это не значит, что токсикоз начнется на этом же сроке при второй беременности.
Легких вам родов!
Существует достаточно признаков, подсказывающих женщине, что она скоро станет мамой. Кто-то начинает задумываться о беременности только после задержки менструации, а другие ощущают изменения в организме уже через несколько дней после зачатия. И поскольку многие женщины считают одним из признаков наступившей беременности токсикоз, они естественно задаются вопросом, через сколько дней после зачатия может появиться тошнота.
Почему происходит токсикоз у беременных?
Прежде чем ответить на главный вопрос о том, когда же появляются первые признаки токсикоза, необходимо разобраться в причинах их появления. Объективными причинами подобного состояния является изменение гормонального фона. Начинает усиленно вырабатываться гормон ХГЧ. Именно на его концентрацию реагируют домашние тесты на беременность. Кроме того, в организме женщины после зачатия начинает вырабатываться эстроген, а затем и прогестерон, которые так же оказывают существенное влияние на самочувствие будущей мамочки.
Подобные гормональные изменения возникают не в момент непосредственно зачатия, а тогда, когда оплодотворенная яйцеклетка попадет в матку и прикрепится к ее стенке. С этого момента беременность считается наступившей и начинают вырабатываться гормоны, необходимые для ее дальнейшего развития.
Помимо изменения гормонального фона, к причинам, по которым может возникать тошнота и другие признаки токсикоза, относятся изменения в сосудистой системе женщины, адаптация нервной системы, атак же перестройка работы желудочно-кишечного тракта в соответствии с произошедшими в организме изменениями.
Токсикоз может быть защитной реакцией организма на наличие токсинов в крови матери, на которые очень остро реагирует эмбрион.
Известно, что прикрепление эмбриона в матке происходит через неделю — полторы после зачатия, а увеличение концентрации ХГЧ и других гормонов и того позже. Поэтому приблизительно в этот период и может возникнуть тошнота.
Более ранние признаки токсикоза врачи склонны связывать с другими — субъективными причинами, обусловленными психоэмоциональным состоянием женщины. К ним относятся боязнь или, напротив, огромное желание забеременеть и самовнушение. В этих случаях женщина может почувствовать тошноту сразу или на следующий день после возможного зачатия, даже если его не случилось.
Ранний токсикоз: когда начинает тошнить?
Токсикоз — это не только тошнота и рвота. Сюда же относятся другие недомогания беременной — обострение обоняния, изменение вкусовых ощущений и предпочтений, отвращение к некоторым видам пищи или запахам, слабость и головокружение. Когда же после зачатия они начинают проявляться?
Это зависит от нескольких факторов:
- Физиологическое состояние организма.
- Психологическое состояние.
- Наличие аллергии.
Случается, что тошнота появляется уже через неделю после зачатия. Некоторые женщины начинают ощущать утреннюю тошноту черед 3 — 4 недели после зачатия. Обычно к этому времени женщина уже замечает задержку менструации и узнает о своей беременности. Однако чаще подобное состояние возникает через 6 — 8 недель, когда концентрация ХГЧ и прогестерона уже достаточно велика и в организме женщины произошли значительные перемены.
У здоровых физиологически женщин, для которых беременность является желанной, тошнота и другие проявления раннего токсикоза могут и вовсе не возникнуть. Если же они возникают, то длятся недолго. Обычно, для того чтобы привыкнуть к новому состоянию, здоровому организму требуется 3 недели, после чего он возвращается в нормальное русло.
Что же касается беременных, страдающих различными заболеваниями желудочно-кишечного тракта, то они попадают в группу риска тех, кто страдает приступами раннего токсикоза.
При нормальном течении беременности ранний токсикоз должен закончиться до 14 недели беременности. Поэтому тошнота, которая ближе к этому сроку только началась, требует особого наблюдения. Если после 14 недель токсикоз не прекращается, необходимо пройти обследование и выяснить, нет ли других причин возникновения тошноты и рвоты, помимо беременности.
Нужно ли бороться с тошнотой во время беременности?
Токсикоз в большинстве случаев является неотъемлемым атрибутом беременности, поэтому вполне естественным является вопрос о необходимости его лечения. Ответ будет индивидуальным в каждом конкретном случае. В норме тошнота может появиться в первом триместре беременности, как реакция на изменения в организме. Обычно она не беспокоит женщину весь день, а возникает лишь в утренние часы после пробуждения.
Если токсикоз проявляется незначительным ухудшением самочувствия беременной и проходит за 2 — 3 недели самостоятельно, то никаких дополнительных методов борьбы с ним обычно не предпринимают.
Для уменьшения тошноты можно воспользоваться следующими советами:
Если же женщина на протяжении длительного времени просыпается и проводит свой день в обнимку с унитазом, что негативно сказывается на ее психологическом состоянии и физическом здоровье, то ей должно быть назначено соответствующее лечение. Оно может включать в себя как определенную диету, таки медикаментозную терапию.
Ответить однозначно, на какой же день после зачатия может появиться тошнота, нельзя. Каждый организм индивидуален, поэтому по-разному реагирует на зарождение в нем новой жизни. Кто-то утверждает, что догадался о своем интересном положении сразу, а некоторые не испытывают никакого дискомфорта на протяжении всей беременности. Поэтому тошнота сама по себе не может служить стопроцентным индикатором ни для определения самого факта беременности, ни для установления ее срока.
Булгакова Ольга Викторовна
Большое количество пациенток приходят к гинекологу с вопросом, на какой день начинает тошнить после зачатия? Ведь токсикоз является одним из самых неприятных симптомов беременности, и некоторые женщины хотят подготовиться к тому моменту, когда тошнота будет преследовать их повсюду.
Когда после зачатия будет тошнить?
Токсикоз у каждой женщины проявляется в разное время. Поэтому невозможно точно сказать, на какой день после зачатия ребенка тошнит. У некоторых женщин тошнота может проявиться уже сразу после оплодотворения, другие отмечают изменения в своем состоянии уже после появившейся задержки.
После удачного оплодотворения яйцеклетки сперматозоидом она начинает свой путь к матке. И может пройти до 10 дней, пока она достигнет места назначения и начнет прикрепляться к стенке. А возможна такая ситуация, что после зачатия яйцеклетка погибнет, и беременность вообще не наступит.
Считается, что начинает тошнить после удачного зачатия в тот момент, когда эмбрион уже закрепился в матке и началась гормональная перестройка организма.
У женщины происходит существенное повышение хорионического гонадотропина человека или гормона ХГЧ, который появляется только в первом триместре беременности. Также повышается уровень прогестерона, который влияет на нормальное развитие плодного яйца. Но повышение концентрации гормона ХГЧ происходит приблизительно за неделю до задержки. Поэтому не может начать тошнить уже через день после зачатия.
Допускается появление раннего токсикоза через несколько дней после зачатия, но для этого должны быть определенные причины.
- Быстрая реакция сосудистых стенок на изменения в гормональном балансе.
- Включение адаптационных механизмов из-за изменений в гормональном балансе.
- Возбуждение парасимпатической нервной системы вследствие повышения уровня женских половых гормонов.
- Привыкание пищеварительной и выделительной систем к новым условиям.
Поэтому на вопрос, через сколько после зачатия начинает тошнить, врачи могут назвать только общие цифры в 7–14 дней. Но в каждом конкретном случае этот срок будет индивидуальным.
Тошнота сразу после зачатия
Поговорив с врачом, становится понятно, на какой день после успешного зачатия малыша будущую маму начинает тошнить. Но некоторые женщины ощущают неприятные симптомы, в том числе тошноту практически сразу после удачного зачатия. С чем может быть связан этот факт?
Нервное напряжение
Если пациентка знает, через сколько времени тошнит после зачатия, но все равно довольно рано начинает испытывать неприятные ощущения, то причин этому может быть несколько. Самая распространенная причина того, что начинает тошнить сразу после зачатия – самовнушение. Оно особенно часто встречается у женщин, которые длительное время пытались зачать ребенка. И если им кажется, что беременность наступила, то от волнения их начинает тошнить.
Также подобное самовнушение может появиться у женщин, которые сильно боятся наступления беременности.
И нервное напряжение, которое присутствует до наступления месячных, может спровоцировать появление тошноты.
Сильно эмоциональных и мнительных женщин может начать тошнить уже через пару дней после полового акта. Но это не признаки беременности, а симптом нервного перенапряжения.
Тошнота как признак заболевания
Женщин, которые приходят к врачу с вопросом, на какой день после зачатия тошнит и с жалобами на ранний токсикоз стараются проверить на наличие некоторых заболеваний. Если начало тошнить и появилась рвота без повышения температуры, это может говорить о нарушении работы некоторых висцеральных органов и нервной системы. Это следующие состояния:
- панкреатит в хронической форме,
- заболевания печения,
- дискинезия желчевыводящих путей,
- хронические гастрит, энтероколит и гастродуоденит в стадии обострения,
- отравление пищевыми продуктами или химическими соединениями,
- осложнение после жесткой диеты,
- переутомление,
- передозировка некоторых лекарств,
- стресс или нервное истощение,
- осложнение после перенесенных вирусных инфекций,
- резкое изменение кровяного давления как в сторону повышения, так и в сторону понижения.
Поэтому, когда начинает тошнить не следует сразу подозревать беременность, а сначала попытаться понять свое состояние и определить, нет ли других причин помимо токсикоза. Это важно, так как некоторые заболевания следует оперативно решить, если беременность все-таки наступила.
Когда тошнота – это точно токсикоз?
Понятно, что тошнить не может начать на второй день после зачатия, если только беременность не спровоцировала обострение некоторых заболеваний. Но через сколько дней после зачатия уже точно тошнит именно от токсикоза?
Тошнота как один из главных признаков токсикоза начинается приблизительно через месяц после удачного оплодотворения. Именно к этому времени плодное яйцо уже прикрепляется к матке, начинается выработка гормона ХГЧ, а в организме начинают происходить изменения, связанные с беременностью. Но начать тошнить может и спустя 14 дней, но в этом случае тошнота будет не постоянной, а разовой.
Также существует определенный процент счастливых женщин, которых практически не тошнит во время первого триместра беременности. Это не является отклонением, так как всего лишь говорит о здоровье организма и большом количестве жизненной энергии будущей мамы.
Тошнота является только одним из признаков токсикоза.
И определить, что на самом деле происходит в организме: беременность или заболевание можно по дополнительным симптомам.
- Изменение вкусовых привычек.
- Острое восприятие ароматов.
- Резкое снижение аппетита или полное его отсутствие.
- Отвращение к тем пищевым продуктам, которые раньше воспринимались нормально.
- Головокружения.
- Понижение показателей артериального давления.
- Изменения в массе тела.
- Резкие скачки эмоционального состояния.
Зачастую все эти симптомы являются слабовыраженными, поэтому женщина не сразу их замечает. И первое время связывает появившуюся тошноту с пищевым отравлением. И только после второй задержки менструации начинает подозревать беременность.
Достаточно популярным является вопрос, стоит ли бороться с токсикозом? Гинекологи обычно считают, что если тошнота присутствует только по утрам и не доставляется серьезных проблем женщине, то не стоит пытаться с ней бороться. Достаточно просто нормализовать свой режим питания и стараться избегать резких и неприятных запахов. Из народных средств уменьшить тошноту помогут настои ноготков, тысячелистника и валерианы. Но перед их применением обязательно поговорите с гинекологом.
Тошнота считается «классическим» признаком беременности. Этот симптом ждут с таким же нетерпением, как и задержку менструации. А дождавшись, не знают, как справиться с назойливым токсикозом. Всегда ли беременность сопровождается тошнотой и рвотой, и как с ними бороться? Читайте в нашей статье.
Почему при беременности тошнит?
Главная причина появления тошноты — резкие гормональные скачки. В организме женщины повышается уровень «гормонов беременности»: прогестерона и эстрогена. Также вскоре после зачатия начинает вырабатываться и хорионический гонадотропин человека (ХГЧ), показатели которого растут каждые 2-3 дня. Тошнота и рвота — реакция на стресс и происходящие в организме изменения.
Некоторые женщины испытывают приступы тошноты и рвоты на протяжении всего периода беременности с небольшой передышкой во втором триместре. У других же подобные симптомы полностью отсутствуют. Почему так происходит, точно сказать нельзя. Однако есть ряд факторов, которые повышают риск возникновения тошноты у беременных:
- наследственность;
- неправильный режим питания до зачатия и в первые недели беременности;
- переутомление и эмоциональные перегрузки;
- вредные привычки;
- эндокринные нарушения.
Особенности протекания раннего токсикоза
Первые признаки так называемого раннего токсикоза проявляются на 5 акушерской неделе, когда концентрация ХГЧ достигает высоких показателей (1500-5000 мЕд/мл). Неприятное ощущение кома в горле чаще всего одолевает женщину в утренние часы, но может проявляться и в течение всего дня. Нередко тошнота заканчивается рвотой, которая не приносит облегчения. Спровоцировать приступ может все что угодно: духи, запах или внешний вид продуктов питания или бытовая химия. Если раздражитель удалось обнаружить, обязательно постарайтесь исключить все возможные контакты с ним.
К тошноте также присоединяются и другие неприятные симптомы:
- усиленное слюноотделение;
- потеря аппетита;
- нетипичная усталость и сонливость;
- головокружение и даже потеря сознания;
- снижение веса;
- перепады настроения.
Ранний токсикоз начинает идти на спад после 10-й недели беременности и полностью отступает к 12-14 неделям.
В очень редких случаях у женщины развивается неукротимая рвота беременных. Этот синдром опасен обезвоживанием и требует лечения в условиях медучреждения.
Почему тошнит во время беременности на поздних сроках?
Если ранний токсикоз принято считать «нормальным» состоянием у беременных женщин, то тошноту и рвоту на последних неделях связывают с симптомами гестоза. Он угрожает будущим мамам после 20-й недели беременности. В группе риска женщины старше 35 лет, а также беременные, имеющие в анамнезе патологии выделительной и сердечно-сосудистой систем. Усиливает шансы развития гестоза и многоплодная беременность. Помимо тошноты и рвоты для гестоза характерны:
- повышение артериального давления;
- белок в моче;
- сильные отеки лица и конечностей;
- головные боли;
- нарушение зрения и появление «мушек» перед глазами;
- слабость и неспособность заниматься повседневными делами;
- резкий набор веса, не связанный с режимом питания;
- в редких случаях — судороги и потеря сознания.
Если тошнота на поздних сроках беременности сочетается хотя бы с одним из этих симптомов, незамедлительно обратитесь к врачу. Такое состояние требует немедленной госпитализации — под угрозой жизнь матери и ее будущего малыша.
Можно ли избавить себя от токсикоза и что делать, когда тошнит?
Избавиться от токсикоза практически невозможно. Лучший совет — просто перетерпеть этот сложный период на пути к долгожданному материнству. Но есть и хорошие новости: тошноту и рвоту можно держать под контролем. Важно лишь придерживаться следующих правил:
- Рациональный режим дня:
достаточное количество сна, прогулки на свежем воздухе и умеренные физические нагрузки, разрешенные вашим гинекологом. По возможности стоит отказаться от езды в общественном транспорте и пребывания в многолюдных душных помещениях. - Правильное питание. Не стоит напоминать, что рацион беременной женщины должен включать лишь натуральные и полезные продукты.
От копченостей, сладостей, жареной и соленой еды придется отказаться. Кроме того, пищу нужно принимать маленькими порциями, но часто. Это правило также касается и жидкостей. Некоторые будущие мамы отмечают, что во время беременности стали кушать 4-6 раз в день с небольшого десертного блюдца. Это помогло им снизить нагрузку на и без того раздраженный желудочный тракт. И еще один старый, но действенный метод — никогда не вставайте с постели голодной. С вечера оставьте на прикроватной тумбочке несколько солёных крекеров, сухофрукты и стакан воды. - Народная медицина.
Многим женщинам помогают натуральные средства: отвар ромашки, шиповника, настой валерианы, мяты или календулы, а также тёплая вода с медом, лимоном и имбирём. Однако стоит помнить, что безобидные на первый взгляд травы могут оказаться небезопасными во время беременности и даже спровоцировать преждевременные роды. Не ориентируйтесь на советы подруг и знакомых и обязательно проконсультируйтесь с врачом, наблюдающим вашу беременность. - Прием витаминов.
Витаминные комплексы для беременных подбирает специалист индивидуально для каждой беременной женщины. Справиться с сильной тошнотой и рвотой лучше всего помогает витамин В6. - Простейшие асаны йоги
, медитация и дыхательные практики. - Ароматерапия.
Несмотря на то, что беременные очень плохо переносят резкие запахи, цитрусовые и хвойные ароматы могут стать настоящим спасением. Распылите в помещении воду с добавлением натуральных масел или включите аромалампу.
К счастью, далеко не каждая женщина переживает приступы тошноты во время беременности. Часто все 9 месяцев проходят легко и без осложнений. Если же избежать дискомфорта не удалось, старайтесь уберечь себя от «тошнотворных» раздражителей и сохраняйте позитивный настрой. Совсем скоро ваш малыш придёт в этот мир, а тошнота — лишь предвестник этого радостного события!
Беременность — угроза для здоровья зубов?
Несмотря на то, что беременность является превосходным временем, когда будущая мамочка находится в ожидании чуда, это еще и большая нагрузка на организм.
Во время беременности неизбежно происходит изменение обмена кальция. Мамины запасы уходят на строение костной ткани ребенка. Дефицит этого микроэлемента в организме беременной — почти обычное дело. А если женщина еще страдает и от токсикоза, то о нормальном уровне кальция вообще можно забыть: мало того, что с едой в таком случае его получать практически невозможно, так часто при токсикозах вымывается из организма и тот, что был. В таком случае, организм беременной женщины начинает искать его в других местах. И первыми страдают зубы. И действительно, после беременности у многих женщин возникают серьезные проблемы с зубами.
Также во время беременности происходит гормональная перестройка организма, которая ухудшает кровоснабжение и ослабляет иммунитет. В слюне беременных женщин снижается концентрация кальция и фосфора, что делает зубную эмаль более уязвимой и доступной для развития кариеса. Повышенный аппетит во время беременности приводит к усиленному потреблению углеводов, которые являются благоприятной средой для развития бактерий.
В момент вынашивания ребенка зубы женщины особенно подвержены разного рода испытаниям, однако состояния зубов во многом будет определено тем, в каком состоянии они находились до момента зачатия малыша. Стоит отметить, что беременность является катализатором многих негативных процессов, происходящих в ротовой полости. К примеру, если до беременности у женщины был легкий кариес или пародонтит, или еще какие-то проблемы с зубами, то с беременностью эти негативные процессы станут проявляться намного активнее.
В случае если женщина плохо ухаживает за своими зубами, к примеру, нерегулярно их чистит, это само по себе приводит к возникновению различных заболеваний ротовой полости, а с беременностью эти негативные процессы начинают протекать быстрее.
В качестве выводов, можно привести следующие утверждения:
- перед тем, как зачать малыша, необходимо позаботиться о здоровье зубов, так как беременность нелегкое время для всего организма, а особенно для участков, богатых кальцием.
- во время беременности (да и вообще) необходимо постоянно соблюдать гигиену ротовой полости, рекомендуется профессионально чистить зубы не реже одного раза в полгода.
- во время беременности следует принимать витамины и вещества, содержащие кальций, а также правильно скорректировать питание.
- лечение зубов во время беременности рекомендуется проводить во втором триместре, так как это наиболее безопасный период для лечения. Однако могут возникнуть проблемы с зубами, решение которых следует отложить до окончания беременности.
Стоматологи настоятельно рекомендуют решить все проблемы с зубами до наступления беременности.
Если соблюдать приведенные условия, то можно с уверенностью говорить о том, что во время беременности зубы никак не побеспокоят женщину и позволят ей благополучно стать счастливой мамочкой.
Ялалетдинова Эльвина Асхатовна
Врач-стоматолог-терапевт, детский стоматолог
Рвота при беременности: причины и лечение
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Рвота — нормальный симптом беременности, который люди обычно называют утренним недомоганием. Иногда есть и другие причины рвоты, требующие медицинской помощи.
Рвота — один из наиболее частых симптомов беременности. Примерно 70% беременных женщин испытывают тошноту или рвоту в течение первого триместра, однако они могут длиться на протяжении всей беременности.
Однако не все рвота и тошнота во время беременности возникают из-за утреннего недомогания. В некоторых случаях виноваты более серьезные первопричины.
Рвота при беременности — это нормально. Сообщается, что люди описали это состояние, также известное как невирапин (тошнота и рвота во время беременности), еще в 2000 году до нашей эры.
Хотя нет четкой причины для применения невирапина, одна теория состоит в том, что это связано с гормональными изменениями, которые происходят у женщины во время беременности.
Несмотря на то, что невирапин часто называют утренним недомоганием, он может возникать в любое время дня и ночи.Эти симптомы часто ограничиваются первым триместром, но иногда они могут распространяться на протяжении всей беременности, в том числе в третьем триместре.
Стандартное утреннее недомогание обычно начинается до 9 недели беременности. Женщины обычно испытывают тошноту на короткое время каждый день и могут рвать один или два раза в день.
Hyperemesis gravidarum поражает примерно 3 из 100 беременностей и вызывает сильную и чрезмерную рвоту и тошноту. В то время как утреннее недомогание поддается лечению, гиперемезис беременных протекает гораздо тяжелее.Симптомы включают:
- рвоту более трех-четырех раз в день
- чувство тошноты почти постоянно
- потерю значительного количества веса тела перед беременностью
- обезвоживание
Хотя причина утреннего недомогания до конца не изучена, существует определенный риск факторы повышают вероятность того, что у человека будут более серьезные симптомы:
- многоплодная беременность, т. е. двойня или тройня
- , имеющая предыдущую беременность с тошнотой и рвотой
- наличие в семейном анамнезе сильной тошноты и рвоты во время беременности
- наличие в анамнезе укачивания или мигрени
- беременность плодом женского пола
Невирапин во время беременности также может возникнуть из-за определенных заболеваний, в том числе:
Пищевое отравление
Заболевания, связанные с пищевыми продуктами, также известные как пищевые отравление, вызванное употреблением в пищу продуктов питания или питьевой воды, содержащей вред полные вещества, такие как:
- бактерии
- паразиты
- вирусы
- определенные химические вещества
Беременные женщины подвергаются более высокому риску заболеваний, связанных с пищевыми продуктами, чем другие, потому что их иммунная система слабее.Кроме того, иммунная система плода еще недостаточно сильна, чтобы бороться с микробами.
Наряду с тошнотой и рвотой болезни пищевого происхождения могут вызывать следующие симптомы:
Чтобы свести к минимуму риск пищевого отравления, беременным женщинам следует избегать определенных пищевых продуктов, в том числе:
- немытых фруктов и овощей
- сырых или недоваренных яиц
- непастеризованное молоко
- непастеризованный сыр
- сырая рыба
Рекомендуется изучить полный список продуктов, чтобы избежать максимального ограничения риска заболеваний, связанных с пищевыми продуктами.Узнайте больше о пищевых отравлениях здесь.
Лечение обычно определяется как причиной, так и тяжестью невирапина. Это может быть как простое изменение диеты, так и серьезное введение питательных веществ и жидкости внутривенно в больнице.
Некоторые виды лечения включают:
- Витамин B-6 и доксиламин: Оба препарата безопасны для индивидуального или совместного приема во время беременности, поскольку они не оказывают вредного воздействия на плод.
- Противорвотные препараты: Эти препараты предотвращают рвоту, и врач может назначить их, если вышеуказанная комбинация не работает.
Важно проконсультироваться с врачом, прежде чем пробовать следующие методы лечения, которые, по мнению некоторых, могут помочь облегчить невирапин:
- Иглоукалывание: Эта форма альтернативной медицины включает введение тонких игл в определенные точки на коже. Лучше всего выбирать практикующего врача, который обучался работе с беременными женщинами.
- Акупрессура и акустимуляция: Эти техники включают оказание давления или стимуляцию определенных точек тела, называемых точками давления, для предотвращения тошноты.
Беременные женщины могут предпринять определенные шаги — в основном диетические или связанные с образом жизни — чтобы уменьшить вероятность рвоты. К ним относятся:
- есть небольшими порциями несколько раз в день, а не три больших приема пищи
- избегать запахов, вызывающих тошноту
- принимать пренатальные витамины
- пить воду или имбирный эль
- пить жидкости часто
- употреблять имбирь или с добавками
- есть крекеры или сухие тосты
В Интернете можно купить различные имбирные продукты.
Нормальное утреннее недомогание — не повод для беспокойства и не требует посещения врача.
Однако тяжелое утреннее недомогание может быть связано с гиперемезисом беременных. Если гиперемезис беременных кажется вероятным, важно как можно скорее обратиться к врачу, так как это может иметь серьезные осложнения и потребовать лечения.
Беременным женщинам следует обратиться к врачу при появлении любого из следующих симптомов:
- потеря веса более чем на 2 фунта
- неспособность удерживать пищу и жидкость на низком уровне
- усталость или спутанность сознания
- кровь в рвоте
Болезнь во время беременности обычно не вредит ни беременной женщине, ни развивающемуся плоду.
Медикаментозное лечение необходимо только в том случае, если причина в другом, например, при пищевом отравлении или гиперемезисе беременных.
Всем, кто беспокоится о рвоте во время беременности, следует обратиться к врачу, чтобы исключить другие причины, кроме утреннего недомогания.
Hyperemesis Gravidarum во время беременности: симптомы и лечение
Большинство людей испытывают тошноту и рвоту в течение первых трех месяцев беременности. Гиперемезис беременных встречается гораздо реже и опаснее, чем обычное утреннее недомогание (даже в довольно тяжелом случае), включая тяжелую и постоянную рвоту и тошноту.
Хотя легкие случаи гиперемезиса беременных часто можно лечить натуральными домашними средствами, в более тяжелых случаях может потребоваться госпитализация для защиты вас и вашего ребенка.
Что такое гиперемезис беременных?
Hyperemesis gravidarum вызывает изнурительную и стойкую тошноту и рвоту во время беременности. Ваш врач может диагностировать у вас это заболевание, если вы потеряли более 5 процентов своего веса до беременности.
Тяжелые случаи гиперемезиса беременных могут привести к таким проблемам, как обезвоживание и плохой набор веса, что иногда требует госпитализации.К счастью, каким бы жалким это ни было, гиперемезис беременных обычно не вредит вашему ребенку.
Что вызывает гиперемезис беременных?
Как и многие другие симптомы беременности, гиперемезис беременных вызывается гормонами беременности, а именно повышением уровня хорионического гонадотропина человека (ХГЧ), вырабатываемого плацентой.
Каковы симптомы гиперемезиса беременных?
Симптомы гиперемезиса беременных включают:
- Сильная тошнота, которая не проходит
- Рвота несколько раз в день
- Неспособность подавить еду или даже жидкость
- Выделяется намного больше слюны, чем обычно
- Уменьшено / нет аппетита
- Головокружение или обморок
- Признаки обезвоживания (например, нечастое мочеиспускание или темно-желтая моча)
- Потеря веса более чем на 5 процентов
- Кровь в рвоте
- Запор
Утренняя тошнота vs.hyperemesis gravidarum: в чем разница?
Думайте об утреннем недомогании как о континууме с гиперемезисом беременных в крайнем и тяжелом конце спектра. По сравнению с более управляемыми тошнотой и рвотой во время беременности, симптомы гиперемезиса беременных являются стойкими и значительно более острыми.
Если вы не уверены, страдаете ли вы гиперемезисом беременных, поговорите со своим врачом. Она обсудит ваши симптомы и может провести несколько анализов, в том числе проверить общий анализ крови и уровень электролитов, а также поиск кетонов в моче.
Она также исключит другие возможные причины сильной рвоты и тошноты, включая пищевое отравление, заболевание щитовидной железы или желчного пузыря или язву. (Имейте в виду, что эти состояния, как правило, вызывают другие симптомы, такие как головная боль, лихорадка или опухание щитовидной железы.)
Когда начинается гиперемезис беременных?
Симптомы гиперемезиса беременных начинаются в первом триместре, обычно между 4-й и 8-й неделями беременности, при этом большинство диагнозов приходится на 9-ю неделю. Обычно симптомы исчезают сами по себе между 12-й и 16-й неделями, при этом большинство случаев разрешается после неделя 20 — хотя иногда может продолжаться на протяжении всей беременности.
Насколько распространена гиперемезис беременных?
Hyperemesis gravidarum встречается менее чем в 3 процентах всех беременностей. Вы можете подвергаться большему риску этого заболевания, если вы:
- Мать, впервые ставшая мамой
- Младшая
- Полная
- Многоплодная семья
- Часто болеете автомобилем или страдаете мигренью
- Испытываете экстремальный (более чем повседневный) стресс
- Диагноз гипертиреоз (высокий уровень щитовидной железы)
- Недостаток витамина B или других питательных веществ
- Беременность девочкой
У вас также больше шансов заболеть гиперемезисом беременных, если он был у вашей мамы или сестры, а также если вы страдали этим во время предыдущей беременности.
Как справиться с легкой гиперемезисом беременных
Если ваши симптомы относительно легкие и вы можете удерживать немного еды и жидкости, попробуйте естественные методы, используемые для борьбы с утренним недомоганием, в том числе: триггеры, которые могут включать: определенные продукты или запахи, езда в машине, яркий свет, определенные шумы или звуки и облегающая одежда
Если эти стратегии не помогают, поговорите со своим врачом.В случаях тяжелого утреннего недомогания ваш врач может порекомендовать витамин B6 (показано, что он снимает тошноту и стресс) или доксиламин (содержится в безрецептурных снотворных) или их комбинацию. Оба препарата безопасны при приеме во время беременности.
Также имейте в виду, что даже если вы слышали, что марихуана может быть средством от тошноты и рвоты, эксперты в области здравоохранения подчеркивают, что употребление марихуаны во время беременности небезопасно и его следует полностью избегать.
Как справиться с тяжелой гиперемезисом беременных
Обратитесь к врачу, если вы:
- Не можете переносить какие-либо продукты более 12 часов
- Чувствуете головокружение или головокружение
- Есть признаки обезвоживания
- Вы потеряли более 5 процент от вашего веса до беременности
- Кровь в рвоте
- Боль в животе
Тяжелые случаи гиперемезиса беременных могут привести к потере веса, обезвоживанию, электролитному дисбалансу, недоеданию и кровотечению в пищеводе.
В некоторых случаях врач может назначить лекарство от тошноты. Если вы сильно обезвожены, вам может потребоваться госпитализация, в основном для внутривенного (IV) введения жидкостей и более сильных лекарств от тошноты, хотя вы можете пройти тесты для проверки функции печени и поджелудочной железы и, возможно, получить зонд для кормления.
Как только вы снова сможете переедать, лучше всего следовать всем тем же самым передовым методам, которые облегчают менее тяжелые случаи утреннего недомогания.
Что делать, если у вас гиперемезис беременных во время беременности?
Поговорите со своим врачом, если симптомы гиперемезиса беременных изнуряют или даже беспокоят.Постарайтесь расслабиться и позаботьтесь о себе как можно лучше.
Также не забудьте поговорить со своим врачом, если вы испытываете признаки беспокойства или депрессии, которые, как правило, чаще встречаются у беременных с гиперемезисом беременных. Вы не одиноки: за поддержкой со стороны других мам, которые уже прошли через это, посетите фонд HER Foundation.
Hyperemesis Gravidarum — NORD (Национальная организация по редким заболеваниям)
ОБЗОР СТАТЕЙ
Fejzo MS, Trovik J, Grooten IJ, Sridharan K, Roseboom TJ, Vikanes Å, Painter RC, Mullin PM.Тошнота и рвота при беременности и гиперемезис беременных. Nat Rev Dis Primers. 2019 Сентябрь 12; 5 (1): 62. DOI: 10.1038 / s41572-019-0110-3.
СТАТЬИ ЖУРНАЛА
Фейзо М.С., Сазонова О.В., Сатирапонгсасути Дж.Ф., Халльгримсдоттир И.Б., Вакич В., Макгиббон К.В., Шенберг Ф.П., Манкузо Н., Сламон Д.Д., Маллин П.М., исследовательская группа 23andMe.
Гены плаценты и аппетита GDF15 и IGFBP7 связаны с гиперемезией беременных. Nat Commun. 2018 21 марта; 9 (1): 1178. DOI: 10.1038 / s41467-018-03258-0.
Коэн Р., Шломо М., Дил Д. Н., Динавицер Н., Беркович М., Корен Г. Кишечная непроходимость при беременности ондансетроном. Reprod Toxicol. 2014 декабрь; 50: 152-3.
Oliveira LG1, Capp SM, You WB, Riffenburgh RH, Carstairs SD. Ондансетрон в сравнении с доксиламином и пиридоксином для лечения тошноты при беременности: рандомизированное контролируемое исследование. Obstet Gynecol. 2014 Октябрь; 124 (4): 735-42.
Fejzo M, Magtira A, Schoenberg FP, Macgibbon K, Mullin P, Romero R, Tabsh K. Антигистаминные препараты и другие прогностические факторы неблагоприятного исхода при гиперемезисе беременных.Eur J Obstet Gynecol Reprod Biol. 2013; 170: 71–76.
Pasternak B1, Svanström H, Hviid A. Ондансетрон во время беременности и риск неблагоприятных исходов для плода. N Engl J Med. 2013 28 февраля; 368 (9): 814-23.
Mullin PM, Ching C, Schoenberg F, MacGibbon K, Romero R, Goodwin TM, Fejzo MS: Факторы риска, методы лечения и исходы, связанные с длительной гиперемезией беременных. J Matern Fetal Neonatal Med. 2012; Июнь; 25 (6): 632-6.
Mullin P, Bray A, Schoenberg-Paik F, MacGibbon K, Romero R, Goodwin TM, Fejzo MS: Пренатальное воздействие Hyperemesis Gravidarum, связанное с повышенным риском психологических и поведенческих расстройств в зрелом возрасте.J Dev Происхождение болезни. 2011; 2: 200-204.
Венендал М.В., ван Абилен А.Ф. и др. Последствия гиперемезиса беременных для потомства: систематический обзор и метаанализ. BJOG 2011; 118 (11): 1302-1313.
Zhang Y., Cantor R., MacGibbon K, Romero R, Goodwin TM, Mullin P, Schoenberg Fejzo M. Familil Aggregation of Hyperemesis Gravidarum. AJOG 2011 Март; 204 (3): 230.e1-7.
Виканес А., Скьяервен Р., Грджибовски А.М., Гуннес Н., Ванген С., Магнус П. Повторяемость гиперемезиса беременных у разных поколений: популяционное когортное исследование.BMJ. 29 апреля 2010 г .; 340: c2050.
Fejzo MS, Poursharif B, Korst L, Munch S, MacGibbon KW, Romero R, Goodwin TM Симптомы и исходы беременности, связанные с экстремальной потерей веса среди женщин с гиперемезисом беременных, J of Womens Health. 2009 декабрь; 18 (12): 1981-7.
Фейзо М.С., Инглес С.А., Уилсон М., Ван В., Мак Гиббон К., Ромеро Р. и др. Высокая распространенность тяжелой тошноты и рвоты при беременности и гиперемезиса беременных среди родственников пострадавших. Eu J Obstet Gynecol 2008; 141: 13-17.
Goodwin TM, Poursharif B, Korst LM, MacGibbon K, Fejzo MS: Светские тенденции в лечении гиперемезиса беременных. Am J Perinatol, 2008; 25 (3): 141-7.
Poursharif B, Korst L, MacGibbon KW, Fejzo MS, Romero R, Goodwin TM. Плановое прерывание беременности у большой группы женщин с гиперемезисом беременных. Контрацепция 2007; 76 (6): 451-5.
Seng JS, Schrot JA, van De Ven C, Liberzon I. Служба использует анализ данных психиатрических и соматических диагнозов до беременности у женщин с гиперемезисом беременных.J Psychosom Obstet Gynaecol. 2007 декабрь; 28 (4): 209-17.
ИНТЕРНЕТ
Проект затрат и использования здравоохранения (HCUP). Проверено в ноябре 2019 г. Доступно по адресу https://www.ahrq.gov/data/hcup/index.html По состоянию на 24 февраля 2020 г.
Преэклампсия — NHS
Преэклампсия — это заболевание, которым страдают некоторые беременные женщины, обычно во второй половине беременности (примерно с 20 недель) или вскоре после рождения ребенка.
Важный:
Обновление коронавируса (COVID-19)
Если вы здоровы, очень важно, чтобы вы ходили на все приемы и осмотрели здоровье вас и вашего ребенка.
Если вы беременны, больницы и клиники позаботятся о том, чтобы вам было безопасно ходить на прием.
Если у вас появились симптомы COVID-19 или вы нездоровы из-за чего-то другого, кроме COVID-19, поговорите со своей акушеркой или родильным отделением. Они посоветуют, что делать.
Узнайте больше о беременности и COVID-19
Симптомы преэклампсии
Ранние признаки преэклампсии включают высокое кровяное давление (гипертония) и наличие белка в моче (протеинурия).
Маловероятно, что вы заметите эти признаки, но они должны быть обнаружены во время обычных дородовых посещений.
В некоторых случаях могут развиться и другие симптомы, в том числе:
- Отек стоп, лодыжек, лица и рук, вызванный задержкой жидкости (отек)
- сильная головная боль
- проблемы со зрением
- боль чуть ниже ребер
Если вы заметили какие-либо симптомы преэклампсии, немедленно обратитесь за медицинской помощью, позвонив своей акушерке, в приемный врач или в службу NHS 111.
Хотя во многих случаях заболевание протекает в легкой форме, состояние может привести к серьезным осложнениям как для матери, так и для ребенка, если за ним не следить и не лечить.
Чем раньше диагностируется и контролируется преэклампсия, тем лучше прогноз для матери и ребенка.
Видео: что такое преэклампсия и каковы тревожные признаки?
В этом видео акушерка объясняет тревожные признаки преэклампсии.
Последний раз просмотр СМИ: 1 сентября 2020 г.
Срок сдачи обзора СМИ: 1 сентября 2023 г.
Кто пострадал?
Легкая преэклампсия поражает до 6% беременностей, а тяжелые случаи развиваются примерно от 1 до 2% беременностей.
Существует ряд факторов, которые могут увеличить ваши шансы на развитие преэклампсии, например:
Другие факторы, которые могут немного увеличить ваши шансы на развитие преэклампсии, включают:
- наличие в семейном анамнезе этого состояния
- старше 40 лет
- прошло не менее 10 лет с момента вашей последней беременности
- ожидается многоплодие (двойня или тройня)
- с индексом массы тела (ИМТ) 35 или более
Если у вас 2 ребенка или несколько из них вместе, ваши шансы выше.
Если предполагается, что вы подвержены высокому риску развития преэклампсии, вам могут посоветовать принимать суточную дозу аспирина в низких дозах с 12-й недели беременности до родов.
Что вызывает преэклампсию?
Хотя точная причина преэклампсии неизвестна, считается, что она возникает, когда возникает проблема с плацентой, органом, который связывает кровоснабжение ребенка с кровью матери.
Лечение преэклампсии
Если вам поставили диагноз преэклампсия, вас следует направить на обследование к специалисту, обычно в больницу.
Находясь в больнице, за вами будут внимательно наблюдать, чтобы определить, насколько серьезно ваше состояние и требуется ли пребывание в больнице.
Единственный способ вылечить преэклампсию — это родить ребенка, поэтому обычно вы будете находиться под регулярным наблюдением до тех пор, пока ребенок не сможет родиться.
Обычно это происходит на сроке от 37 до 38 недель беременности, но в более тяжелых случаях может наступить и раньше.
На этом этапе роды могут быть начаты искусственно (индуцированы) или вам может быть сделано кесарево сечение.
Могут быть рекомендованы лекарства для снижения артериального давления, пока вы ждете родов.
Осложнения
Хотя в большинстве случаев преэклампсия не вызывает проблем и улучшается вскоре после рождения ребенка, существует риск серьезных осложнений, которые могут затронуть как мать, так и ее ребенка.
Есть риск, что у матери разовьются припадки, называемые «эклампсией». Эти припадки могут быть опасными для жизни матери и ребенка, но случаются редко.
Последняя проверка страницы: 7 июня 2018 г.
Срок следующей проверки: 7 июня 2021 г.
Отравление при беременности | SpringerLink
- Кевин Ф. Маскелл-младший.
- Кирк Л. Кампстон
- Тимоти Б. Эриксон
- Джерролд Б. Лейкин
Справочная работа
Первый онлайн:
Резюме
Было сказано, что ведение беременной пациентки включает в себя ведение двух пациентов сразу мать и плод.Эта парадигма двойного управления часто рассматривается как сложный баланс между преимуществами для матери и рисками для плода и наоборот. В случае с отравленными пациентами это приобретает еще большую сложность, особенно с учетом относительной нехватки литературы, подтверждающей или опровергающей любую данную рекомендацию по лечению. Повышение остроты зрения у тяжелобольного пациента доводит эту ситуацию до критической точки, поскольку смерть матери, плода или обоих становится все более вероятной. В этой главе конкретные рекомендации будут обсуждаться более подробно, но, как правило, лучший подход ко всем отравленным беременным пациенткам — это относиться к матери так же, как если бы она не была беременной.Повышение выживаемости матери обычно приводит к повышению выживаемости плода.
Ключевые слова Беременность Тератологии Тератогенного задержки внутриутробного развития Преждевременные роды гибели плода Отслойка плаценты Окись углерода Вальпроевая кислота триметадион Фенитоин Варфарин талидомид изотретиноин Плацента Активированный уголь орошения цельнозерновой кишечника Противоядия абортивных ацетаминофен Н -Acetylcysteine Салицилаты железа Дефероксамин Цианид натрия Hydroxycobalamin Нитрит натрия тиосульфата Кокаин Опиоиды Отказ от опиоидов Сульфат магния Метотрексат Окситоцин
Это предварительный просмотр содержания подписки,
войдите в систему
, чтобы проверить доступ.
Система оценок уровней доказательств, подтверждающих рекомендации в
Токсикологии интенсивной терапии, 2-е издание
- I
Доказательства получены по крайней мере в результате одного должным образом рандомизированного контролируемого исследования.
- II-1
Доказательства получены в результате хорошо спланированных контролируемых испытаний без рандомизации.
- II-2
Доказательства, полученные в результате хорошо спланированных когортных или аналитических исследований «случай – контроль», предпочтительно из более чем одного центра или исследовательской группы.
- II-3
Доказательства, полученные из нескольких временных рядов с вмешательством или без него. Драматические результаты неконтролируемых экспериментов (например, результаты введения лечения пенициллином в 1940-х годах) также могут рассматриваться как свидетельства этого типа.
- III
Мнения авторитетных органов, основанные на клиническом опыте, описательных исследованиях и отчетах о случаях заболевания или отчетах комитетов экспертов.
Ссылки
1.
Моури Дж. Б., Спайкер Д. А., Кантилена-младший Л. Р., Макмиллан Н., Форд М. Годовой отчет Национальной системы данных о ядах Американской ассоциации токсикологических центров (NPDS) за 2013 год: 31-й годовой отчет. Clin Toxicol (Phila). 2014. 52 (10): 1032–283. DOI: 10.3109 / 15563650.2014.987397.
CrossRefGoogle Scholar
2.
Cressman AM, Natekar A, Kim E, Koren G, Bozzo P. Злоупотребление кокаином во время беременности. J Obstet Gynaecol Can. 2014; 36 (7): 628–31.
PubMedCrossRefGoogle Scholar
3.
Хардт Н., Вонг Т.Д., Берт М.Дж., Харрисон Р., Винтер В., Рот Дж. Распространенность отпускаемых по рецепту и запрещенных лекарств в случаях неестественной смерти матерей Флориды, связанных с беременностью, 1999–2005 гг. J Forensic Sci. 2013. 58 (6): 1536–41. DOI: 10.1111 / 1556-4029.12219.
PubMedCrossRefGoogle Scholar
4.
Zelner I., Matlow J, Hutson JR, et al. Острое отравление во время беременности: наблюдения консорциума исследователей токсикологии. J Med Toxicol. 2015. doi: 10.1007 / s13181-015-0467-у.
PubMedPubMedCentralGoogle Scholar
5.
Чейзель А.Е., Тимар Л., Сусански Э. Время попытки самоубийства путем самоотравления во время беременности и исходы беременности. Int J Gynaecol Obstet. 1999. 65 (1): 39–45. DOI: S002072929
77 [pii].
PubMedCrossRefGoogle Scholar
6.
Flint C, Larsen H, Nielsen GL, Olsen J, Sorensen HT. Исход беременности после попытки суицида с помощью наркотиков: датское популяционное исследование. Acta Obstet Gynecol Scand.2002. 81 (6): 516–22. doi: aog810607 [pii].
PubMedCrossRefGoogle Scholar
7.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов, HHS. Содержание и формат маркировки рецептурных лекарственных препаратов и биологических продуктов; требования к маркировке беременности и кормления грудью. окончательное правило. Fed Regist. 2014. 79 (233): 72063–103.
Google Scholar
8.
Lo WY, Friedman JM. Тератогенность недавно введенных лекарств при беременности у человека. Obstet Gynecol. 2002. 100 (3): 465–73.DOI: S0029784402021221 [pii].
PubMedGoogle Scholar
9.
Leikin JB, Paloucek F, редакторы. Справочник Лейкина и Палоучека по отравлениям и токсикологии. 2-е изд. Хадсон: Lexi-comp; 1998.
Google Scholar
10.
Сезель А., Сентези И., Мольнар Г. Отсутствие влияния самоотравления на последующий репродуктивный результат. Mutat Res. 1984. 127 (2): 175–82. DOI: 0027-5107 (84)
-8 [pii].
PubMedCrossRefGoogle Scholar
11.
Чейзель А.Е., Томсик М., Тимар Л.Тератологическая оценка 178 младенцев, рожденных от матерей, которые пытались покончить жизнь самоубийством с помощью наркотиков во время беременности. Obstet Gynecol. 1997. 90 (2): 195–201. DOI: S0029-7844 (97) 00216-0 [pii].
PubMedCrossRefGoogle Scholar
12.
Петик Д., Чейзель Б., Банхиди Ф., Чейзель А.Е. Исследование риска умственной отсталости среди детей беременных женщин, которые пытались покончить жизнь самоубийством с помощью передозировки наркотиками. J Inj Violence Res. 2012; 4 (1): 10–9. DOI: 10.5249 / jivr.v4i1.85.
PubMedPubMedCentralCrossRefGoogle Scholar
13.
Reefhuis J, Devine O, Friedman JM, Louik C, Honein MA, Национальное исследование по профилактике врожденных дефектов. Конкретные СИОЗС и врожденные дефекты: байесовский анализ для интерпретации новых данных в контексте предыдущих отчетов. BMJ. 2015; 351: h4190. DOI: 10.1136 / bmj.h4190.
PubMedPubMedCentralCrossRefGoogle Scholar
14.
Myles N, Newall H, Ward H, Large M. Систематический метаанализ индивидуальных селективных препаратов-ингибиторов обратного захвата серотонина и врожденных пороков развития.Aust N Z J Psychiatry. 2013. 47 (11): 1002–12. DOI: 10.1177 / 0004867413492219.
PubMedCrossRefGoogle Scholar
15.
Thorp Jr JM. Управление лекарственной зависимостью, передозировкой и абстинентным синдромом у акушерского пациента. Obstet Gynecol Clin North Am. 1995. 22 (1): 131–42.
PubMedGoogle Scholar
16.
Данненберг А.Л., Картер Д.М., Лоусон Х.В., Эштон Д.М., Дорфман С.Ф., Грэм Э. Убийство и другие травмы как причины материнской смертности в Нью-Йорке, 1987–1991.Am J Obstet Gynecol. 1995. 172 (5): 1557–64. DOI: 0002-9378 (95)
-4 [pii].
PubMedCrossRefGoogle Scholar
17.
Fine J. Репродуктивные и перинатальные принципы. В: Hoffman R, Howland M, Lewin N, Nelson L, Goldfrank L, редакторы. Экстренные токсикологические состояния Голдфрэнка. 10-е изд. Нью-Йорк: Макгроу-Хилл; 2015.
Google Scholar
18.
Van Hoesen KB, Camporesi EM, Moon RE, Hage ML, Piantadosi CA. Следует ли использовать гипербарический кислород для лечения беременной пациентки с острым отравлением угарным газом? Отчет о болезни и обзор литературы.ДЖАМА. 1989. 261 (7): 1039–43.
PubMedCrossRefGoogle Scholar
19.
Huebers HA, Finch CA. Трансферрин: физиологическое поведение и клинические последствия. Кровь. 1984. 64 (4): 763–7.
PubMedGoogle Scholar
20.
Aisen P, Brown EB. Железосвязывающая функция трансферрина в метаболизме железа. Semin Hematol. 1977; 14 (1): 31–53.
PubMedGoogle Scholar
21.
Curry SC, Bond GR, Raschke R, Tellez D, Wiggins D. Овечья модель отравления материнским железом во время беременности.Ann Emerg Med. 1990. 19 (6): 632–8. DOI: S0196-0644 (05) 82466-7 [pii].
PubMedCrossRefGoogle Scholar
22.
Nau H, Helge H, Luck W. Вальпроевая кислота в перинатальном периоде: снижение связывания белков сыворотки крови матери приводит к накоплению у плода и неонатальному вытеснению препарата и некоторых метаболитов. J Pediatr. 1984. 104 (4): 627–34.
PubMedCrossRefGoogle Scholar
23.
Selden BS, Burke TJ. Полное выздоровление матери и плода после длительной остановки сердца.Ann Emerg Med. 1988. 17 (4): 346–349. DOI: S0196-0644 (88) 80779-0 [pii].
PubMedCrossRefGoogle Scholar
24.
Jeejeebhoy F, Windrim R. Ведение остановки сердца во время беременности. Лучшая практика Res Clin Obstet Gynaecol. 2014. 28 (4): 607–18. DOI: 10.1016 / j.bpobgyn.2014.03.006.
PubMedCrossRefGoogle Scholar
25.
Vanden Hoek TL, Morrison LJ, Shuster M, et al. Часть 12: остановка сердца в особых ситуациях: Руководство Американской кардиологической ассоциации 2010 г. по сердечно-легочной реанимации и неотложной сердечно-сосудистой помощи.Тираж. 2010; 122 (18 Suppl 3): S829–61. DOI: 10.1161 / CIRCULATIONAHA.110.971069.
PubMedCrossRefGoogle Scholar
26.
Krauer B, Krauer F, Hytten FE. Распределение лекарств и фармакокинетика в отделении матери-плаценты-плода. Pharmacol Ther. 1980. 10 (2): 301–28. DOI: 0163-7258 (80)
- -6 [pii].
PubMedCrossRefGoogle Scholar
27.
Гимовский М.Л., Колено Д. История болезни плода по мониторингу сердечного ритма. Мониторинг ЧСС и передозировка имипрамина. J Perinatol.1995. 15 (3): 246–9.
PubMedGoogle Scholar
28.
Jones JS, Dickson K, Carlson S. Неизвестная беременность у пациентки с передозировкой или отравлением. Am J Emerg Med. 1997. 15 (5): 538–41.
PubMedCrossRefGoogle Scholar
29.
Корен Г. Токсикология матери и плода: руководство для клинициста. 2-е изд. Нью-Йорк: Марсель Деккер; 1994.
Google Scholar
30.
Benson BE, Hoppu K, Troutman WG, et al. Обновление позиционного документа: промывание желудка для деконтаминации желудочно-кишечного тракта.Clin Toxicol (Phila). 2013. 51 (3): 140–6. DOI: 10.3109 / 15563650.2013.770154.
CrossRefGoogle Scholar
31.
Тененбейн М. Древние методы лечения. Clin Toxicol (Phila). 2013. 51 (3): 128–9. DOI: 10.3109 / 15563650.2013.771741.
CrossRefGoogle Scholar
32.
Chyka PA, Seger D, Krenzelok EP, Vale JA, Американская академия клинической токсикологии, Европейская ассоциация токсикологических центров и клинических токсикологов. Документ с изложением позиции: однократный активированный уголь.Clin Toxicol (Phila). 2005. 43 (2): 61–87.
CrossRefGoogle Scholar
33.
Документ с изложением позиции: катарсис. J Toxicol Clin Toxicol. 2004. 42 (3): 243–53.
Google Scholar
34.
Д’Асколи П., Галл С. Распространенные яды. В: Глейхер Н., редактор. Принципы медикаментозной терапии при беременности. Нью-Йорк: Пленум Пресс; 1985.
Google Scholar
35.
Turk J, Aks S, Ampuero F, Hryhorczuk DO. Успешная терапия интоксикации железом при беременности с помощью внутривенного введения дефероксамина и орошения всего кишечника.Vet Hum Toxicol. 1993. 35 (5): 441–4.
PubMedGoogle Scholar
36.
Ван Амейд К.Дж., Тененбейн М. Орошение всего кишечника во время беременности. Am J Obstet Gynecol. 1989. 160 (3): 646–7.
PubMedCrossRefGoogle Scholar
37.
Thanacoody R, Caravati EM, Troutman B, et al. Обновление позиционного документа: орошение всего кишечника для деконтаминации желудочно-кишечного тракта у пациентов с передозировкой. Clin Toxicol (Phila). 2015; 53 (1): 5–12. DOI: 10.3109 / 15563650.2014.989326.
CrossRefGoogle Scholar
38.
Horowitz RS, Dart RC, Jarvie DR, Bearer CF, Gupta U. Перенос через плаценту
N
-ацетилцистеин после токсичности парацетамола у матери и матери. J Toxicol Clin Toxicol. 1997. 35 (5): 447–51.
PubMedCrossRefGoogle Scholar
39.
Spence AG. Липидная реверсия симптомов токсичности бупивакаина со стороны центральной нервной системы. Анестезиология. 2007. 107 (3): 516–7. DOI: 10.1097 / 01.anes.0000278864.75082.72.
PubMedCrossRefGoogle Scholar
40.
Lipman S, Cohen S, Einav S, et al. Согласованное заявление Общества акушерской анестезии и перинатологии по ведению пациентов с остановкой сердца во время беременности. Anesth Analg. 2014. 118 (5): 1003–16. DOI: 10.1213 / ANE.0000000000000171.
PubMedCrossRefGoogle Scholar
41.
Bailey B. Существуют ли тератогенные риски, связанные с антидотами, применяемыми при неотложной помощи отравленных беременных женщин? Врожденные пороки Res A Clin Mol Teratol.2003. 67 (2): 133–40. DOI: 10.1002 / bdra.10007.
PubMedCrossRefGoogle Scholar
42.
Strom RL, Schiller P, Seeds AE, Bensel RT. Смертельное отравление железом у беременной женщины. Minn Med. 1976; 59 (7): 483–9.
PubMedGoogle Scholar
43.
Manoguerra AS. Отравление железом: сообщение о смертельном случае у взрослого. Am J Hosp Pharm. 1976; 33 (10): 1088–90.
PubMedGoogle Scholar
44.
Позиция и практические рекомендации по использованию многодозного активированного угля при лечении острого отравления.Американская академия клинической токсикологии; Европейская ассоциация ядовитых центров и клинических токсикологов. J Toxicol Clin Toxicol. 1999. 37 (6): 731–51.
Google Scholar
45.
Nadeau-Fredette AC, Hladunewich M, Hui D, Keunen J, Chan CT. Терминальная стадия почечной недостаточности и беременность. Adv Chronic Kidney Dis. 2013. 20 (3): 246–52. DOI: 10.1053 / j.ackd.2013.01.010.
PubMedCrossRefGoogle Scholar
46.
Вазири Н.Д., Кумар К.П., Мирахмади К., Розен С.М.Гемодиализ в лечении острого отравления хлоралгидратом. Саут Мед Дж. 1977 г., 70 (3): 377–8.
PubMedCrossRefGoogle Scholar
47.
Kurtz GG, Michael UF, Morosi HJ, Vaamonde CA. Гемодиализ при беременности. Сообщение о случае отравления глютетимидом, осложнившегося острой почечной недостаточностью. Arch Intern Med. 1966. 118 (1): 30–2.
PubMedCrossRefGoogle Scholar
48.
Trebbin WM. Гемодиализ и беременность. ДЖАМА. 1979; 241 (17): 1811–2.
PubMedCrossRefGoogle Scholar
49.
Hou S. Беременность у женщин, которым требуется диализ по поводу почечной недостаточности. Am J Kidney Dis. 1987. 9 (4): 368–73.
PubMedCrossRefGoogle Scholar
50.
Успешные беременности у женщин, получавших диализ и трансплантацию почки. Отчет регистрационной комиссии Европейской ассоциации диализа и трансплантологии. Br J Obstet Gynaecol. 1980. 87 (10): 839–45.
Google Scholar
51.
Kneser J, Wehmeier P, Lichtinghagen R, Hoeper MM, Kielstein JT.Успешное лечение опасной для жизни интоксикации теофиллином у беременной с помощью гемодиализа. Clin Nephrol. 2013; 80 (1): 72–4. DOI: 10,5414 / CN107286.
PubMedCrossRefGoogle Scholar
52.
Jenq CC, Wu CD, Lin JL. И мать, и плод выживают после тяжелой интоксикации паракватом. Clin Toxicol (Phila). 2005. 43 (4): 291–5.
CrossRefGoogle Scholar
53.
Холл A. Растущее использование свинца в качестве абортивного средства: серия из тридцати случаев плюмбизма.Br Med J. 1905; 1 (2307): 584–7.
PubMedPubMedCentralCrossRefGoogle Scholar
54.
Данненберг А.Л., Дорфман С.Ф., Джонсон Дж. Использование хинина для самоиндуцированного аборта. Саут Мед Дж. 1983; 76 (7): 846–9.
PubMedCrossRefGoogle Scholar
55.
Бердай М.А., Лабиб С., Харанду М. Peganum harmala L. Интоксикация у беременной женщины. Case Rep Emerg Med. 2014; 2014: 783236. DOI: 10,1155 / 2014/783236.
PubMedPubMedCentralGoogle Scholar
56.
Gold J, Cates Jr W. Травяные абортивы. ДЖАМА. 1980. 243 (13): 1365–6.
PubMedCrossRefGoogle Scholar
57.
Netland KE, Martinez J. Abortifacients: токсидромы, от древних до современных — серия случаев и обзор литературы. Acad Emerg Med. 2000. 7 (7): 824–9.
PubMedCrossRefGoogle Scholar
58.
Perrone J, Hoffman RS. Токсические приемы внутрь во время беременности: применение абортивных средств в случае ряда беременных с передозировкой. Acad Emerg Med.1997. 4 (3): 206–9.
PubMedCrossRefGoogle Scholar
59.
Леви Г., Гарретсон Л.К., Сода Д.М. Письмо: свидетельство плацентарного переноса парацетамола. Педиатрия. 1975; 55 (6): 895.
PubMedGoogle Scholar
60.
Робертс И., Робинсон М.Дж., Могол М.З., Рэтклифф Д.Г., Прескотт Л.Ф. Метаболиты парацетамола у новорожденных после передозировки у матери. Br J Clin Pharmacol. 1984. 18 (2): 201–6.
PubMedPubMedCentralCrossRefGoogle Scholar
61.
Wang LH, Rudolph AM, Benet LZ. Фармакокинетические исследования распределения парацетамола в материнско-плацентарно-плодном отделении овец. J Pharmacol Exp Ther. 1986. 238 (1): 198–205.
PubMedGoogle Scholar
62.
Риггс Б.С., Бронштейн А.С., Кулиг К., Арчер П.Г., Румак Б.Х. Острая передозировка парацетамолом при беременности. Obstet Gynecol. 1989. 74 (2): 247–53. DOI: 0029-7844 (89)
63.
Rollins DE, von Bahr C, Glaumann H, Moldeus P, Rane A.Ацетаминофен: потенциально токсичный метаболит, образованный микросомами печени плода и взрослого человека и изолированными клетками печени плода. Наука. 1979. 205 (4413): 1414–6.
PubMedCrossRefGoogle Scholar
64.
Selden BS, Curry SC, Clark RF, Johnson BC, Meinhart R, Pizziconi VB. Трансплацентарный транспорт
N
-ацетилцистеина в модели овцы. Ann Emerg Med. 1991. 20 (10): 1069–72. DOI: S0196-0644 (05) 81354-X [pii].
PubMedCrossRefGoogle Scholar
65.
Zed PJ, Krenzelok EP. Лечение передозировки парацетамолом. Am J Health Syst Pharm. 1999; 56 (11): 1081–91; викторина 1091–3.
PubMedGoogle Scholar
66.
Perrone J, Hoffman RS, Goldfrank LR. Особые рекомендации по деконтаминации желудочно-кишечного тракта. Emerg Med Clin North Am. 1994; 12 (2): 285–99.
PubMedGoogle Scholar
67.
Робертсон Р.Г., Ван Клив Б.Л., Коллинз-младший Дж. Дж. Передозировка ацетаминофена во втором триместре беременности.J Fam Pract. 1986. 23 (3): 267–8.
PubMedGoogle Scholar
68.
Haibach H, Akhter JE, Muscato MS, Cary PL, Hoffmann MF. Передозировка ацетаминофена с гибелью плода. Am J Clin Pathol. 1984. 82 (2): 240–2.
PubMedCrossRefGoogle Scholar
69.
Wang PH, Yang MJ, Lee WL, Chao HT, Yang ML, Hung JH. Отравление ацетаминофеном на поздних сроках беременности. Отчет о болезни. J Reprod Med. 1997. 42 (6): 367–71.
PubMedGoogle Scholar
70.
Курцель РБ.Может ли избыток парацетамола привести к отравлению для матери и плода? Саут Мед Дж. 1990; 83 (8): 953–5.
PubMedCrossRefGoogle Scholar
71.
Byer AJ, Traylor TR, Semmer JR. Передозировка ацетаминофена в третьем триместре беременности. ДЖАМА. 1982. 247 (22): 3114–5.
PubMedCrossRefGoogle Scholar
72.
Stokes IM. Передозировка парацетамолом во втором триместре беременности. История болезни. Br J Obstet Gynaecol. 1984. 91 (3): 286–8.
PubMedCrossRefGoogle Scholar
73.
Rosevear SK, Hope PL. Благоприятный неонатальный исход после передозировки парацетамола у матери и тяжелого дистресс-синдрома плода. История болезни. Br J Obstet Gynaecol. 1989. 96 (4): 491–3.
PubMedCrossRefGoogle Scholar
74.
Ludmir J, Main DM, Landon MB, Gabbe SG. Передозировка парацетамола у матери на 15 неделе беременности. Obstet Gynecol. 1986. 67 (5): 750–1.
PubMedCrossRefGoogle Scholar
75.
Козер Э., Корен Г. Управление передозировкой парацетамола: текущие разногласия.Drug Saf. 2001. 24 (7): 503–12.
PubMedCrossRefGoogle Scholar
76.
McElhatton PR, Sullivan FM, Volans GN, Fitzpatrick R. Отравление парацетамолом во время беременности: анализ исходов случаев, переданных в тератологическую информационную службу национальной службы информации по ядам. Hum Exp Toxicol. 1990; 9 (3): 147–53.
PubMedCrossRefGoogle Scholar
77.
McElhatton PR, Sullivan FM, Volans GN. Передозировка парацетамолом при беременности анализ исходов 300 случаев, направленных в тератологическую информационную службу.Reprod Toxicol. 1997. 11 (1): 85–94. DOI: S08
78.
Franko KR, Mekeel KL, Woelkers D, Khanna A, Hemming AW. Случайная передозировка ацетаминофена приводит к трансплантации печени во втором триместре беременности: отчет о болезни. Transplant Proc. 2013. 45 (5): 2063–5. DOI: 10.1016 / j.transproceed.2012.10.046.
PubMedCrossRefGoogle Scholar
79.
Litovitz TL, Klein-Schwartz W, Rodgers Jr GC, et al.Годовой отчет Американской ассоциации токсикологических центров за 2001 год. Am J Emerg Med. 2002. 20 (5): 391–452. DOI: S0735675702000396 [pii].
PubMedCrossRefGoogle Scholar
80.
Bonassi S, Magnani M, Calvi A, et al. Факторы, связанные с употреблением наркотиков во время беременности. Acta Obstet Gynecol Scand. 1994. 73 (7): 535–40.
PubMedCrossRefGoogle Scholar
81.
Corby DG. Аспирин при беременности: влияние на мать и плод.Педиатрия. 1978; 62 (5 Pt 2 Suppl): 930–7.
PubMedGoogle Scholar
82.
Гарретсон Л.К., Прокнал Дж. А., Леви Г. Получение у плода и выведение большого количества салицилата у новорожденного. Исследование новорожденного, мать которого регулярно принимала терапевтические дозы аспирина во время беременности. Clin Pharmacol Ther. 1975. 17 (1): 98–103. DOI: 0009-9236 (75)
83.
Эрл-младший Р. Врожденная интоксикация салицилатом — отчет о случае.N Engl J Med. 1961; 265: 1003–4. DOI: 10.1056 / NEJM196111162652009.
PubMedCrossRefGoogle Scholar
84.
Lynd PA, Andreasen AC, Wyatt RJ. Внутриутробная интоксикация салицилатом у новорожденного. Отчет о болезни. Клиника Педиатр (Phila). 1976; 15 (10): 912–3.
CrossRefGoogle Scholar
85.
Rejent TA, Baik S. Смертельный внутриутробный салицилизм. J Forensic Sci. 1985. 30 (3): 942–4.
PubMedCrossRefGoogle Scholar
86.
Levy G, Procknal JA, Garrettson LK.Распределение салицилата между неонатальной и материнской сыворотками при диффузном равновесии. Clin Pharmacol Ther. 1975. 18 (2): 210–4. DOI: 0009-9236 (75)
-6 [pii].
PubMedCrossRefGoogle Scholar
87.
Леви Г., Гарретсон Л.К. Кинетика выведения салицилата новорожденными от матерей, принимавших аспирин перед родами. Педиатрия. 1974. 53 (2): 201–10.
PubMedGoogle Scholar
88.
Палатник В., Тененбейн М. Отравление аспирином во время беременности: повышенная чувствительность плода.Am J Perinatol. 1998. 15 (1): 39–41. DOI: 10,1055 / с-2007-993896.
PubMedCrossRefGoogle Scholar
89.
Farid H, Wojcik MH, Christopher KB. 19-летний мужчина на 37 неделе беременности с острой передозировкой ацетилсалициловой кислоты. NDT Plus. 2011. 4 (6): 394–6. DOI: 10.1093 / ndtplus / sfr104.
PubMedPubMedCentralGoogle Scholar
90.
Haslam RR, Ekert H, Gillam GL. Кровоизлияние у новорожденного, возможно, из-за приема салицилата матерью. J Pediatr. 1974. 84 (4): 556–7.
PubMedCrossRefGoogle Scholar
91.
Karlowicz MG, White LE. Тяжелое внутричерепное кровоизлияние у доношенного новорожденного, связанное с приемом материнской ацетилсалициловой кислоты. Клиника Педиатр (Phila). 1993. 32 (12): 740–3.
CrossRefGoogle Scholar
92.
Тернер Г., Коллинз Э. Влияние регулярного приема салицилата во время беременности на плод. Ланцет. 1975. 2 (7930): 338–9. DOI: S0140-6736 (75) 92778-6 [pii].
PubMedCrossRefGoogle Scholar
93.
Коллинз Э. Эффекты ацетаминофена и салицилатов во время беременности для матери и плода. Obstet Gynecol. 1981; 58 (5 доп.): 57С – 62.
PubMedGoogle Scholar
94.
REISSMANN KR, COLEMAN TJ. Острая кишечная интоксикация железом. II. Метаболические, респираторные и кровеносные эффекты абсорбированных солей железа. Кровь. 1955; 10 (1): 46–51.
PubMedGoogle Scholar
95.
Robotham JL, Troxler RF, Lietman PS. Письмо: отравление железом: очередной энергетический кризис.Ланцет. 1974; 2 (7881): 664–5.
PubMedCrossRefGoogle Scholar
96.
Rayburn WF, Donn SM, Wulf ME. Передозировка железа при беременности: успешная терапия дефероксамином. Am J Obstet Gynecol. 1983. 147 (6): 717–8. DOI: 0002-9378 (83)
- -X [pii].
PubMedCrossRefGoogle Scholar
97.
Lacoste H, Goyert GL, Goldman LS, Wright DJ, Schwartz DB. Острая интоксикация железом при беременности: отчет о болезни и обзор литературы. Obstet Gynecol. 1992. 80 (3 Pt 2): 500–1.
PubMedGoogle Scholar
98.
Olenmark M, Biber B, Dottori O, Rybo G. Смертельная интоксикация железом на поздних сроках беременности. J Toxicol Clin Toxicol. 1987. 25 (4): 347–59.
PubMedCrossRefGoogle Scholar
99.
Taftachi F, Sanaei-Zadeh H, Zamani N, Emamhadi M. Роль ультразвука в визуализации принимаемых лекарств при остром отравлении — обзор литературы. Eur Rev Med Pharmacol Sci. 2012. 16 (15): 2175–7.
PubMedGoogle Scholar
100.
Андерсен А., Доля Дж., Вульф А.Д. Использование ультразвука в диагностике токсических приемов пищи. Vet Hum Toxicol. 1990; 32: 355.
Google Scholar
101.
Blanc P, Hryhorczuk D, Danel I. Лечение острой интоксикации железом во время беременности дефероксамином. Obstet Gynecol. 1984; 64 (3 доп.): 12С – 4.
PubMedCrossRefGoogle Scholar
102.
McElhatton PR, Roberts JC, Sullivan FM. Последствия передозировки железа и ее лечение десфериоксамином при беременности.Hum Exp Toxicol. 1991; 10 (4): 251–9.
PubMedCrossRefGoogle Scholar
103.
Tran T, Wax JR, Philput C, Steinfeld JD, Ingardia CJ. Преднамеренная передозировка железа во время беременности — лечение и исход. J Emerg Med. 2000. 18 (2): 225–8. DOI: S0736-4679 (99) 00199-7 [pii].
PubMedCrossRefGoogle Scholar
104.
Tran T, Wax JR, Steinfeld JD, Ingardia CJ. Острая преднамеренная передозировка железа при беременности. Obstet Gynecol. 1998. 92 (4 Pt 2): 678–80.
PubMedGoogle Scholar
105.
Певица С.Т., Вичинский Е.П. Лечение дефероксамином при беременности: вредно? Am J Hematol. 1999. 60 (1): 24–6. DOI: 10.1002 / (SICI) 1096-8652 (199901) 60: 13.0.CO; 2-C [pii].
PubMedCrossRefGoogle Scholar
106.
Aubard Y, Magne I. Отравление угарным газом во время беременности. BJOG. 2000. 107 (7): 833–8.
PubMedCrossRefGoogle Scholar
107.
Longo LD. Биологические эффекты окиси углерода на беременную женщину, плод и новорожденного.Am J Obstet Gynecol. 1977; 129 (1): 69–103. DOI: 0002-9378 (77)
-9 [pii].
PubMedCrossRefGoogle Scholar
108.
Корен Г., Шарав Т., Пастушак А. и др. Многоцентровое проспективное исследование исходов для плода после случайного отравления угарным газом во время беременности. Reprod Toxicol. 1991. 5 (5): 397–403. DOI: 0890-6238 (91)
-W [pii].
PubMedCrossRefGoogle Scholar
109.
Фарроу Дж. Р., Дэвис Дж. Дж., Рой Т.М., МакКлауд Л.С., Николс 2-я ГР. Смерть плода из-за несмертельного отравления матери угарным газом.J Forensic Sci. 1990; 35 (6): 1448–52.
PubMedCrossRefGoogle Scholar
110.
Cramer CR. Смерть плода из-за случайного отравления матери угарным газом. J Toxicol Clin Toxicol. 1982. 19 (3): 297–301.
PubMedCrossRefGoogle Scholar
111.
Muller GL, Graham S. Внутриутробная смерть плода в результате случайного отравления угарным газом. N Engl J Med. 1955. 252 (25): 1075–8. DOI: 10.1056 / NEJM195506232522505.
PubMedCrossRefGoogle Scholar
112.
Копельман А.Е., Плаут Т.А. Нарушение развития плода, вызванное отравлением матери угарным газом. J Perinatol. 1998. 18 (1): 74–7.
PubMedGoogle Scholar
113.
Caravati EM, Adams CJ, Joyce SM, Schafer NC. Токсичность для плода, связанная с отравлением матери угарным газом. Ann Emerg Med. 1988. 17 (7): 714–7. DOI: S0196-0644 (88) 80619-X [pii].
PubMedCrossRefGoogle Scholar
114.
Hennequin Y, Blum D, Vamos E, Steppe M, Goedseels J, Cavatorta E.Внутриутробное отравление угарным газом и множественные аномалии плода. Ланцет. 1993; 341 (8839): 240. DOI: 0140-6736 (93) -M [pii].
PubMedCrossRefGoogle Scholar
115.
Weaver LK, Hopkins RO, Chan KJ, et al. Гипербарический кислород при остром отравлении угарным газом. N Engl J Med. 2002. 347 (14): 1057–67. DOI: 10.1056 / NEJMoa013121.
PubMedCrossRefGoogle Scholar
116.
Бакли Н.А., Джурлинк Д.Н., Исбистер Г., Беннетт М.Х., Лавонас Э.Дж. Гипербарический кислород при отравлении угарным газом.Кокрановская база данных Syst Rev.2011; 4: CD002041. DOI: 10.1002 / 14651858.CD002041.pub3.
Google Scholar
117.
Friedman P, Guo XM, Stiller RJ, Laifer SA. Воздействие угарного газа во время беременности. Obstet Gynecol Surv. 2015; 70 (11): 705–12. DOI: 10.1097 / OGX.0000000000000238.
PubMedCrossRefGoogle Scholar
118.
Сильверман Р.К., Монтано Дж. Гипербарическое кислородное лечение во время беременности при остром отравлении угарным газом. Отчет о болезни. J Reprod Med.1997. 42 (5): 309–11.
PubMedGoogle Scholar
119.
Brown DB, Mueller GL, Golich FC. Гипербарическое лечение кислородом при отравлении угарным газом во время беременности: клинический случай. Aviat Space Environ Med. 1992. 63 (11): 1011–4.
PubMedGoogle Scholar
120.
Холландер Д.И., Нагей Д.А., Велч Р., Пупкин М. Гипербарическая оксигенотерапия для лечения острого отравления угарным газом во время беременности. Отчет о болезни. J Reprod Med. 1987. 32 (8): 615–7.
PubMedGoogle Scholar
121.
Элькхаррат Д., Рафаэль Дж. К., Корах Дж. М. и др. Острая интоксикация угарным газом и гипербарический кислород при беременности. Intensive Care Med. 1991. 17 (5): 289–92.
PubMedCrossRefGoogle Scholar
122.
Ваттель Ф., Матье Д., Матье-Нольф М. 25-летнее исследование (1983–2008 гг.) Состояния здоровья детей после гипербарической кислородной терапии при отравлении угарным газом в утробе матери. Bull Acad Natl Med. 2013; 197 (3): 677–94. обсуждение 695–7.
PubMedGoogle Scholar
123.
Roderique EJ, Gebre-Giorgis AA, Stewart DH, Feldman MJ, Pozez AL. Травма от вдыхания дыма у беременной пациентки: обзор литературы и современных передовых практик в классическом случае. J Burn Care Res. 2012; 33 (5): 624–33. DOI: 10.1097 / BCR.0b013e31824799d2.
PubMedCrossRefGoogle Scholar
124.
Curry SC, Carlton MW, Raschke RA. Профилактика цианидного отравления плода и матери от нитропруссида при одновременном слиянии тиосульфата натрия у беременных овец.Anesth Analg. 1997. 84 (5): 1121–6.
PubMedCrossRefGoogle Scholar
125.
Graeme KA, Curry SC, Bikin DS, Lo Vecchio FA, Brandon TA. Отсутствие трансплацентарного движения тиосульфата цианидного антидота у беременных овец. Anesth Analg. 1999. 89 (6): 1448–52.
PubMedGoogle Scholar
126.
Hollander JE, Todd KH, Green G, et al. Боль в груди, связанная с кокаином: оценка распространенности в пригородных и городских отделениях неотложной помощи. Ann Emerg Med.1995. 26 (6): 671–6. DOI: S0196-0644 (95) 70035-8 [pii].
PubMedCrossRefGoogle Scholar
127.
Франк Д.А., Цукерман Б.С., Амаро Х. и др. Употребление кокаина во время беременности: распространенность и корреляты. Педиатрия. 1988. 82 (6): 888–95.
PubMedGoogle Scholar
128.
Bandstra ES, Burkett G. Воздействие кокаина в утробе матери и плода и новорожденных. Семин Перинатол. 1991. 15 (4): 288–301.
PubMedGoogle Scholar
129.
Черукури Р., Минкофф Х., Фельдман Дж., Парех А., Гласс Л.Когортное исследование алкалоидного кокаина («крэк») при беременности. Obstet Gynecol. 1988. 72 (2): 147–51.
PubMedGoogle Scholar
130.
Литтл Д. Кокаиновая зависимость и беременность: образование в области первичной профилактики. Постоянный штатный врач. 1993; 39: 79–81.
Google Scholar
131.
Dombrowski MP, Wolfe HM, Welch RA, Evans MI. Злоупотребление кокаином связано с отслойкой плаценты и снижением веса при рождении, но не с более короткими родами. Obstet Gynecol. 1991. 77 (1): 139–41.
PubMedGoogle Scholar
132.
Микер Дж. Э., Рейнольдс ПК. Смерть плода и новорожденного, связанная с употреблением кокаина матерью. J Anal Toxicol. 1990. 14 (6): 379–82.
PubMedCrossRefGoogle Scholar
133.
Слуцкер Л. Риски, связанные с употреблением кокаина во время беременности. Obstet Gynecol. 1992; 79 (5 (Pt 1)): 778–89.
PubMedGoogle Scholar
134.
MacGregor SN, Keith LG, Chasnoff IJ, et al. Употребление кокаина во время беременности: неблагоприятный перинатальный исход.Am J Obstet Gynecol. 1987. 157 (3): 686–90.
PubMedCrossRefGoogle Scholar
135.
Hoyme HE, Jones KL, Dixon SD, et al. Пренатальное воздействие кокаина и разрушение сосудов плода. Педиатрия. 1990. 85 (5): 743–7.
PubMedGoogle Scholar
136.
Roe DA, Little BB, Bawdon RE, Gilstrap 3rd LC. Метаболизм кокаина через плаценту человека: последствия для воздействия на плод. Am J Obstet Gynecol. 1990. 163 (3): 715–8. DOI: 0002-9378 (90)
-G [pii].
PubMedCrossRefGoogle Scholar
137.
Мур Т.Р., Сорг Дж., Миллер Л., Ки Т.С., Резник Р. Гемодинамические эффекты внутривенного кокаина на беременных овцематок и плод. Am J Obstet Gynecol. 1986. 155 (4): 883–8.
PubMedCrossRefGoogle Scholar
138.
Woods Jr JR, Plessinger MA, Clark KE. Влияние кокаина на кровоток в матке и оксигенацию плода. ДЖАМА. 1987. 257 (7): 957–61.
PubMedCrossRefGoogle Scholar
139.
Brent RL. Связь между пережатием сосудов матки, синдромом разрыва сосудов и тератогенностью кокаина.Тератология. 1990. 41 (6): 757–60. DOI: 10.1002 / tera.1420410616.
PubMedCrossRefGoogle Scholar
140.
Enato E, Moretti M, Koren G. Безопасность бензодиазепинов для плода: обновленный метаанализ. J Obstet Gynaecol Can. 2011; 33 (1): 46–8.
PubMedCrossRefGoogle Scholar
141.
Gidai J, Acs N, Banhidy F, Cheizel AE. Не обнаружено связи между использованием очень больших доз диазепама 112 беременными женщинами для попытки самоубийства и врожденными аномалиями у их потомства.Toxicol Ind Health. 2008. 24 (1–2): 29–39. DOI: 10.1177 / 0748233708089019.
PubMedCrossRefGoogle Scholar
142.
Dart RC, Surratt HL, Cicero TJ, et al. Тенденции злоупотребления опиоидными анальгетиками и смертности в США. N Engl J Med. 2015; 372 (3): 241–8. DOI: 10.1056 / NEJMsa1406143.
PubMedCrossRefGoogle Scholar
143.
Комитет ACOG по здравоохранению для женщин с недостаточным уровнем обеспеченности услугами, Американское общество наркологической медицины. Заключение комитета ACOG №524: злоупотребление опиоидами, зависимость и наркомания во время беременности. Obstet Gynecol. 2012. 119 (5): 1070–6. DOI: 10.1097 / AOG.0b013e318256496e.
CrossRefGoogle Scholar
144.
Тененбейн М. Отравление метанолом во время беременности — прогнозирование риска и рекомендации по лечению. J Toxicol Clin Toxicol. 1997. 35 (2): 193–4.
PubMedCrossRefGoogle Scholar
145.
Au KL, Woo JS, Wong VC. Внутриутробная смерть от передозировки эрготамина. Eur J Obstet Gynecol Reprod Biol.1985. 19 (5): 313–5.
PubMedCrossRefGoogle Scholar
146.
Russell CS, Lang C, McCambridge M, Calhoun B. Нейролептический злокачественный синдром при беременности. Obstet Gynecol. 2001. 98 (5 Pt 2): 906–8. DOI: S0029784401014429 [pii].
PubMedGoogle Scholar
147.
Frey B, Braegger CP, Ghelfi D. Неонатальный холестатический гепатит от воздействия карбамазепина во время беременности и грудного вскармливания. Энн Фармакотер. 2002. 36 (4): 644–7.
PubMedCrossRefGoogle Scholar
148.
Seneviratne SL, de Silva CE, Fonseka MM, Pathmeswaran A, Gunatilake SB, de Silva HJ. Отравление из-за укуса змеи во время беременности. Trans R Soc Trop Med Hyg. 2002. 96 (3): 272–4.
PubMedCrossRefGoogle Scholar
149.
Chen YC, Chen MH, Yang CC, Chen YW, Wang LM, Huang CI. Отравление Trimeresurus stejnegeri во время беременности. Am J Trop Med Hyg. 2007. 77 (5): 847–9.
PubMedGoogle Scholar
150.
Boyer JC, Hernandez F, Estorc J, De La Coussaye JE, Bali JP.Ведение материнского отравления фаллоидами мухомора в первом триместре беременности: отчет о болезни и обзор литературы. Clin Chem. 2001. 47 (5): 971–4.
PubMedGoogle Scholar
151.
THEIL GB, RICHTER RW, POWELL MR, DOOLAN PD. Острое отравление дилантином. Неврология. 1961; 11: 138–42.
PubMedCrossRefGoogle Scholar
152.
Greenland VC, Delke I, Minkoff HL. Передозировка кокаина при вагинальном введении беременной женщине. Obstet Gynecol.1989. 74 (3 Pt 2): 476–7.
PubMedGoogle Scholar
153.
Bond GR, Van Zee A. Передозировка мизопростола во время беременности. Am J Obstet Gynecol. 1994. 171 (2): 561–2. DOI: S000293789400181X [pii].
PubMedCrossRefGoogle Scholar
154.
Austin J, Ford MD, Rouse A, Hanna E. Острая интравагинальная токсичность мизопростола с гибелью плода. J Emerg Med. 1997. 15 (1): 61–4. DOI: S0736467996002570 [pii].
PubMedCrossRefGoogle Scholar
155.
Kamha AA, Al Omary I.Y, Zalabany HA, Hanssens Y, Adheir FS. Отравление фосфорорганическими соединениями при беременности: история болезни. Basic Clin Pharmacol Toxicol. 2005. 96 (5): 397–8. doi: PTOpto_09 [pii].
PubMedCrossRefGoogle Scholar
156.
Brost BC, Scardo JA, Newman RB. Передозировка дифенгидрамина при беременности: уроки прошлого. Am J Obstet Gynecol. 1996. 175 (5): 1376–7. DOI: S0002-9378 (96) 70059-5 [pii].
PubMedCrossRefGoogle Scholar
157.
Авилес А., Нери Н. Гематологические злокачественные новообразования и беременность: окончательный отчет о 84 детях, получивших химиотерапию внутриутробно. Клиническая лимфома. 2001. 2 (3): 173–7.
PubMedCrossRefGoogle Scholar
158.
Zurawski JM, Kelly EA. Исход беременности после отравления матери бродифакумом, родентицидом пролонгированного действия, подобным варфарину. Obstet Gynecol. 1997. 90 (4 Pt 2): 672–4.
PubMedCrossRefGoogle Scholar
159.
Энтони Дж., Йохансон Р. Б., Дули Л.Роль сульфата магния в профилактике судорог у пациентов с эклампсией и преэклампсией. Drug Saf. 1996. 15 (3): 188–99.
PubMedCrossRefGoogle Scholar
160.
Witlin AG, Sibai BM. Терапия сульфатом магния при преэклампсии и эклампсии. Obstet Gynecol. 1998. 92 (5): 883–9. DOI: S0029784498002774 [pii].
PubMedGoogle Scholar
161.
Raman NV, Rao CA. Сульфат магния как противосудорожное средство при эклампсии. Int J Gynaecol Obstet. 1995. 49 (3): 289–98.DOI: 002072929502388S [pii].
PubMedCrossRefGoogle Scholar
162.
Lu JF, Nightingale CH. Сульфат магния при эклампсии и преэклампсии: принципы фармакокинетики. Clin Pharmacokinet. 2000. 38 (4): 305–14. DOI: 10.2165 / 00003088-200038040-00002.
PubMedCrossRefGoogle Scholar
163.
Wax JR, Segna RA, Vandersloot JA. Отравление магнием и реанимация — необычная причина посткесарева потрошения. Int J Gynaecol Obstet. 1995. 48 (2): 213–4.DOI: 002072929402251S [pii].
PubMedCrossRefGoogle Scholar
164.
Swartjes JM, Schutte MF, Bleker OP. Тактика при эклампсии: остановка сердечно-сосудистой системы в результате передозировки сульфатом магния. Eur J Obstet Gynecol Reprod Biol. 1992. 47 (1): 73–5.
PubMedCrossRefGoogle Scholar
165.
Abbassi-Ghanavati M, Alexander JM, McIntire DD, Savani RC, Leveno KJ. Неонатальные эффекты сульфата магния, назначенного матери. Am J Perinatol. 2012; 29 (10): 795–9.DOI: 10.1055 / с-0032-1316440.
PubMedCrossRefGoogle Scholar
166.
Гершель М., Миттендорф Р. Токолитическая токсичность сульфата магния и неожиданная неонатальная смерть. J Perinatol. 2001. 21 (4): 261–2. DOI: 10.1038 / sj.jp.7200498.
PubMedCrossRefGoogle Scholar
167.
Reynolds JD, Chestnut DH, Dexter F, McGrath J, Penning DH. Сульфат магния отрицательно влияет на выживаемость плодов ягненка и блокирует реакцию мозгового кровотока плода во время кровотечения у матери.Anesth Analg. 1996. 83 (3): 493–9.
PubMedCrossRefGoogle Scholar
168.
Moon PF, Ramsay MM, Nathanielsz PW. Внутривенное введение сульфата магния и региональное перераспределение кровотока плода при материнском кровотечении у беременных овцематок на поздних сроках беременности. Am J Obstet Gynecol. 1999; 181 (6): 1486–94. DOI: S000293789
169.
Klein Z, Altaras M, Beyth Y, Fishman A. Полисерозит как необычный признак токсичности метотрексата.Gynecol Oncol. 1996. 61 (3): 446–7. DOI: S0090-8258 (96)
170.
Sharma S, Jagdev S, Coleman RE, Hancock BW, Lorigan PC. Серозные осложнения монотерапии метотрексатом в низких дозах при гестационных трофобластических заболеваниях: первый зарегистрированный случай перитонита, вызванного метотрексатом. Br J Рак. 1999. 81 (6): 1037–41. DOI: 10.1038 / sj.bjc.66
.
PubMedPubMedCentralCrossRefGoogle Scholar
171.
Isaacs Jr JD, McGehee RP, Cowan BD.Опасная для жизни нейтропения после лечения внематочной беременности метотрексатом: сообщение о двух случаях. Obstet Gynecol. 1996. 88 (4 Pt 2): 694–6.
PubMedCrossRefGoogle Scholar
172.
Gadgil SD, Damle SR, Advani SH, Vaidya AB. Влияние активированного угля на фармакокинетику высоких доз метотрексата. Cancer Treat Rep., 1982; 66 (5): 1169–71.
PubMedGoogle Scholar
173.
Erickson T, Wahl M. Anticancer и другие цитотоксические препараты.В: Ford MD, Delaney K, Ling L, Erickson T, редакторы. Клиническая токсикология. Филадельфия: У. Б. Сондерс; 2001.
Google Scholar
174.
Steger GG, Mader RM, Gnant MF, Marosi C, Lenz K, Jakesz R. GM-CSF в лечении пациента с тяжелой интоксикацией метотрексатом. J Intern Med. 1993. 233 (6): 499–502.
PubMedCrossRefGoogle Scholar
175.
Douglas MJ, Farquharson DF, Ross PL, Renwick JE. Сердечно-сосудистый коллапс после передозировки простагландина F2 альфа: описание случая.Может Дж. Анаэст. 1989. 36 (4): 466–9. DOI: 10.1007 / BF03005350.
PubMedCrossRefGoogle Scholar
176.
Hankins GD, Hauth JC. Сравнение относительной токсичности бета-симпатомиметических токолитиков. Am J Perinatol. 1985. 2 (4): 338–46. DOI: 10,1055 / с-2007-999984.
PubMedCrossRefGoogle Scholar
177.
Brandstetter RD, Gotz V. Непреднамеренная передозировка тербуталина парентерально. Ланцет. 1980; 1 (8166): 485.
PubMedCrossRefGoogle Scholar
178.
Уолден Р.Дж. Управление передозировкой тербуталина. Ланцет. 1980; 1 (8170): 709. DOI: S0140-6736 (80) 92854-8 [pii].
PubMedCrossRefGoogle Scholar
179.
Thorkelsson T, Loughead JL. Долгосрочный подкожный токолиз тербуталина: сообщение о возможной неонатальной токсичности. J Perinatol. 1991. 11 (3): 235–8.
PubMedGoogle Scholar
180.
Davis WB, Wells SR, Kuller JA, Thorp Jr JM. Анализ рисков, связанных с блокадой кальциевых каналов: значение для акушера-гинеколога.Obstet Gynecol Surv. 1997. 52 (3): 198–201.
PubMedCrossRefGoogle Scholar
181.
Thorp Jr JM, Spielman FJ, Valea FA, Payne FG, Mueller RA, Cefalo RC. Нифедипин усиливает сердечную токсичность сульфата магния в изолированном перфузированном сердце крысы Sprague-Dawley. Am J Obstet Gynecol. 1990. 163 (2): 655–6. DOI: 0002-9378 (90)
-2 [pii].
PubMedCrossRefGoogle Scholar
182.
Ducsay CA, Thompson JS, Wu AT, Novy MJ. Эффекты токолиза блокатора входа кальция (никардипина) у макак-резус: концентрации в плазме плода и кардиореспираторные изменения.Am J Obstet Gynecol. 1987. 157 (6): 1482–6.
PubMedCrossRefGoogle Scholar
183.
Demandt E, Legius E, Devlieger H, Lemmens F, Proesmans W., Eggermont E. Пренатальная токсичность индометацина у одного члена монозиготных близнецов; отчет о болезни. Eur J Obstet Gynecol Reprod Biol. 1990. 35 (2–3): 267–9.
PubMedCrossRefGoogle Scholar
184.
Claessens N, Delbeke L, Lambert J, Matthieu L, Lafaire C, Van Marck E. Токсический эпидермальный некролиз, связанный с лечением преждевременных родов.Дерматология. 1998. 196 (4): 461–2. DOI: drm96461 [pii].
PubMedCrossRefGoogle Scholar
-9 [pii].
PubMedGoogle Scholar
896002006 [pii].
PubMedCrossRefGoogle Scholar
-8 [pii].
PubMedCrossRefGoogle Scholar
2X [pii].
PubMedCrossRefGoogle Scholar
-9 [pii].
PubMedCrossRefGoogle Scholar
Информация об авторских правах
© Springer International Publishing AG 2017
Авторы и аффилированные лица
- 1. Отдел клинической токсикологии, Департамент неотложной медицины, Университет Содружества Вирджинии, Система здравоохранения Университета Содружества Вирджинии, Ричмонд16, США, США,
- 3.Медицинский факультет Притцкера Чикагского университетаGlenviewUSA
9 Отделение неотложной медицинской помощи Бригама и факультета женской больницы, Гарвардская медицинская школа и Гарвардская гуманитарная инициативаБостон, США,
Пищевое отравление стафилококками | Безопасность пищевых продуктов
Что такое пищевое отравление стафилококком?
Пищевое отравление стафилококком — это желудочно-кишечное заболевание, вызванное употреблением в пищу продуктов, загрязненных токсинами, вырабатываемыми бактериями Staphylococcus aureus (Staph) .
Около 25% людей и животных имеют стафилококк на коже и в носу. Обычно он не вызывает болезней у здоровых людей, но стафилококк способен вырабатывать токсины, которые могут вызвать пищевое отравление.
Как люди заражаются пищевым отравлением стафилококком?
Люди, являющиеся носителями стафилококка, могут заразить пищу, если не вымыть руки перед тем, как прикоснуться к ней. Если пища загрязнена стафилококком, бактерии могут размножаться в ней и производить токсины, которые могут вызвать заболевание. Бактерии стафилококка погибают при приготовлении пищи, но токсины не уничтожаются и по-прежнему могут вызывать болезни.
Пищевые продукты, которые не были приготовлены после обработки, такие как нарезанное мясо, пудинги, выпечка и бутерброды, особенно опасны, если они загрязнены стафилококком.
Пища, загрязненная токсином стафилококка, не должна иметь неприятного запаха и выглядеть испорченной.
Каковы симптомы пищевого отравления стафилококком?
- Пищевое отравление стафилококком характеризуется внезапной тошнотой, рвотой и спазмами желудка. У большинства людей также бывает понос.
- Симптомы обычно развиваются в течение от 30 минут до 8 часов после еды или питья продукта, содержащего токсин стафилококка, и длятся не более 1 дня. Тяжелое заболевание встречается редко.
- Болезнь не может передаваться от одного человека к другому.
Как мне узнать, есть ли у меня пищевое отравление стафилококком?
Заподозрить пищевое отравление Staph можно на основании типа симптомов и их быстрого разрешения. Хотя лабораторные тесты могут обнаружить стафилококк, продуцирующий токсины, в стуле, рвоте и продуктах питания, эти тесты обычно не назначаются, кроме как во время вспышки. Если вы подозреваете, что у вас пищевое отравление Staph, и вы испытываете серьезные симптомы, обратитесь к своему врачу.
Как лечится пищевое отравление стафилококком?
Самое важное лечение — обильное питье.Ваш лечащий врач может дать вам лекарство от рвоты и тошноты. Людям с тяжелым заболеванием может потребоваться внутривенное введение жидкости.
Антибиотики бесполезны при лечении этого заболевания, потому что антибиотики не влияют на токсин.
Как я могу предотвратить пищевое отравление стафилококком?
Лучший способ избежать пищевого отравления Staph — это предотвратить хранение пищи при небезопасной температуре (от 40 ° F до 140 ° F) более 2 часов.
Бактерии могут быстро размножаться, если оставить их при комнатной температуре или в «опасной зоне» между 40 ° F и 140 ° F.Никогда не оставляйте скоропортящиеся продукты более чем на 2 часа (или на 1 час, если на улице жарче 90 ° F).
Не забывайте всегда следовать этим советам по безопасности пищевых продуктов:
- Используйте пищевой термометр и готовьте продукты до минимальной безопасной внутренней температуры. Внешний значок.
- Храните горячую пищу горячей (140 ° F или выше), а холодную — холодной (40 ° F или ниже).
- Храните приготовленную пищу в широких неглубоких контейнерах и охладите в течение 2 часов (или 1 часа, если на улице жарче, чем 90 ° F).
Следующие советы, которые являются частью четырех шагов к безопасности пищевых продуктов — чистка, отделение, приготовление и охлаждение — также могут помочь защитить вас и ваших близких от пищевого отравления:
- Мойте руки водой с мылом в течение 20 секунд до, во время и после приготовления пищи, а также перед едой.
- Не готовьте пищу, если вы больны диареей или рвотой.
- Надевайте перчатки при приготовлении пищи, если у вас есть раны или инфекции на руках или запястьях.
Синдром токсического шока — Симптомы и причины
Обзор
Синдром токсического шока — редкое, опасное для жизни осложнение определенных типов бактериальных инфекций. Часто синдром токсического шока возникает из-за токсинов, продуцируемых бактериями Staphylococcus aureus (стафилококк), но это состояние также может быть вызвано токсинами, продуцируемыми бактериями стрептококка (стрептококк) группы А.
Синдром токсического шока может поразить любого, включая мужчин, детей и женщин в постменопаузе.Факторы риска синдрома токсического шока включают кожные раны, хирургическое вмешательство и использование тампонов и других устройств, таких как менструальные чаши, противозачаточные губки или диафрагмы.
Продукты и услуги
Показать больше продуктов от Mayo Clinic
Симптомы
Возможные признаки и симптомы синдрома токсического шока включают:
- Внезапная высокая температура
- Низкое артериальное давление
- Рвота или диарея
- Сыпь, напоминающая солнечный ожог, особенно на ладонях и подошвах
- Путаница
- Мышечные боли
- Покраснение глаз, рта и горла
- Изъятия
- Головные боли
Когда обращаться к врачу
Немедленно позвоните своему врачу, если у вас есть признаки или симптомы синдрома токсического шока.Это особенно важно, если вы недавно использовали тампоны или если у вас инфекция кожи или раны.
Причины
Чаще всего синдром токсического шока вызывают бактерии золотистого стафилококка (стафилококка). Синдром также может быть вызван стрептококковыми (стрептококковыми) бактериями группы А.
Факторы риска
Синдром токсического шока может поразить любого. Примерно половина случаев синдрома токсического шока, связанного с бактериями стафилококков, приходится на женщин менструального возраста; остальные встречаются у пожилых женщин, мужчин и детей.Синдром стрептококкового токсического шока встречается у людей любого возраста.
Синдром токсического шока был связан с:
- Порезы или ожоги на коже
- После недавней операции
- Использование противозачаточных губок, диафрагм, суперабсорбирующих тампонов или менструальных чашек
- Наличие вирусной инфекции, например гриппа или ветряной оспы
Осложнения
Синдром токсического шока может быстро прогрессировать. Осложнения могут включать:
- Ударная
- Почечная недостаточность
- Смерть
Профилактика
Производители тампонов, продаваемых в США, больше не используют материалы или конструкции, связанные с синдромом токсического шока.Кроме того, Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США требует, чтобы производители использовали стандартные измерения и маркировку впитывающей способности, а также напечатали инструкции на коробках.
Если вы используете тампоны, прочтите этикетки и используйте тампон с наименьшей впитывающей способностью. Часто меняйте тампоны, по крайней мере, каждые четыре-восемь часов. Поочередно используйте тампоны и гигиенические салфетки, а также используйте мини-подушечки при слабом течении.
Синдром токсического шока может повторяться. Люди, у которых это было однажды, могут получить это снова. Если у вас был синдром токсического шока или ранее была серьезная стафилококковая или стрептококковая инфекция, не используйте тампоны.
 Как правило, к этому времени женщина еще не знает о своем «интересном положении», поэтому списывает недомогание на несвежие продукты, усталость и т.д.
Как правило, к этому времени женщина еще не знает о своем «интересном положении», поэтому списывает недомогание на несвежие продукты, усталость и т.д. д.
д.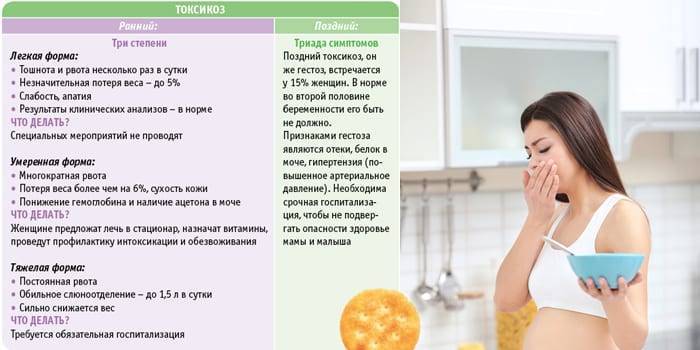
 После имплантации эмбриона на его поверхности начинают появляться первые ворсинки хориона. В дальнейшем часть клеток хориона разрушает стенку матки и участвует в формировании плаценты;
После имплантации эмбриона на его поверхности начинают появляться первые ворсинки хориона. В дальнейшем часть клеток хориона разрушает стенку матки и участвует в формировании плаценты;