Содержание
Преждевременные роды — Полезные статьи
Редкий случай
Всех малышей, появившихся на свет в результате преждевременных родов раньше 37-й недели пребывания в материнской утробе, называют недоношенными. Но эти три недостающие недели не несут большого риска для здоровья ребенка. Хотя ему может быть немного труднее приспособиться к новым условиям и окружению. Преждевременные роды, которые происходят на 22-27 неделе, составляют 5% от общего количества. В первую очередь эти роды обусловлены инфицированием плодных оболочек. Преждевременные роды на 29-32 неделях беременности выпадают на один случай из ста.
Предел выживания
Каковы должны быть вес и рост новорожденного, чтобы он имел шансы выжить? Это зависит от нескольких факторов. Как правило, 23-24 недели беременности считаются неким показательным рубежом: если роды произошли раньше этого срока, вероятность выжить крайне мала. К счастью, 90% недоношенных малышей, чей вес при преждевременном появлении на свет составлял один килограмм, успешно борются за жизнь, благодаря хорошему медицинскому уходу. Большинство таких младенцев хорошо развиваются и вскоре догоняют своих сверстников. 99% недоношенных детей, появившихся на свет в результате преждевременных родов между 33-37 неделями, выживают.
Большинство таких младенцев хорошо развиваются и вскоре догоняют своих сверстников. 99% недоношенных детей, появившихся на свет в результате преждевременных родов между 33-37 неделями, выживают.
Особая забота
Ухаживают за младенцами, появившимися в результате преждевременных родов, в отделении интенсивной терапии для новорожденных. Забота о них включает в себя наблюдение за уровнем насыщения кислородом, циркуляцией крови, приемом пищи, развитием мозга и другими основными показателями состояния организма.
По результатам исследований, более 90% недоношенных детей, рожденных в 80-х годах, обладают хорошим здоровьем и имели нормальную успеваемость в школе. К тому же, система ухода за детьми, появившимися в результате ранних родов, постоянно развивается и совершенствуется, что дает сегодняшним «нетерпеливым» малышам гораздо больше шансов на жизнь.
«Детей не всегда удается спасти, а обвиняют в этом нас». Пермские медики — о том, почему новые критерии живорождения в России приводят к уголовному преследованию врачей
В 2012 году Российская Федерация перешла на рекомендованные Всемирной организацией здравоохранения критерии живорождения.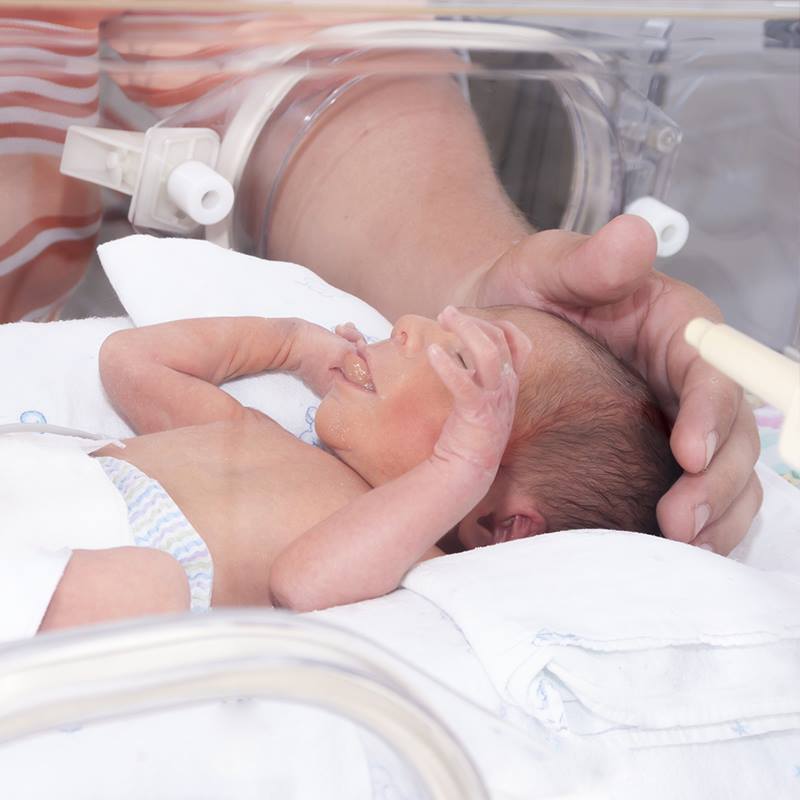 Детей, родившихся преждевременно, стали выхаживать, начиная с 22-недельного срока беременности — до 2012 года преждевременными родами считались роды в сроке 28 недель. Частота преждевременных родов в развитых странах составляет 5-7 %, ежегодно в мире рождается 15 миллионов недоношенных детей.
Детей, родившихся преждевременно, стали выхаживать, начиная с 22-недельного срока беременности — до 2012 года преждевременными родами считались роды в сроке 28 недель. Частота преждевременных родов в развитых странах составляет 5-7 %, ежегодно в мире рождается 15 миллионов недоношенных детей.
Западные страны, накопив достаточный опыт и проанализировав результаты выживаемости новорождённых и состояние здоровья детей, родившихся в сроке 22-24 недели, решили сместить эту границу с 22 недель на 25. Связано это с высокой смертностью новорождённых в сроке 22-24 недели, более 90 % из них имеют массу тела всего 500-700 грамм.
Справка
В ноября 2018 года в Следственном Комитете появились специальные отделы по расследованию преступлений в сфере медицины.
Как сообщает СК РФ по Пермскому краю, в 2017-2019 годах было возбуждено девять уголовных дел по преступлениям, связанным с врачебными ошибками и ненадлежащим оказанием медицинской помощи, по следующим статьям: 109 УК РФ (Причинение смерти по неосторожности), и 238 УК РФ (Производство, хранение, перевозка либо сбыт товаров и продукции, выполнение работ или оказание услуг, не отвечающих требованиям безопасности).
Нас приравнивают к убийцам и насильникам
Фото: Максим Артамонов
Акушер-гинеколог больницы № 6 и председатель профсоюза Альянс врачей Анастасия Тарабрина:
— Все врачи в нашей стране абсолютно не защищены. Я считаю уголовное преследование, которому подвергаются медицинские работники сегодня, просто возмутительным! У всего медицинского сообщества сейчас на слуху имя врача-неонатолога Неонатологияраздел медицины, который изучает младенцев и новорождённых, их рост и развитие, их заболевания и патологические состояния. Основными пациентами неонатологов являются новорождённые младенцы с синдромом дыхательных расстройств, которые больны или требуют специального медицинского ухода из-за недоношенности, низкого веса при рождении, задержки внутриутробного развития, врождённых пороков развития (врождённых дефектов), сепсиса, или врождённой асфиксии из Калиниграда Элины Сушкевич, которой Следственный комитет предъявил обвинение по статье «убийство малолетнего, заведомо находящегося в беспомощном состоянии». Её обвиняют в убийстве новорождённого, который родился преждевременно на сроке 23 недели.
Её обвиняют в убийстве новорождённого, который родился преждевременно на сроке 23 недели.
Дети, рождённые на сроке в 23 недели и, например, 27 недель, имеют огромную разницу в плане дальнейших перспектив по здоровью, ведь каждая неделя значительно увеличивает шансы на жизнь и здоровье.Те из них, кто выживает, остаются инвалидами тяжелой и средней степени, они не могут самостоятельно питаться и передвигаться, имеют тяжёлые неврологические нарушения, в том числе и ДЦП, часть из них оказываются слепыми или глухими. Поэтому они требуют постоянного тщательного ухода.
Выжившие дети после долгих месяцев нахождения в Перинатальном центре выписываются домой и попадают в общую сеть, где ими должны заниматься участковые педиатры, у которых и так по два участка. А такой ребёнок требует ежесекундного участия. Как правило, такие семьи остаются со своей проблемой один на один: огромная психологическая нагрузка, немалые финансовые затраты — всё это ложится на родителей! Многие из них не выдерживают. Дети-инвалиды в таких семьях должны проходить серьёзную реабилитацию, которая у нас в стране не развита.
Дети-инвалиды в таких семьях должны проходить серьёзную реабилитацию, которая у нас в стране не развита.
Именно поэтому западные страны отказались от выхаживания таких детей и сдвинули сроки: это слишком дорого, и перспективы при этом весьма туманны. Руководство нашей страны вложило огромные денежные средства в развитие сети Перинатальных центров, их оснащение, но не продумало, что делать дальше с такими детьми.
Российское общество акушеров-гинекологов неоднократно обращалось в Минздрав, предупреждая, что страна не готова к переходу на критерии по ВОЗ, но их не услышали. Я думаю, что это происходит потому, что существует политический аспект этого вопроса: мы не можем быть хуже стран Запада и должны догнать и перегнать их; мы должны увеличить показатели рождаемости любыми возможными способами для устранения демографического кризиса. Раньше родов было намного больше. Сейчас рожают женщины, рождённые в 90-х, когда был демографический провал. Поэтому стало меньше самих женщин, способных родить, и сами они не всегда решаются на рождение ребенка из-за экономической ситуации в стране.
Этические и моральные аспекты этого вопроса до сих пор вызывают бурное обсуждение в медицинской среде: что лучше: спасти, обрекая семью и таких детей на мучительную жизнь, или не оказать помощь, имея при этом благие намерения? Но самая главная беда заключается в том, что акушеры-гинекологи и неонатологи становятся заложниками таких ситуаций: детей не всегда удаётся спасти, а обвиняют в этом врачей, возбуждая при этом уголовные дела.
Справка
В 2018 году в Пермском краевом перинатальном центре родилось живыми 4763 ребёнка. Погибло 32 ребёнка. 31 случай (97 %) — недоношенные дети и 1 случай (3 %) — доношенный ребёнок, умер от врождённого порока сердца.
Из недоношенных детей, которые погибли, 25 (78 %) — дети, рождённые с экстремально низкой массой тела до 1000 грамм. Из них три ребёнка — с массой тела до 500 грамм, 16 детей — с массой тела от 500 грамм до 750 грамм, и шесть — с массой тела до 1000 грамм. Более половины детей родились в сроке гестации до 25 недель.
Основную долю составили случаи гибели от внутриутробного сепсиса и внутриутробной пневмонии 19 детей (59 %), врождённые пороки развития — 3 случая (9 %) и другие причины.
Незрелость тканей, органов и систем
Фото: Из личного архива Ольги Лих
Главный акушер-гинеколог Перми Ольга Лих, заведующая Пермским краевым перинатальным центром:
— Срок беременности 22-24 недели — это неблагоприятный срок для здоровья и выживаемости детей. Родители должны быть осведомлены, что в данной группе детей крайне низкая выживаемость (6-20 % в зависимости от срока беременности) и высокий процент инвалидизации детей, что обусловлено глубокой незрелостью всех органов и систем ребёнка, появившегося на свет раньше срока. Шансы на выживаемость детей в сроке свыше 24 недель беременности возрастают на 2-3 % с каждым днём. Прогноз для выживаемости детей в сроке 25-26 недель составляет уже более 50 %.
Основная причина младенческой смертности при сверхранних преждевременных родах — это внутриутробное инфицирование и врожденная пневмония. В данных случаях внутриутробное инфицирование является и причиной преждевременных родов. Дети рождаются глубоко недоношенными, с дыхательной недостаточностью, с сердечно-сосудистой недостаточностью, требуют оказания реанимационной помощи. При рождении новорождённый получает в полном объёме весь комплекс реанимационных мероприятий и в дальнейшем получает лечение в соответствии с выявленной патологией, но это не может служить гарантией выживаемости такого ребёнка.
В данных случаях внутриутробное инфицирование является и причиной преждевременных родов. Дети рождаются глубоко недоношенными, с дыхательной недостаточностью, с сердечно-сосудистой недостаточностью, требуют оказания реанимационной помощи. При рождении новорождённый получает в полном объёме весь комплекс реанимационных мероприятий и в дальнейшем получает лечение в соответствии с выявленной патологией, но это не может служить гарантией выживаемости такого ребёнка.
В подавляющем большинстве случаев преждевременные роды и внутриутробное инфицирование детей связано с хронической экстрагенитальной патологией у беременных (заболевания сердечно-сосудистой системы, заболеваний мочеполовой системы, полового тракта, эндрокринной патологией, анемией), наличием хронических очагов инфекции до беременности и во время беременности (инфекция половых органов, мочевыводящих путей, ЛОР-органы, ротовая полость), отсутствием прегравидарной подготовки, отсутствием санации хронических очагов инфекции до наступления беременности. Учитывая выше указанное, следует обратить внимание женщин, планирующих беременность, на необходимость обращения к участковому врачу акушеру-гинекологу до наступления беременности для проведения прегравидарной подготовки (коррекции экстрагенитальной патологии, санации хронических очагов инфекции, приёма препаратов, снижающих риск врождённых пороков развития у плода).
Учитывая выше указанное, следует обратить внимание женщин, планирующих беременность, на необходимость обращения к участковому врачу акушеру-гинекологу до наступления беременности для проведения прегравидарной подготовки (коррекции экстрагенитальной патологии, санации хронических очагов инфекции, приёма препаратов, снижающих риск врождённых пороков развития у плода).
Женщины должны понимать: чтобы выносить здорового ребёнка, беременность надо планировать, обследоваться на инфекции, лечить их, корректировать экстрагенитальную патологию, но так бывает далеко не всегда. Часть женщин требуют досрочного родоразрешения по медицинским показаниям в связи со своим тяжёлым заболеванием. Всё чаще женщины, имеющие крайне тяжёлую экстрагенитальную патологию, беременеют. Существует приказ № 736 Министерства здравоохранения и социального развития РФ « Об утверждении перечня медицинских показаний для искусственного прерывания беременности», в этом приказе обозначены заболевания, которые угрожают жизни женщины при вынашивании беременности. Данным пациенткам беременность противопоказана, но пациентки игнорируют это. Несмотря на то, что риск для здоровья колоссальный, они пытаются выносить ребёнка.
Данным пациенткам беременность противопоказана, но пациентки игнорируют это. Несмотря на то, что риск для здоровья колоссальный, они пытаются выносить ребёнка.
Мы оказываем медицинскую помощь пациенткам с тяжёлыми заболеваниями сердечно-сосудистой системы, заболеваниями почек с почечной недостаточностью, эндокринными заболеваниями, онкологическими заболеваниями, заболеваниями желудочно-кишечного тракта, системными заболеваниями, потенциально угрожаемыми для жизни пациентки. На фоне беременности эти заболевания прогрессируют, состояние пациенток ухудшается. По медицинским показаниям, при ухудшении состояния пациентки показано досрочное родоразрешение, в противном случае женщина может погибнуть. Соответственно, дети рождаются преждевременно, и прогнозы по таким детям неблагоприятные.
Европейские страны перешли на срок беременности в 25 недель в связи с высоким уровнем младенческой смертности и высоким процентом инвалидности среди этих детей. Данные дети отличаются глубокой незрелостью всех органов и систем.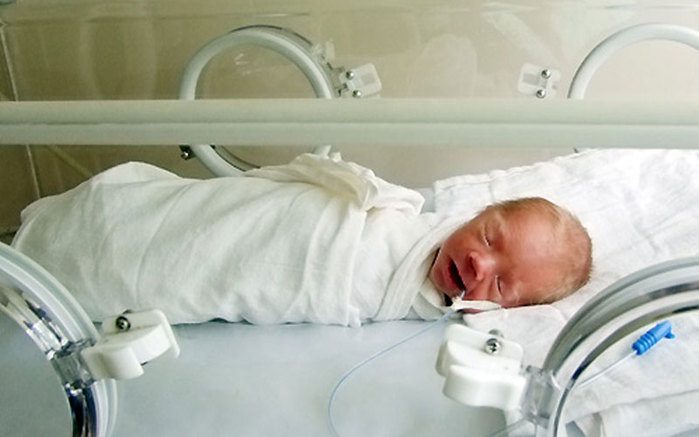 Одно из грозных осложнений — незрелость бронхолёгочной системы у новорождённого. Легочная ткань незрелая, развивается респираторный дистресс, эти дети страдают тяжёлой дыхательной недостаточностью, нуждаются в искусственной вентиляции легких (ИВЛ), для них характерна высокая частота инфекционных осложнений, в связи с чем дети нуждаются в антибактериальной терапии. Незрелая иммунная система снижает способность к сопротивлению инфекционному агенту, возникают септические осложнения и полиорганная недостаточность.
Одно из грозных осложнений — незрелость бронхолёгочной системы у новорождённого. Легочная ткань незрелая, развивается респираторный дистресс, эти дети страдают тяжёлой дыхательной недостаточностью, нуждаются в искусственной вентиляции легких (ИВЛ), для них характерна высокая частота инфекционных осложнений, в связи с чем дети нуждаются в антибактериальной терапии. Незрелая иммунная система снижает способность к сопротивлению инфекционному агенту, возникают септические осложнения и полиорганная недостаточность.
После реанимационного отделения дети переводятся на второй этап выхаживания (отделение патологии новорождённых). Дети, рождённые от сверхранних преждевременных родов, находятся в перинатальном центре довольно длительное время, пока не достигнут, как минимум, веса двух килограмм, они нуждаются в круглосуточном наблюдении врачей и пребывании в стационаре. После выписки они наблюдаются в отделении «Катамнестического наблюдения и восстановительного лечения раннего возраста», специально созданного для детей, перенёсших тяжёлую перинатальную патологию. Дети, требующие реабилитационных мероприятий, продолжают лечение в специализированных центрах.
Дети, требующие реабилитационных мероприятий, продолжают лечение в специализированных центрах.
***
Читайте также:
Акушер-гинеколог. Как сегодня «сводят дебет с кредитом» пермяки.
В Перми создан региональный профсоюз медиков «Альянс Врачей».
Председатель независимого профсоюза «Альянс Врачей» в Перми: «На меня оказывают давление. Страх — это их нормальная реакция».
Как это работает. Выхаживание недоношенных детей в Воронеже. Последние свежие новости Воронежа и области
В Воронежском перинатальном центре в седьмой раз отметили День белых лепестков, приуроченный к Международному дню недоношенных детей – 17 ноября. В перинатальном центре раньше срока рождается около 400 младенцев в год – это более 62% всех недоношенных детей в регионе. О том, как выхаживают «торопыжек», рассказали специалисты перинатального центра.
Каких новорожденных считают недоношенными?
В норме беременность длится 38-40 недель. Недоношенными считаются дети, рожденные на сроке от 22-й недели до окончания 37-й. В 2012 году Россия перешла на критерии живорожденности, утвержденные Всемирной организацией здравоохранения. По этим параметрам недоношенный новорожденный ребенок весит не менее 500 г. Если его масса еще ниже, он считается плодом.
Недоношенными считаются дети, рожденные на сроке от 22-й недели до окончания 37-й. В 2012 году Россия перешла на критерии живорожденности, утвержденные Всемирной организацией здравоохранения. По этим параметрам недоношенный новорожденный ребенок весит не менее 500 г. Если его масса еще ниже, он считается плодом.
– Дети, рожденные раньше срока, делятся на несколько групп: с массой при рождении менее килограмма (экстремально низкая масса тела), от 1 до 1,5 кг (очень низкая масса тела) и более 1,5 кг (низкая масса тела). Мощная реанимация позволяет нам выхаживать детей начиная с 500 г, – рассказал заместитель главного врача по акушерству и гинекологии Воронежского перинатального центра Сергей Хоц.
Каждый год в перинатальном центре выхаживают около сотни малышей массой меньше килограмма, а всего за восемь лет работы центра их родилось около 600.
В чем причина преждевременных родов?
Причин много: это могут быть и стресс, и гормональные нарушения, и проблемы с плацентой, и внутриутробная инфекция.
– К сожалению, не только в Воронежской области, но и в целом в России количество преждевременных родов не снижается. Это проблема мирового уровня: в мире роды раньше срока составляют 5-10%. Во время беременности растет нагрузка на организм мамы, обостряются все хронические заболевания сердечно-сосудистой системы, почек, эндокринной системы. Поэтому хотелось бы пожелать будущим родителям во время планирования беременности пройти тщательное обследование на так называемые дремлющие инфекции и соматические патологии, – сказал Сергей Хоц.
Эксперты отметили: тезис о том, что недоношенные младенцы рождаются чаще в неблагополучных семьях, неверен. Такое может, наоборот, произойти в благополучной семье, где родители очень ждут ребенка и во время беременности у будущей матери высока тревожность.
Чем дети, рожденные раньше срока, отличаются от обычных новорожденных?
Есть внешние признаки: рост и вес ниже нормы, голова выглядит более крупной по отношению к туловищу, пупок низко расположен, открыт родничок на затылке, не развиты ногти, тонкая кожа. Но главная проблема – незрелость всех органов и систем. Недоношенные дети хуже удерживают тепло, у них пониженный мышечный тонус, могут быть проблемы с дыханием, отсутствует или слабо выражен сосательный рефлекс.
Но главная проблема – незрелость всех органов и систем. Недоношенные дети хуже удерживают тепло, у них пониженный мышечный тонус, могут быть проблемы с дыханием, отсутствует или слабо выражен сосательный рефлекс.
Как выхаживают недоношенных малышей?
Если у новорожденного есть проблемы с дыханием, его направляют в отделение реанимации и интенсивной терапии. Малыш помещается в высокотехнологичный кювез, где с максимальной точностью воссоздается внутриутробная среда: поддерживаются определенная температура и влажность, есть возможность дополнительной дотации кислорода. Кювезы оборудованы аппаратами искусственного дыхания и даже весами, чтобы взвешивать малыша можно было, не вынимая его лишний раз и не тревожа.
Новорожденных оберегают от стресса, поэтому в отделении реанимации соблюдается режим тишины, здесь нельзя ходить на каблуках, запрещен яркий свет.
– Близнецов, брата и сестру весом по 800 г, мы поместили в один кювез: они чувствуют присутствие друг друга, и это помогает им выживать. Родились они в срок 24 недели с весом 700 г. Мальчик дышит самостоятельно, девочка – пока с помощью аппарата искусственной вентиляции легких (ИВЛ). Малыши в сознании, неврологических отклонений на данный момент нет. У них есть все шансы на полноценную жизнь, но они должны пройти все этапы развития. Просто в данном случае это происходит не внутриутробно, – рассказал заведующий отделением реанимации новорожденных перинатального центра Константин Паничев.
Родились они в срок 24 недели с весом 700 г. Мальчик дышит самостоятельно, девочка – пока с помощью аппарата искусственной вентиляции легких (ИВЛ). Малыши в сознании, неврологических отклонений на данный момент нет. У них есть все шансы на полноценную жизнь, но они должны пройти все этапы развития. Просто в данном случае это происходит не внутриутробно, – рассказал заведующий отделением реанимации новорожденных перинатального центра Константин Паничев.
Важная часть выхаживания недоношенных детей – развивающий уход. Малыши лежат в так называемых гнездах, на младенцах – теплые шапочки и носочки из чистой шерсти, которые вяжут как мамы, так и добровольные помощники. Помимо крошечных одежек, для младенцев вяжут игрушки – осьминожек с длинными щупальцами, морковку с ботвой. Как выяснилось, такие предметы тоже помогают воссоздавать внутриутробную среду: сжимая в ручках все эти веревочки, младенцы как будто перебирают пуповину и чувствуют себя спокойнее, натуральная шерсть активизирует рецепторы и улучшает кровообращение.
Если нет признаков течения инфекционного процесса и малыш перестает нуждаться в дотации кислорода, его переводят из реанимации на второй этап выхаживания. Там малыши также лежат в кювезах, но уже не оборудованных аппаратами ИВЛ. Однако там поддерживаются нужные температура и влажность. Затем ребенка отправляют в палату совместного пребывания с мамой.
Как кормят недоношенных детей?
Лучшее питание для всех младенцев – грудное материнское молоко. Оно содержит все необходимые новорожденному питательные вещества в легкоусвояемой форме и антитела, защищающие от инфекций. Мамы сцеживают молоко, и младенцев в реанимации кормят им через специальные маленькие соски. При необходимости молоко обогащают микроэлементами. Также дети могут получать дополнительное питание через зонд или внутривенно.
Пускают ли мам в реанимацию?
Родители могут в любое время навещать детей в реанимации, но обычно их просят согласовывать время посещений, чтобы оно не совпало с процедурами.
В каждой палате стоит кресло, на которое мама может сесть и положить ребенка на грудь, кожей к коже. Этот метод под названием «кенгуру» укрепляет связь матери и ребенка, успокаивает малыша и помогает ему лучше развиваться.
Ольга каждое утро провожает в школу старшего ребенка и спешит в перинатальный центр к своей дочке Стефании. Малышка родилась с весом 875 г, но со дня рождения – 3 октября – фактически удвоила вес. Ее уже перевели на второй этап выхаживания.
– Тактильный контакт очень важен. Так говорят врачи, но я и сама вижу, что ребенок совсем по-другому себя ведет, когда к ней прикасаешься. Дочка берет меня за руку, улыбается. Она чувствует даже эмоциональное состояние, поэтому в плохом настроении к ней приходить нельзя, – рассказала Ольга.
Какие осложнения здоровья грозят недоношенным детям?
Существует целая группа особых болезней недоношенных детей. Это может быть анемия, рахит, остеопения – заболевания, не характерные для обычных новорожденных.
– Например, откуда берется анемия? Закладка железа в печени младенца происходит в третьем триместре от мамы, а если он родился раньше, у него этого депо нет. Остеопения – метаболическая болезнь костей, потому что в них у недоношенных детей мало кальция и фосфора. Недоношенность является и фактором риска развития неврологических нарушений. Возможны хронические заболевания легких, серьезные проблемы со зрением. Но создание условий внутриутробной среды для «торопыжек» и специальная терапия позволяют вести профилактику и не допускать развития болезней. К счастью, технологии выхаживания и, соответственно, прогнозы недоношенных малышей с каждым годом улучшаются, и большинство детей, рожденных раньше срока, идут в школу вместе со своими сверстниками, – рассказала главный неонатолог Воронежской области Людмила Ипполитова.
Чему учат родителей «торопыжек»?
Школу для таких родителей открыли в 2018 году. Врачи и медсестры подробно рассказывают матерям и отцам о состоянии их детей, о терапии, которую они получают, о тонкостях выхаживания и реабилитации, о грудном вскармливании. Мамы делятся своими счастливыми историями на сайте торопыжки.36 и поддерживают родителей, которые находятся в начале этого пути.
– Родители, которые прошли эту школу, более спокойны, они становятся одной командой с медперсоналом и помогают специалистам выхаживать своих детей на всех этапах. Сначала решается вопрос жизни и смерти, потом – качества жизни. Хотя школу мы официально создали в прошлом году, занятия проводим уже около трех лет и обратили внимание, что за это время количество разводов в семьях недоношенных детей сократилось в три раза. Ведь рождение такого малыша – это большая физическая и моральная нагрузка, и часто папа уходит из семьи, не выдержав этого груза. А тут многие папы приходят на занятия даже без мам, давая им отдохнуть, и спрашивают, чем могут помочь. Когда мы стали проводить такие занятия еще и в палате патологий, куда женщины поступают с угрозой прерывания беременности, то заметили, что преждевременных родов стало меньше: будущая мама получила информацию, успокоилась, и беременность сохранилась, – рассказала Людмила Ипполитова.
Истории о детях, которых выходили в перинатальном центре
Три года назад у Натальи родилась тройня. Стефания, Вероника и Арина. Одна девочка весила 1,8 кг, две – по 1,4 кг.
– Их выхаживали месяц, они хорошо набирали вес. Особое внимание уделяли еще и потому, что это тройня. Сейчас девочкам три года, никаких проблем со здоровьем у них нет, – поделилась Наталья.
Дочка Марины и Сергея родилась на 25-й неделе и на тот момент была самым маленьким новорожденным перинатального центра: весила всего 550 г.
– У нее было кровоизлияние в мозг, неврологические проблемы. С такими диагнозами выживают лишь 25% детей. Но через месяц, проведенный в реанимации, состояние дочки стабилизировалось, а через два она начала дышать самостоятельно. В два года ее сняли с учета у невролога, – рассказала мать.
Сергей первым увидел дочь через 20 минут после родов, в это время Марина была еще под наркозом после операции.
– Было страшно! – признался он. – Но врачи молодцы, все время морально нас поддерживали. Через два месяца я впервые взял дочку на руки.
В год «самая маленькая девочка» весила всего 7 кг. Сейчас ей пять лет, она ходит в садик и, как говорит мама, уже даже не самая маленькая в группе.
– Дочка посещает логопедический детсад. У нее хорошо идет английский. Но сейчас идет подготовка к школе, врачи посоветовали не перенапрягать дополнительными занятиями. А в будущем планируем записаться на борьбу: девочка должна уметь постоять за себя! – рассказала Марина.
Анастасия увидела сына лишь на третьи сутки после рождения, когда его состояние немного улучшилось. Малыш родился весом 1650 г, ростом 48 см, сам не дышал.
– Никаких прогнозов врачи не давали, надо было просто ждать. Я сцеживала молоко, кормили начиная с 2 мл – сначала через зонд, потом сам научился. Месяц мы жили в состоянии неизвестности. Выписали Федора в возрасте полутора месяцев с весом 3 кг. Сейчас ему пять лет. Он занимается танцами. Не все пока получается, но он очень старается. Ему нравятся музыка и общение с детьми. На праздник белых лепестков приходим каждый год, переписываемся, с кем вместе лежали, общаемся с врачами.
У Лили сложно протекала беременность, а потом наступили преждевременные роды.
Лиля:
– Я сама работаю в перинатальном центре и знаю, что нашим специалистам можно довериться. Но все равно переживала сильно. Дочь родилась в начале 32-й недели, вес 1660 г. Пять дней провела в реанимации, дышала с помощью аппарата ИВЛ, но благодаря нашим специалистам все обошлось. Перевели на второй этап выхаживания, мы начали набирать вес на грудном вскармливании и выписались с 2200 г. Сейчас Латике год, она очень любознательная, все ей интересно, особенно техника. Невозможно было оторвать ее от аппарата УЗИ, она все пыталась вытащить датчики. Наверное, будет врачом!
Яна:
– Вес Алисы был 1270 г. Пять дней она провела в реанимации. Через месяц нас выписали с весом 2050 г. Огромное спасибо всем врачам, которые поддерживают этих малышей! Сейчас Алисе полтора года, она подвижная, веселая девочка, развивается как обычный ребенок.
Мария:
– Сергей родился 8 марта шестимесячным, с весом 1120 г. За день до этого он перестал шевелиться, я поехала на УЗИ – сказали ложиться на сохранение. А в перинатальном центре сразу отправили на операционный стол. У малыша была единичка по шкале Апгар (система быстрой оценки состояния новорожденного, хорошим считается результат от семи до десяти баллов. – Прим. РИА «Воронеж»), он не дышал, 49 дней жил на аппарате ИВЛ, два с половиной месяца провел в реанимации. Сложно объяснить, что мы пережили, иногда думали, что надежды нет. Несколько раз он давал поволноваться и нам, и врачам. Сейчас Сереже два с половиной года, это очень активный непоседа. Наверное, если бы не такой энергичный характер, он бы не выкарабкался.
Справка РИА «Воронеж»
Пороговым весом для выхаживания недоношенных детей в период с 1930-х до начала 1950-х годов было около 2 кг, потом показатель начал снижаться: в 1960-е годы – уже 1,5 – 1,8 кг, в конце 1970-х – начале 1980-х относительно хорошо научились выхаживать новорожденных с весом 1 кг, а вот детей весом 500 г стали спасать сравнительно недавно.
Заметили ошибку? Выделите ее мышью и нажмите Ctrl+Enter
Младенцам, родившимся на 22 неделе, дали шанс на выживание
Ранее врачи считали невозможной выживаемость младенцев, родившихся почти на половину раньше срока. Однако новое исследование доказало, что такие младенцы могут выжить. При этом встает вопрос о пересмотре сроков легальных абортов и о степени оказания медпомощи таким новорожденным.
Исследование нескольких тысяч случаев преждевременных родов показало, что небольшое количество младенцев, рожденных на 22 неделе, при надлежащем медицинском уходе выживает с малым количеством осложнений, хотя большинство их все-таки умирает или получает серьезные проблемы со здоровьем. Медицинские эксперты уже ставят вопрос о снижении порога возраста жизнеспособности: на данный момент большинство экспертов считают, что он начинается с 24 недель.
Верховный суд США постановил, что в стране разрешается проводить аборты на сроке, при котором плод нежизнеспособен вне чрева матери. Таким образом изменение стандарта жизнеспособности может поднять вопросы о пересмотре сроков легальных абортов.
Кроме того, результаты нового исследования усилят напряженность между родителями и медперсоналом, касающуюся вопроса о степени оказания надлежащего ухода в случае гибели недоношенного младенца.
Что касается оказания помощи недоношенным младенцам, то обнаружилось, что больницы с высокотехнологичными отделениями для новорожденных сильно отличаются в подходе к заботе о 22-недельных малышах. В одних больницах не предлагается никакой активной медицинской помощи, а в других активно подходят к большинству случаев, используя такие методы, как вентиляция легких, интубация, применение поверхностно-активных веществ для улучшения работы легких у младенцев.
«Это подтверждает тот факт, что если ничего не делать, то никто из младенцев не выживет, а если делать, то будет возможно спасти хотя бы некоторых», – сказал доктор Дэвид Барчфилд (David Burchfield), глава отделения для новорожденных при университете Флориды, не участвовавший в исследовании.
Результаты исследования, опубликованные в Журнале медицины Новой Англии, скорее всего, окажут большое влияние на диалог в среде профессиональных медицинских ассоциаций на тему оказания помощи таким крошечным младенцам и работы с их родителями.
Подобные группы уже проводят обсуждение по предложению родителям активной медицинской помощи для младенцев, рожденных на 23 неделе беременности. Итог семинара 2014 года, в котором участвовал Американский колледж акушеров и гинекологов и Американская академия педиатрии, показал, что «в общем, рожденные на 23 неделе младенцы должны считаться потенциально жизнеспособными», потому что более четверти таких младенцев выживает при оказании интенсивной медицинской помощи. В докладе в то же время сказано, что ничто не может помочь выжить младенцам, рожденным до 22 недели.
Однако дети, рожденные на 22-23 неделе, стоят под вопросом: их шансы на выживание зависят от таких вещей, как вес ребенка при рождении и получение матерью перед родами лечения кортикостероидами, которые могут помочь работе легких и мозга ребенка.
В Соединенных Штатах ежегодно рождается около 18 тысяч сильно недоношенных младенцев, причем из них около пяти тысяч рождаются на 22-23 неделе.
Исследование пяти тысяч младенцев, рожденных на сроке от 22 до 27 недели беременности, показало, что благодаря активному медицинскому лечению из 78 22-недельных младенцев 18 детей выжили, а к тому времени, когда они подросли, у семерых не было обнаружено ни умеренных, ни сильных недостатков со здоровьем. У шестерых детей были серьезные проблемы, такие как слепота, глухота или серьезный церебральный паралич.
Из 755 рожденных на 23 неделе лечение было оказано 542 младенцам. Около трети из них выжило, и около половины выживших не испытывали значительных проблем со здоровьем.
Директор отдела клинического исследования новорожденных при медицинском центре университета Рочестера доктор Карл Т. Д’Анжио (Carl T. D’Angio), не участвовавший в исследовании, сказал, что его центр несколько лет назад принял решение предоставлять активное лечение 23-недельным младенцам, и многие продвинутые отделения для новорожденных поступают так же. При существовании опасности преждевременных родов медицинский центр им. Рочестера предлагает будущим матерям на сроке беременности в 22 недели и пять дней курс кортикостероидов. В таком случае есть надежда, что лекарство может подействовать в течение 48 часов до родов на 23 неделе. Однако для 22-недельных младенцев, как говорит доктор Д’Анжио, «можно предложить очень немногое, чтобы обеспечить их разумным шансом на выживание».
Исследование показало, что больницы охотнее оказывают помощь детям, дотянувшим до 23 недели, чем тем, кто родился на 22 неделе плюс один-шесть дней.
Однако авторы доклада и другие эксперты также отметили, что срок беременности является лишь предположением, основанным на примерной дате последнего месячного цикла женщины и на размере плода. Другие факторы, включающие дородовый уход и тот факт, что девочки зачастую на неделю более развитые, чем мальчики, также должны влиять на решение, считают эксперты.
«Очень тяжело говорить матери: «Если вы родите сегодня, я ничего не буду делать, но если завтра – я сделаю все, потому что у нас будет реальный шанс», – сказал доктор Нейл Марлоу (Neil Marlow), микропедиатр в Университетском колледже в Лондоне.
Исследование, оценивавшее случаи с 2006 по 2011 год в 24 больницах в сети отделений для новорожденных и спонсировавшееся Национальным институтом детского здоровья и человеческого развития, обнаружило, что в четырех больницах не занимались лечением 22-недельных младенцев, в пяти врачи занимались уходом за всеми 22-недельными, а в остальных случаях смотрели по обстоятельствам. В общем, около двадцати процентов из 357 младенцев этого возраста получили интенсивное лечение.
«Мы не можем гарантировать, что в такой ситуации для некоторых врачей или родителей риск инвалидности не перевесит решение в пользу отказа от лечения», – сказал Мэтью Рисоу (Matthew Rysavy), студент-медик университета Айовы, проводящий исследование совместно с доктором Эдвардом Беллом (Edward Bell), профессором педиатрии в этом же учреждении. «В штате Айова, – сказал доктор Белл, – лечение оказывается большинству 22-недельных новорожденных, и я сам считаю 22 неделю новой отметкой возраста жизнеспособности».
«Конечно, в этой области все довольно противоречиво, – сообщил доктор Белл. – Но я считаю, что эти дети заслуживают шанс».
Доктор Джеффри М. Перлман (Jeffrey M. Perlman), руководитель отделения для новорожденных в Нью-Йоркской пресвитерианской больнице имени Лейлла Корнелла, считает иначе. Он призывает принимать во внимание то, что долгие месяцы в отделении для новорожденных могут быть «как гонки с препятствиями или полет на самолете в турбулентной зоне, и каждый виток этой спирали может влиять на мозг».
«В своей больнице мы предлагаем лечение, начиная с 24 недели, – сообщил он. – Если роды случились на 23й, мы разговариваем с членами семьи и объясняем, что нам неизвестно, что делать. На 22 неделе, по моему мнению, хороший исход настолько маловероятен, что я не рекомендую никакого вмешательства».
Доктор Белл указал на истории с успешным завершением, включая случай 32-летней Крисси Хатчинсон (Chrissy Hutchinson) из Манчестера, штат Айова. У нее в 2010 году отошли воды на 21 неделе беременности. В первой больнице, куда она обратилась, ей сказали «что нет реального шанса на выживание, и если ребенок родится недышащим, персонал не будет восстанавливать его жизненные функции», – рассказала Хатчинсон.
Супруги Хатчинсон позвонили в университет Айовы и там, на сроке в 22 недели и один день, была рождена Алексис, весившая на момент рождения 1.1 фунта. Ей оказали должную медицинскую помощь – она оставалась в отделении интенсивной помощи для новорожденных почти пять месяцев. Теперь, как сообщила Крисси Хатчинсон, фармацевт по профессии, Алексис полностью здоровый 5-летний ребенок за исключением плохой сопротивляемости респираторным заболеваниям.
Результаты некоторых исследований показывают, что среди 22-недельных младенцев, которым была оказана медицинская помощь, случаи наподобие Хатчинсон – весьма редки, учитывая, что мать родила на сроке близком к 22 неделям и не имела возможности принимать кортикостероиды.
32-летняя Даниэлла Пикеринг (Danielle Pickering) и ее муж Клейтон, служитель-баптист в Ньютоне, штат Айова, выбрали лечение, когда жену положили в больницу в июле 2012 года на 22 неделе беременности. «Мы считали, что это наш ребенок, его дал нам Бог, и мы бы сделали все, что могли», – сказала Пикеринг. Она принимала кортикостероиды и родила Мику четыре дня спустя. Он провел более четырех месяцев в отделении, перенес операцию на сердце и был там «одним из самых болезненных младенцев».
«Теперь он активный 3-летний малыш с хроническим заболеванием легких и небольшим отставанием в речи, – сказала Пикеринг, которая находится уже на 33 неделе второй успешной беременности. – Я чувствую, что мой второй ребенок будет просто замечательным».
Источник: The New York Times
КТГ плода, сроки проведения КТГ при беременности, расшифровка – МЕДСИ
Оглавление
Кардиотокография при беременности (КТГ плода) является популярным методом пренатальной диагностики. Ее широкому распространению способствуют простота проведения, безопасность для ребенка и матери, а также стабильность получаемой информации и высокая информативность.
В основу метода положен принцип Доплера, а все изменения улавливаются специальным ультразвуковым датчиком. В рамках КТГ удается определить ЧСС (частоту сердечных сокращений) плода в покое и при движении, в ответ на сокращения матки и воздействия различных факторов окружающей среды.
Необходимость проведения
Кардиотокография при беременности в соответствии с приказом Минздрава проводится в третьем триместре не менее 3 раз. Кроме того, обязательной диагностика является во время родов.
КТГ назначается с целью:
- Определения ЧСС плода и частоты сокращений матки
- Проведения дистресса и решения вопросов родоразрешения
- Контроля состояния плода до родов и во время родовой деятельности (в схватках и между ними)
Выделяют и дополнительные показания к диагностике.
К ним относят:
- Гестоз
- Малокровие женщины
- Наличие у пациентки артериальной гипертензии (гипертонии, повышенного артериального давления)
- Задержку развития плода
- Мало- и многоводие
- Угрозы преждевременных родов и перенашивания
- Резус-конфликтную беременность
- Многоплодие
- Тяжелые патологии у матери
Также диагностика назначается с целью оценки эффективности терапии фетоплацентарной недостаточности и гипоксии, для контроля ранее полученных неудовлетворительных результатов исследования и при задержке развития.
Сроки проведения КТГ при беременности
Кардиотокография плода проводится с 32 недели. При необходимости возможно выполнение исследования и на более раннем сроке, но до 28 недель методика неинформативна, так как не позволяет получить точные результаты. Это обусловлено тем, что только к этому времени сердце плода начинает регулироваться вегетативной нервной системой, а частота его сокращений реагирует на совершаемые им движения. К 32 неделе формируется цикличность периодов бодрствования и сна малыша.
Важно! Если беременность протекает без осложнений, то делать КТГ рекомендуют обычно 1 раз в 10 дней. При наличии осложнений процедуру могут повторять с периодичностью в 5-7 дней. Если у плода отмечается гипоксия, диагностику назначают ежедневно или через день до нормализации состояния или родоразрешения.
Во время родов КТГ рекомендуют делать каждые 3 часа. При наличии осложнений – чаще. Период схваток сопровождается постоянным контролем важных параметров сокращения сердца плода и матки.
Подготовка к выполнению обследования
Специальная подготовка перед КТГ не проводится. Диагностика выполняется через 15,2-2 часа после приема пищи (не натощак и не сразу после еды). Перед процедурой следует посетить туалет, так как исследование займет 20-40 минут. Если пациентка курит, обязательно надо воздержаться от сигарет хотя бы на 2-3 часа. Непосредственно во время исследования женщине следует сохранять неподвижность.
Важно! Процедура является безопасной и безболезненной.
Методы проведения
Кардиотокография может быть:
- Прямой (внутренней)
- Непрямой (наружной)
Наружная КТГ проводится чаще. Она выполняется, когда пациентка лежит на левом боку либо полусидит (положения позволяют предотвратить синдром сдавления нижней полой вены). Регистрирующий частоту сердечных сокращений датчик предварительно обрабатывается специальным гелем, обеспечивающим максимальный контакт с кожей, и размещается на передней брюшной стенке. Конкретное место его расположения определяется врачом с учетом максимальной слышимости работы сердца плода. Датчик, регистрирующий сокращения матки, располагается в районе ее правого угла. Предварительно он не смазывается гелем! Пациентка получает специальное устройство, позволяющее самостоятельно регистрировать шевеления плода. Регистрация ритма сердца проводится не менее 20 минут. Очень важно зафиксировать не менее двух шевелений ребенка длительностью не менее 15 секунд. Именно в это время сердечный ритм ускоряется.
Сделать внутреннюю КТГ можно только в родах и при таких условиях, как открытие маточного зева не менее чем на 2 сантиметра, излитие вод и вскрытый плодный пузырь. Для проведения такой диагностики применяют специальный спиралевидный электрод. Он накладывается на кожу плода. Маточные сокращения при этом фиксируются стандартно, через переднюю брюшную стенку или путем введения в организм пациентки специального катетера.
Расшифровка результатов
КТГ плода при беременности и в родах – обследование, которое позволяет оценить целый ряд показателей, в числе которых:
- Базальный ритм частоты сердечных сокращений плода (среднее значение ЧСС между мгновенными показателями, в перерыве между схватками или в 10-минутном промежутке)
- Базальные изменения. Данный показатель определяет колебания частоты сердечных сокращений плода, которые не зависят от маточных сокращений
- Периодические изменения. Этот показатель позволяет определить изменения ЧСС, происходящие в ответ на маточные сокращения
- Время восстановления. Этот показатель свидетельствует о временном отрезке, следующим за окончанием сокращения матки и возврату к базальному ритму
- Амплитуда. Параметр представляет собой разницу в значениях сердечных сокращений между базальным ритмом и периодическими и базальными изменениями
- Децелерации. Этот параметр представляет собой урежение сокращений на 30 и более и имеет продолжительность не менее 30 секунд
- Акцелерации. Этот параметр представляет возрастание сокращений на 15-25 в минуту. Он считается благоприятным признаком, свидетельствующим об удовлетворительном состоянии плода
Нормальными считаются следующие показатели:
- Базальный ритм: 120-160 в минуту
- Амплитуда: 10-25 в минуту
- Децелерации: отсутствуют
- Акцелерации: 2 и более за 10 минут
Кардиотокограмма может быть сомнительной и патологической. В этих случаях она нередко проводится повторно, чтобы врач мог убедиться в наличии определенной патологии и принять адекватное решение о дальнейших действиях.
Преимущества проведения в МЕДСИ
- Опытные врачи. Специалисты МЕДСИ постоянно проходят обучение и повышают квалификацию. Это расширяет их возможности в сфере диагностики, профилактики и устранения различных патологий
- Новейшие методы диагностики. В МЕДСИ обследования проводятся с применением современного высокоточного оборудования экспертного класса. Это позволяет получить точные результаты в кратчайшие сроки
- Безопасность и безболезненность диагностики. КТГ не наносит вреда беременной женщине и ребенку. При этом она не занимает много времени и может выполняться так часто, как это необходимо
- Отсутствие очередей. Мы позаботились о том, чтобы любая пациентка могла пройти обследование в удобное для нее время и без какого-либо дискомфорта
- Возможности для быстрой записи к акушеру-гинекологу. При необходимости пациентка может сразу же после прохождения обследования посетить лечащего врача, чтобы получить от него необходимые рекомендации
Если вы планируете пройти кардиотокографию плода в МЕДСИ в Санкт-Петербурге, уточнить цену обследования или стоимость приема гинеколога, позвоните по номеру по номеру +7 (812) 336-33-33. Специалисты ответят на все вопросы и предложат удобное время для посещения врача.
Беременность и роды по ОМС
На каком сроке встать на учет?
Обратиться в женскую консультацию следует на сроке беременности 6-8 недель. Для оформления нужно предъявить паспорт и полис обязательного медицинского страхования.
I триместр. 1-13 неделя
Прием врача-акушера:
• Общий осмотр
• Оценка состояния влагалища и шейки матки
• Измерение веса, роста, артериального давления и размера таза
• Рекомендации по питанию и режиму
• Мазок на флору (позволяет выявить возможные инфекции)
• Выдача направлений на анализы:
1. Общий анализ мочи,
2. Общий анализ крови,
3. Коагулограмма
4. Биохимический анализ крови
5. Скрининг для определения рисков появления у плода хромосомных отклонений (синдром Дауна)
6. Анализ на группу крови и резус-фактор
7. Анализ на ВИЧ, гепатиты В и С, сифилис
8. Анализ крови на TORCH-инфекции
• Выдача направлений к другим специалистам:
1. Терапевт,
2. Эндокринолог,
3. Офтальмолог,
4. Отоларинголог,
5. ЭКГ.
В I-м триместре рекомендуется посещать гинеколога 1 раз в месяц.
II триместр. 14-27 неделя
• Прием врача-акушера:
• Измерение высоты положения дна матки и объема живота
• Плановое УЗИ
• Общий анализ крови
• Общий анализ мочи
• Оформление Обменной карты (22-23 недели).
Во II-м триместре рекомендуется посещение гинеколога каждые 2-3 недели.
III триместр. 28-40 неделя
• Прием врача-акушера:
• Измерение высоты положения дна матки и объема живота
• Плановое УЗИ
• Общий анализ крови
• Общий анализ мочи
• Кардиотокография (КТГ) – исследование работы сердечнососудистой системы эмбриона и его двигательной активности
• Оформление декретного отпуска (30-я неделя).
С 36-й недели вплоть до родов врач проводит плановый осмотр еженедельно.
I, II, III триместры: общее физикальное обследование органов дыхания, кровообращения, пищеварения, мочевыводящей системы, молочных желез (осмотр, прощупывание, простукивание, выслушивание).
Что такое обменная карта?
Обменная карта, которая составляется во втором триместре, содержит три части:
1. Сведения о беременной (личные данные, группа крови, резус-фактор, результаты осмотров, анализов, скринингов, УЗИ и т.п.). Заполняет ее врач женской консультации.
2. Сведения родильного дома о родильнице (информация о том, как прошли роды и период после них, о наличии каких-либо осложнений и т.п.). Заполняет врач перед выпиской женщины из роддома (талон отдать врачу женской консультации).
3. Сведения родительного дома о новорожденном (рост, вес, оценка по шкале Апгар и др.). Эту часть карты необходимо пережать педиатру при первом посещении.
Кто и когда выдает родовой сертификат?
Медицинская помощь в рамках базовой программы ОМС в России оказывается бесплатно. В нее входят и роды, и послеродовой период, и госпитализация в гинекологический стационар при необходимости (до 22 недель беременности) или в отделение патологии беременности роддома (после 22 недель).
Помимо полиса ОМС, ведение беременности финансируется государством дополнительно – в виде родовых сертификатов, которые выдаются женщине после 30 недель беременности (Приказ Минздравсоцразвития РФ от 28.11.2005 « 701 (ред. от 25.10.2006) «О родовом сертификате»). При многоплодной беременности сертификат выдается женщине после 28 недель.
Родовой сертификат используется для оплаты услуг, оказываемых женщине в женской консультации, родильном доме, перинатальном центре, а также услуг детской поликлиники по диспансерному наблюдению ребенка в первый год жизни. Получить его можно в женской консультации, где вы состоите на учете.
Преждевременные роды. Что о них нужно знать?
Согласно рекомендациям Всемирной организации здравоохранения, преждевременными считаются роды, произошедшие в сроке с 22-й до 38-ю недели беременности.
Если говорить о распространенности данной патологии, то ее частота колеблется от 4 до 8 % в странах с развитой системой здравоохранения и до 10–12 % в государствах, несколько отстающих по уровню медицины. Конкретно по городу Минску частота преждевременных родов составляет примерно 3–4 %.
Откуда проблема?
Безусловно, этиология запуска механизма преждевременных родов до конца не изучена. Природа этого явления очень разнообразна и многолика. Однако специалисты выделяют ряд факторов, которые в возникновении данной патологии играют ведущую роль.
Самой распространенной причиной преждевременных родов служит инфекционный фактор. То есть любая, даже самая банальная, например респираторная инфекция может стать причиной запуска механизма преждевременных родов. Как это происходит? В результате действия инфекции в организме происходит выброс большого количества биологически активных веществ, которые и запускают каскад различных реакций, приводящих к сократительной деятельности матки. Также инфекция может приводить к хориоамниониту (воспалению плодных оболочек), что провоцирует преждевременное вскрытие плодных оболочек и излитие околоплодных вод.
На фоне внутриутробной инфекции часто возникает многоводие, что также провоцирует преждевременное излитие вод.
К следующей по распространенности причине преждевременных родов относятся эндокринные нарушения. Наиболее часто встречающейся является патология щитовидной железы (особенно гипофункция), затем – поджелудочной. Также в последнее время отмечается рост частоты гестационного диабета (сахарного диабета, впервые возникающего во время беременности). Кроме того, нарушения функции плаценты могут быть связаны с нарушением ее строения, неправильным прикреплением, а еще чаще – с экстрагенитальными патологиями матери, приводящим к фето-плацентарной недостаточности.
Отдельную нишу в причинах преждевременных родов занимают так называемые маточные факторы. Сюда относятся миома (миоматозный узел препятствует нормальному росту матки), внутриматочные синехии, аномалии развития матки и др. Нередко причиной преждевременных родов служит истмико-цервикальная недостаточность. В норме мышечное кольцо шейки матки (внутренний и наружный зев) удерживает плод в полости матки в период вынашивания. Однако при развитии истмико-цервикальной недостаточности (ИЦН) мышечное кольцо не справляется с этой важной функцией, в результате чего происходит раскрытие шейки матки. Расширенная шейка матки, в свою очередь, не может удерживать растущее плодное яйцо, что создает угрозу выкидыша или преждевременных родов.
Среди других причин можно назвать центральное предлежание плаценты, тазовое или неправильное (поперечное или косое) положения плода, интоксикация организма женщины, иммунологические факторы, которые на данный момент изучены меньше всего. В редких случаях преждевременные роды могу быть вызваны генетическими аномалиями, тяжелыми экстрагенитальными патологиями матери.
Важную роль играет и социальный фактор: алкоголь, курение, нездоровый образ жизни очень часто являются причиной преждевременных родов.
Стоить отметить, что в большинстве случаев приходится сталкиваться с комбинацией вышеперечисленных причин.
Когда возникает необходимость
В ряде случаев по медицинским показаниям врачам приходится принимать решение о досрочном родоразрешении. Вызвано это может быть как показаниями со стороны матери, так и со стороны плода. Показаниями со стороны роженицы служат состояния, при которых дальнейшее продолжение беременности может нести угрозу ее жизни и здоровью. Такие ситуации могут возникать в связи с тяжелыми гестозами, артериальной гипертензией, длительно неподдающемуся терапии пиелонефриту, при отслойке сетчатки и др.
Что касается показаний со стороны плода, то это будут все ситуации, при которых он находится в состоянии острой или декомпенсации хронической гипоксии.
Очень часто к досрочному родоразрешению прибегают при многоплодной беременности: примерно в 40–45% случаев двоен и в 100% случаев троен. Однако здесь речь идет о плановом медицинском вмешательстве.
Симптомы и течение преждевременных родов
Клиническими симптомами преждевременных родов обычно служат боли внизу живота и в области поясницы, которые могут носить как постоянный, так и схваткообразный характер. Признаком начала родов также могут быть обильные слизистые выделения из влагалища, которые иногда могут быть слегка окрашены кровью.
При пальпации матки может быть повышена в тонусе или возбудима. При вагинальном исследовании шейка матки может укорачиваться, размягчаться. Цервикальный канал может быть как закрыт, так и открыт.
Когда роды уже в ходу, женщина ощущает схваткообразные боли внизу живота, интенсивность и продолжительность которые постоянно нарастает. Шейка матки постепенно укорачивается, размягчается и раскрывается.
Преждевременное излитие околоплодных вод бывает как при раскрытии шейки матки, так и без него. Зачастую оно предшествует развитию схваток.
Как правило, преждевременные роды длятся дольше обычных, что обусловлено неподготовленностью внутренних механизмов женского организма, которые регулируют родовые силы и определяют нормальное течение срочных родов.
При преждевременных родах часто наблюдаются слабость и дискоординация родовой деятельности. Быстрое течение преждевременных родов бывает реже, обычно при внутриутробном инфицировании плода.
В послеродовом периоде осложнения также возникают чаще, чем при срочных родах. К наиболее частым относятся гипотонические кровотечение (нарушения сократительной способности матки), задержка частей плаценты в матке, осложнения инфекционной природы (метроэндометрит, тромбофлебит).
Важно знать! При начале преждевременных родов очень важно как можно быстрее оказаться в стационаре, так как врачам необходимо провести профилактику респираторного дистресс синдрома новорожденного – внутриуробную профилактику респираторных нарушений.
Ведение преждевременных родов
Ведение преждевременных родов оказывается с более щадящим отношением к плоду и родовым путям матери.
Во время родов проводится регуляция всех нарушений родовой деятельности. Часто применяется обезболивание родов, включая медикаментозный сон. При признаках хронической инфекции проводится профилактика внутриутробного инфицирования. Такж ведется непрерывный контроль за показателями лабораторных исследований и динамическое кардиомониторное наблюдение за состоянием плода.
Чем опасны преждевременные роды?
Основная опасность преждевременных родов заключается в том, что малыши рождаются недоношенными. То есть дальше мы сталкиваемся с проблемой недоношенных детей, риск умереть или приобрести какое-либо заболевание у них выше, чем у доношенных.
Все органы и системы таких малышей: головной мозг, органы дыхания, печень и т.д. еще незрелы. Пищеварительный тракт еще не способен полноценно усваивать необходимые питательные вещества. Недоношенные малыши очень подвержены инфекциям, их кровеносные сосуды отличаются повышенной хрупкостью, у них абсолютно не работает терморегуляционная функция, полностью не сформирован иммунитет.
Естественно, чем раньше рожден ребенок, тем больше он неприспособлен к жизни во внешнем мире.
Наиболее тяжело приходится деткам, которые родились с чрезвычайно низкой массой тела: от 500 г до 1 кг. Это роды от 22-й до 28-й недели беременности. Большинство таких малышей могут страдать нарушениями опорно-двигательного аппарата, заболеваниями психо-неврологического профиля. Кроме того, недоношенные дети находятся в группе риска по развитию слепоты и глухоты.
Лучше перспективы у деток, рожденных с низкой массой тела: от 1 до 1,5 кг (роды в сроке с 28 недель беременности). При развитой системе здравоохранения, правильно уходе такие детки практически всегда выживают, проблемы со здоровьем возникают редко.
После родов
После преждевременных родов требуется выяснить их причину, для этого проводятся различные дополнительные обследования: микробиологические исследования, гистологическое исследование плаценты, генетическое исследование и др.
Пациентки, перенесшие преждевременные роды, ставятся на учет в городском или районом центре планирования семьи. Специалисты обследуют обоих супругов, консультируют их, при необходимости готовят к дальнейшей беременности.
Несколько слов о профилактике
Можно ли избежать преждевременных родов? Во всяком случае, будущая мама может сделать то, что от нее зависит. В идеале к беременности нужно готовиться заранее, в полном объеме занявшись прегравидальной подготовкой: пройти все необходимые обследования, если есть какие-либо заболевания, то вылечить их, или хотя бы провести необходимую коррекцию, чтобы беременность протекала с наименьшими осложнениями. Очень важно санировать все очаги инфекции, в том числе кариозные зубы. Укрепить иммунитет. Ну и конечно в целом здоровый образ жизни.
Врач-акушер-гинеколог Пекарева Е.П.
Как рано может родиться ребенок?
Врачи часто рассматривают жизнеспособность плода как точку, в которой ребенок может быть реанимирован при родах и может выжить без серьезных осложнений. Часто этот возраст жизнеспособности составляет около 24 недель беременности.
Многие беременные женщины, особенно те, кто ранее переживал потерю беременности, с нетерпением ждут этой вехи — и вздыхают с облегчением, когда ее достигают. Но определение жизнеспособности плода сложно, и многие факторы влияют на выживаемость и исходы недоношенных детей.
Возраст жизнеспособности
Продолжительность беременности играет важную роль в определении ее жизнеспособности. Точный возраст жизнеспособности по-прежнему представляет собой своего рода этическую дилемму, особенно в отношении того, когда и в какой степени следует проводить вмешательство, поскольку чем раньше рождается ребенок, тем выше риск смерти и заболеваемости.
Жизнеспособность также является подвижной целью, которая зависит от качества медицинского обслуживания, к которому ребенок имеет доступ, и в зависимости от того, в какой части мира он родился.
24 недели
Во многих больницах 24 недели — это момент, когда врачи предпринимают шаги, чтобы спасти жизнь преждевременно родившегося ребенка. Как правило, это означает крайнее медицинское вмешательство, потенциально включающее искусственную вентиляцию легких и другие инвазивные методы лечения, с последующим длительным пребыванием в отделении интенсивной терапии новорожденных (NICU). Ребенку также может потребоваться трубная помощь при приеме пищи и дыхании.
Некоторые больницы могут подумать о том, чтобы сделать это, если ребенок родился еще раньше, несмотря на больший риск осложнений, инвалидности и смерти.
от 22 до 23 недель
В руках опытных специалистов в современных отделениях интенсивной терапии новорожденных, рожденных чуть раньше 24 недель, есть шанс на выживание. Но, к сожалению, этот шанс невелик, и результаты для тех, кто выживает, не оптимальны.
Для выживших младенцев, родившихся в 23 недели или раньше, шансы серьезных осложнений и / или длительной инвалидности намного выше, чем для детей, которые остаются в утробе матери на несколько недель дольше.
Исследование 2015 года показало, что у детей, рожденных на сроке 22 недели, также может быть небольшой шанс на выживание, но вероятность наступления смерти или серьезных проблем со здоровьем еще выше.
Также обратите внимание, что по данным Американского колледжа акушеров и гинекологов, выживаемость детей, рожденных до 23 недель, составляет всего от 5% до 6%. Из тех, кто выжил, от 98% до 100% имеют серьезные осложнения и / или инвалидность.
Статистика выживания
Шансы на выживание увеличиваются по мере развития беременности, и даже дополнительная неделя в утробе матери может иметь большое значение. В целом недоношенные дети, родившиеся ближе к 37 неделе, будут жить лучше, чем дети, родившиеся до 28 недель.
Например, одно исследование показало, что общие показатели выживаемости и выживаемости без нарушений варьировались от 5,1% и 3,4% соответственно среди детей, родившихся на 22 неделе беременности. На 26 неделе беременности процентные показатели были значительно выше: выживаемость составила 81,4%, а выживаемость без нарушений — 75,6%.
Также важно отметить, что эти показатели в значительной степени зависят от множества факторов, в том числе от того, почему ребенок рождается рано и где о нем заботятся.
Что считается преждевременными родами?
По данным Центров по контролю и профилактике заболеваний (CDC), уровень преждевременных родов составляет около 10%, с более высокой частотой среди молодых (подростков), чернокожих (14,4% против 9,3% для белых женщин и 10% для латиноамериканских женщин). , и матерям старшего возраста (возраст 35 лет и старше).
На очень преждевременные роды приходится примерно 1,6% всех живорождений в Соединенных Штатах.
Чтобы лучше понять, как классифицируются ранние роды, врачи разбивают диапазоны гестационных недель следующим образом:
- Крайне недоношенные : Гестационный возраст до 28 недель
- Очень недоношенные : Гестационный возраст до 32 недель
- Умеренно недоношенные : Гестационный возраст от 32 недель до 33 недель и 6 дней
- Поздние недоношенные : Гестационный возраст от 34 недель до 36 недель и 6 дней
Обратите внимание, что подавляющее большинство преждевременных родов происходит в поздний преждевременный период.
Что такое постоянное рождение?
Ожидаемые роды — это роды, которые происходят на пределе жизнеспособности, обычно определяемом как срок беременности от 23 до 26 недель. Роды до 23 недель обычно считаются преждевременными, а это означает, что шансов на выживание практически нет.
Факторы, влияющие на жизнеспособность плода
На то, переживет ли ребенок преждевременные роды или нет, могут влиять несколько факторов, в том числе:
- Вес при рождении: У более крупных младенцев показатель выживаемости выше.Низкая масса тела при рождении независимо связана с уменьшением шансов на выживание и повышенным риском инвалидности и проблем со здоровьем.
- Осложнения: Если ранние роды произошли в результате индукции или кесарева сечения из-за заболевания, такого как отслойка плаценты или кислородная недостаточность перед родами, это состояние может повлиять на здоровье и выживаемость ребенка.
- Количество новорожденных: Вероятность преждевременных родов, рожденных от одного ребенка, выше, чем от многоплодия.
- Кислородная недостаточность: Осложнения при родах, ограничивающие дыхание плода, например, если пуповина наматывается на шею, могут повлиять на выживаемость.
- Пол: В целом у девочек выживаемость выше, чем у мальчиков.
- Лечение стероидами до рождения: Стероиды, принимаемые матерью до рождения, ускоряют развитие легких, повышая шансы на выживание. Стероиды могут помочь ребенку дышать вне матки.
Долгосрочные эффекты
Мозг ребенка интенсивно растет и развивается в последние недели беременности. Таким образом, дети, рожденные очень преждевременно и выжившие, имеют высокие шансы на то, что у них будут долгосрочные последствия.
Выраженность этих эффектов зависит от многих факторов, в том числе от необходимости и типа полученного лечения. Как правило, чем интенсивнее лечение, спасающее жизнь, тем выше факторы риска для этих очень маленьких и хрупких младенцев.
Однако трудно сказать точно, у каких младенцев будут проблемы и насколько серьезными они будут в дальнейшей жизни.
Некоторые общие долгосрочные последствия очень преждевременного рождения включают:
- Детский церебральный паралич: Это распространенное неврологическое двигательное расстройство возникает в результате аномального развития или травмы головного мозга.
- Хронические проблемы со здоровьем: К ним относятся повышенный риск эпилепсии, сердечных заболеваний, проблем с кормлением, инфекций, астмы и синдрома внезапной детской смерти (СВДС).
- Когнитивные нарушения: Раннее рождение может повлиять на интеллектуальное развитие ребенка.
- Задержки в развитии: Недоношенные дети обычно достигают вех позже и имеют более медленный рост.
- Проблемы со слухом или зрением: У недоношенных часто наблюдаются нарушения зрения и слуха.
- Нарушения обучаемости: Эти дети часто имеют нарушения обучаемости или другие нарушения развития, но степень их нарушения может сильно различаться.
- Психические расстройства: Преждевременные роды связаны с более высоким уровнем социальных / эмоциональных проблем, таких как тревога, проблемы с поведением и депрессия.
Некоторые факты, которые следует учитывать:
- От 20% до 50% недоношенных детей, рожденных до 28 недель, будут иметь стойкие осложнения.
- Около 80% детей, рожденных на сроке 26 недель, будут иметь долгосрочные проблемы развития или физические проблемы.
Что спросить у врача
Если вы планируете родить крайне недоношенного ребенка, начните разговор с врачами, которые будут ухаживать за вашим ребенком, о том, какой тип реанимации вы хотите для своего ребенка и в каком гестационном возрасте.
Это, несомненно, сложная ситуация. Однако рассмотрение этих проблем до того, как они возникнут, может дать вам возможность задать все уместные вопросы и обдумать эти трудные решения, прежде чем их нужно будет принимать.
Среди некоторых вопросов следует задать родителям, которым грозят преждевременные роды или которые родились неожиданно:
- В каком гестационном возрасте родился (или будет) мой ребенок?
- Был ли ребенок лишен кислорода до рождения? Каковы ожидаемые последствия этого? Какие тесты проводились для проверки серьезности?
- За какими проблемами следует следить после выписки? На первом курсе? Когда мой ребенок пойдет в школу?
- Какой вид последующего наблюдения потребуется моему ребенку? Есть ли программа раннего вмешательства?
- Какие виды вмешательств использовались или будут использоваться при уходе за моим ребенком? Каковы риски и преимущества каждого из этих методов лечения? Какие есть альтернативы?
Слово от Verywell
При рождении недоношенного ребенка необходимо учитывать множество факторов как для родителей, так и для медицинских работников.Это не просто обсуждение того, переживет ли ребенок роды, но каковы долгосрочные результаты для вашего ребенка.
Если ваш ребенок родился преждевременно или вы ожидаете, что он родится преждевременно, подробно поговорите с врачом, чтобы подготовиться к нему и получить необходимую поддержку. Группы поддержки родителей бесценны как для вас, так и для других.
Нежизнеспособные роды на 20–23 неделе беременности: наблюдения и признаки жизни после рождения
Рождение крайне недоношенного ребенка на грани жизнеспособности представляет собой трудные управленческие решения для медицинских работников и родителей.Необходимо принять решение о том, является ли ребенок «жизнеспособным» и следует ли начинать реанимацию. Родители не могут делать различия между «рождением живым» и своим пониманием жизнеспособности. Родители и специалисты нуждаются в точной информации о результатах у соответствующей группы населения для поддержки совместного принятия решений. Исследования EPICure, проведенные в Великобритании 1, 2 , предоставили информацию о ранней выживаемости и поздних результатах развития после родов на 20-25 неделе беременности в Соединенном Королевстве.Однако существует мало информации о том, какие признаки жизни проявляются при рождении у ранее жизнеспособного младенца. Это актуально, потому что мнение и руководящие принципы 3– 5 предполагают, что решение о реанимации должно зависеть от состояния ребенка при рождении; тем не менее, живорождение само по себе не может быть хорошим показателем жизнеспособности или более позднего исхода. Такая информация также может быть полезной для информирования родителей о том, что они могут ожидать увидеть у своего новорожденного ребенка сразу после родов, и для информирования медицинских работников о принятии трудных решений об инвазивных методах лечения.
Наша цель в этом исследовании состояла в том, чтобы описать исход самопроизвольных родов и признаки жизни после рождения младенцев (которые позже умерли), родившихся на сроке от 20 до 23 недель беременности, с использованием данных, собранных в ходе конфиденциального исследования Великобритании по мертворожденным и смертельным случаям в Младенчество 6 (CESDI) в географически определенной группе населения.
МЕТОДЫ
CESDI регулярно собирает информацию обо всех родах, включая прерывание беременности, срок беременности 20 недель и более (или вес при рождении> 300 г, если срок беременности неизвестен), а также информацию о каждом рождении живого ребенка, умершем в возрасте до 1 года.Поэтому CESDI не собирает данные о младенцах, выживших старше 1 года. Беременность для уведомления CESDI определяется иерархией, основанной на дате последней менструации, оценке послеродовой беременности или ультразвуковом исследовании, проведенном до 20 недель. 7 «Форма быстрого сообщения» с основными данными заполняется в том медицинском районе, в котором произошли роды или смерть. В одном разделе формы есть поля данных для знаков / наблюдений в первый час после родов, которые включают наличие или отсутствие слышимого крика, спонтанного дыхания и спонтанного сердцебиения.Активное движение тела как категория было введено в 1997 году. Количественные измерения, такие как частота сердечных сокращений или дыхания, не включены, равно как и детали реанимации или интенсивной терапии.
Трентское региональное бюро CESDI предоставило данные о родах от матерей, проживающих в Трентском регионе здравоохранения, на 20, 21, 22 и 23 полных неделях беременности, которые привели к неживым родам (так называемая поздняя потеря плода по CESDI, включая прерывание беременности). беременность) и всех живорождений с последующей смертью в возрасте до 1 года в течение шести лет 1995–2000 гг.Также извлекались вес при рождении, дата и возраст на момент смерти.
CESDI, по определению, собирает только информацию о смертях. Чтобы включить всех выживших, мы использовали исследование Trent Neonatal Survey 8 (TNS), которое охватывает те же роды, что и CESDI, но также фиксирует выживаемость до выписки домой, а также оценку по шкале Апгар и некоторые детали интенсивной терапии новорожденных.
В Соединенном Королевстве необходимо регистрировать все живорожденные вместе с внутриутробной смертью (после 24 недель).Последние регистрируются как мертворожденные (Англия и Уэльс, раздел 41 Закона о регистрации рождений и смертей 1953 года, с поправками, внесенными Законом о мертворождениях (определение) 1992 года).
CESDI может осуществлять перекрестную проверку данных с зарегистрированными живорождениями и смертельными случаями, проводимыми Управлением национальной статистики Англии и Уэльса (ONS). Не существует системы валидации внутриутробных смертей до 24 недель, поскольку нет законодательного требования регистрировать эти события. В этом исследовании валидация проводилась для живорождений, имевших место в 1997–2000 гг. (1995 и 1996 годы не были доступны), чтобы определить, какая доля зарегистрированных CESDI живорождений была зарегистрирована в ONS как живорожденные.
Всемирная организация здравоохранения ICD10 9 определение «живорождения», которое принято в Соединенном Королевстве для целей регистрации и уточнено CESDI, выглядит следующим образом: «полное изгнание или извлечение у матери продукта зачатия. , независимо от продолжительности беременности, которая после разлуки дышит или демонстрирует признаки жизни, такие как биение сердца, пульсация пуповины или определенные движения произвольных мышц, независимо от того, была ли пуповина перерезана или прикрепляется плацента; каждый продукт такого рождения считается живорожденным ».CESDI также указывает, что обнаруживаемая пульсация в результате массажа сердца не является достоверным признаком и что респираторное дыхание должно быть спонтанным и активным, а не в результате попыток реанимации, чтобы считаться действительным признаком жизни. 7
РЕЗУЛЬТАТЫ
Общее количество родов на 20 неделе беременности и позже у матерей, проживающих в Трентском регионе здравоохранения в период с 1995 по 2000 год, составило 347 835. Формы быстрой отчетности CESDI для того же региона и лет, но для родов на 20–23 полных неделях беременности показали 1293 родов. , а TNS добавила 13 выживших (все в течение 23 недель), получив в общей сложности 1306 человек.Треть (437) были прерыванием беременности (Закон об абортах 1992 г.) и исключены из дальнейшего анализа (таблица 1). Остальные 869 родов представляют 2,5 / 1000 родов на сроке беременности 20–23 недель. Таблица 1 суммирует данные по срокам гестации и показывает, что 65% плодов (565) умерли до родов; 30% (264) умерли до начала родов со значительной тенденцией к большему количеству смертей на более низких сроках беременности; 27% плодов (234) погибли во время родов. Таким образом, 304 (35% родов) показали признаки жизни при рождении, а доля живорожденных увеличилась с возрастом гестации с 12% на 20 неделе до 56% на 23 неделе беременности (таблица 1).
Таблица 1
Все роды на 20–23 неделе беременности матерям, проживающим в регионе Трент 1995–2000
Сравнения данных CESDI о живорождении с зарегистрированными в ONS живорожденными были проведены за 1997–2000 годы. Только 92% (194/210) сообщенных CESDI живорождений были зарегистрированы в ONS, что свидетельствует о некотором занижении установленных законом рождений на этих сроках беременности. Это было стабильно во всем диапазоне гестации 20–23 недель.
В таблице 2 приведены сводные описательные центили для массы тела при рождении на каждой беременности для всех живорождений, родившихся на 20–23 полных неделях беременности. Средний вес новорожденных живорожденных по группе в целом был на 102 г выше, чем у детей с поздней потерей плода (непарный тест t , p <0,0001), что отражает задержку роста плода из-за смерти в разный период до родов в последней. группа.
Таблица 2
Центили массы тела при рождении живорожденных на 20, 21, 22 или 23 неделе беременности
На рис. 1 показаны признаки жизни, наблюдаемые в первый час после родов, где категории «слышимый крик» и «самопроизвольное дыхание» были объединены и приняты как показательные для респираторного усилия.В самой большой группе (114, 39%) было спонтанное сердцебиение, но не было других признаков жизни; 13% (39) плакали, дышали и активно двигались с ритмом сердца; У 12% младенцев (36) было зарегистрировано плач / дыхание или активные движения тела, но без спонтанного сердцебиения. Мы хотели выяснить, были ли младенцы на более низких сроках беременности менее «энергичными» при рождении, проанализировав признаки жизни в зависимости от того, сколько категорий присутствовало на каждом сроке беременности. Не было значимой тенденции (χ 2 для тенденции) для младенцев на более низких сроках гестации, чтобы показывать меньше признаков жизни, чем у более зрелых младенцев в пределах исследуемого диапазона гестации 20–23 недель.
Рисунок 1
Сочетания признаков жизни в первый час после родов на 20–23 неделе беременности (только данные CESDI).
Для живорождений временной интервал между родами и первой диагностированной смертью значительно различается; например, на 20 неделе беременности среднее время выживания составляло 80 минут (95% доверительный интервал от 38 до 122 минут), тогда как на 23 неделе беременности среднее время выживания составляло шесть часов (95% доверительный интервал от 1 часа 55 минут до 10 часов 19). мин).На рисунке 2 показаны кривые вероятности выживания для каждой беременности в течение первых 12 часов. В диапазоне 20–22 недель многие младенцы умерли в течение нескольких минут после родов, 50% (71/142) в течение первого часа и 94% (133/142) в течение четырех часов, и не было значительной тенденции к увеличению продолжительности родов. наличие жизненно важных функций при беременности (χ 2 тест на тенденцию). На 23 неделе беременности вероятно, что время до смерти было продлено, во многих случаях реанимация в родильном зале. Ни CESDI, ни TNS не собирают подробностей о реанимации.
Рисунок 2
Кривые вероятности выживания младенцев, умерших после рождения живого ребенка на 20–23 неделе беременности. Ось времени усечена в возрасте 12 часов для ясности.
Используя TNS, мы подтвердили, что ни один ребенок младше 23 недель не выжил до выписки, а на 23 неделе беременности 13 из 162 (8%) дожили до выписки без дальнейших смертей в течение первого года жизни.
Некоторые авторы 3, 10 рекомендовали, что при массе тела при рождении менее 500 г активная реанимация может не подходить.Поэтому мы исследовали этот порог веса в наших данных CESDI (500 г ниже 50-го центиля в течение 22 недель (таблица 2)). На 23 неделе 69% (111/162) имели вес при рождении> 500 г, на 22 неделе 35% (29/84) имели вес> 500 г, на 21 неделе 8% (3/37) имели вес> 500 г и в 20 лет. недель не было живорождений> 500 г (0/21). Среди живорожденных на сроке беременности 20–22 недель менее 500 г (104/142) только 3% (3/104) были живы в возрасте 4 часов. На 23 неделе 23% (38/162) живорожденных имели вес менее 500 г, и из этих 18% (7/38) были живы к 4 часам.Ни у одного из 13 долгоживущих на 23 неделе беременности вес при рождении не был ниже 500 г, и в этой группе масса тела при рождении (в среднем 615 г, диапазон 500–730) существенно не отличалась от неживых новорожденных (в среднем 567 г, диапазон 360–800).
Мы хотели определить, предсказывает ли присутствие активного дыхания или плача после рождения время до смерти. Мы сравнили продолжительность выживания младенцев на сроке беременности 20–22 недель у детей, у которых было зарегистрировано только сердцебиение (57), с детьми, у которых была активность дыхания или плача (85).Выживаемость была короче у тех, у кого только сердцебиение (в среднем 40 минут), чем у тех, кто дышал или плакал (в среднем 70 минут) (p = 0,04, тест Манна-Уитни). Однако это имеет небольшую клиническую прогностическую ценность из-за большого диапазона продолжительности жизни в обеих группах. Вес при рождении существенно не отличался между этими двумя группами. Аналогичным образом, среди 13 длительно выживших младенцев на сроке 23 недели беременности (данные TNS) признаки жизни при рождении, оцененные по шкале Апгар, были слишком широко распространены, чтобы их можно было использовать для прогнозирования выживаемости отдельных лиц (оценка по шкале Апгар за одну минуту, медиана 5 (диапазон 1–1). 9)).
ОБСУЖДЕНИЕ
Это исследование предоставляет информацию о вероятности выживания во время родов и наблюдения за наличием и продолжительностью признаков жизни при родах в период до 20–23 недель беременности в большой географически определенной популяции. Эта информация может помочь родителям и специалистам принять трудные общие управленческие решения до родов.
Доля родов, в результате которых родились живые младенцы на этих крайних сроках беременности, показала некоторые различия между исследованиями аналогичного характера.Например, в исследовании EPICure, проведенном в Великобритании, 1 11% родов на сроке 20–22 недель показали признаки жизни, тогда как тот же анализ наших данных показал, что 25% (142/579) родились живыми (таблица 1). В двух североамериканских сериях было зарегистрировано 40% 9 и 76% 10 живорождений на 22 неделе беременности, а в третьем исследовании 10 сообщалось о весе при рождении менее 500 г, 32% были живорожденными. Чтобы учесть эту вариацию, необходимо учесть различный дизайн исследования.Во-первых, не все опубликованные исследования учитывают или указывают, включено ли прерывание беременности в число родов, составляющее знаменатель; в нашем исследовании они были подсчитаны и исключены и составили около одной трети родов на 20–23 неделе беременности. Очевидно, их следует исключить из каких-либо соображений относительно жизнеспособности или признаков жизни после родов. Во-вторых, наблюдения за признаками жизни после родов могут отличаться в зависимости от условий родов, в которых принимают участие различные медицинские работники, если метод регистрации не стандартизирован.На сегодняшний день никакие исследования не включали измерения жизненно важных показателей, таких как частота сердечных сокращений или частота дыхания, через определенные интервалы после родов, поэтому, вероятно, будут некоторые возможности для их регистрации.
Определение живорождения и прагматическое принятие «любых признаков жизни», разработанное ВОЗ 9 и CESDI 7 , широко практикуется среди медицинских работников, но, тем не менее, открыто для субъективной интерпретации. Запись «наблюдения / признаков жизни в первый час» в Форме быстрого сообщения CESDI в большинстве случаев не выполняется медицинским работником, принимающим роды.Обычно его получают ретроспективно из акушерских или медицинских записей. В этом отношении данные могут быть смещены в пользу занижения признаков жизни и, следовательно, живорождений. Медицинские работники, сочтя роды нежизнеспособными (и, возможно, посоветовали родителям как таковые), могут занижать признаки жизни — например, медленное сердцебиение всего на несколько минут — полагая, что это может свести к минимуму родительские переживания и необходимость регистрации рождения. Сравнение с данными ONS показало, что часть младенцев с какими-либо признаками жизни (сообщенные в CESDI) не зарегистрированы в соответствии с законом как живорожденные (8%).Широкие различия в доле рождений, зарегистрированных как живые или мертворожденные, были отмечены ранее, 12, 13 , возможно, из-за суждений о жизнеспособности и целесообразности начала реанимации или интенсивной терапии. Это изменение невозможно контролировать в таком исследовании, как наше.
Кроме того, поскольку наше исследование носит наблюдательный характер, оно не может определить влияние какого-либо вмешательства, такого как реанимация или начало интенсивной терапии, на продолжительность выживания.
CESDI включает только случаи смерти в возрасте до 1 года и, следовательно, не включает выживших в возрасте старше 1 года. Однако, используя данные TNS, мы подтвердили, что не было выживших до 23 недель беременности, а на 23 неделе беременности 13 (8%) выжили, чтобы вернуться домой и дожить как минимум до 1 года.
Мы считаем разумным предположить, что наши наблюдения за младенцами на сроке гестации 20–22 недель являются репрезентативными для младенцев, умирающих, лишь изредка получавших активное лечение, в то время как при сроке беременности 23 недели многие из них перед смертью прошли реанимацию и интенсивную терапию.
CESDI и TNS по-разному описывают признаки жизни при рождении (TNS использует шкалу Апгар), поэтому было невозможно напрямую сравнить признаки жизни при рождении между длительно выжившими на 23 неделе (n = 13) и неживыми ( n = 149), но было ясно, что широкий диапазон оценок по шкале Апгар через одну и пять минут у этого небольшого числа младенцев не позволял прогнозировать вероятность выживания, основанную на оценке по шкале Апгар, у любого отдельного младенца.
Выживание в Тренте было сопоставимо с результатами других исследований.Исследование EPICure 1 , проведенное в Великобритании, показало, что среди живорожденных, срок гестации которых при рождении составляет 23 недели, 11% дожили до выписки (на 22 неделе беременности 1% (двое детей) дожили до выписки). Другое исследование 10 было посвящено младенцам с массой тела при рождении менее 500 г и, как показали наши данные, высокой смертностью (78%) в первый день жизни. В этом исследовании 4,7% живорожденных с массой тела менее 500 г дожили до выписки домой, но с дальнейшими поздними смертями и немногими оставшимися в живых. В Тренте не было выживших с массой тела при рождении менее 500 г.
Исследование EPICure 1 не сообщало подробностей реанимации, поэтому, как и в других опубликованных сериях, трудно оценить влияние реанимации в родильном зале или интенсивной терапии на продолжительность выживания. Однако терапия сурфактантом проводилась 12% детей на 22 неделе и 42% на 23 неделе беременности. В североамериканской серии 4 реанимация была начата у 43% родов на 22 неделе и 91% на 23 неделе.
Мы обнаружили, что при поздних родах с потерей плода средний вес при рождении был значительно ниже, чем при рождении живыми (на 109 г).Это можно объяснить долей поздних смертей от потери плода, которые произошли за несколько недель до родов на 20–23 неделе беременности.
Наши данные о наличии и продолжительности сердечного ритма, дыхания или плача, а также активных движений тела следует рассматривать только как приблизительные. Тем не менее, они представляют собой основу информации, которую профессионалы могут обсудить с родителями перед родами. Родители, если они должным образом не подготовлены и не проинформированы заранее, часто обеспокоены продолжительностью процесса умирания после невмешательства или прекращения лечения в отделении интенсивной терапии новорожденных. 14 Знание о размере, внешнем виде и наличии или отсутствии определенных признаков жизни ребенка может лучше информировать родителей (и специалистов) и подготовить их к рождению еще не жизнеспособного ребенка.
Мы бы порекомендовали, чтобы в форму быстрой отчетности CESDI были включены дополнительные поля данных для деталей реанимации и ранней неонатальной интенсивной терапии, чтобы облегчить дальнейшие исследования по ведению родов на пределе жизнеспособности.
Благодарности
Мы благодарны Аманде Уилсон за напечатание рукописи и доктору Санджаю Сури, педиатру-консультанту, за полезные комментарии к проекту рукописи, Элизабет Дрейпер, старшему научному сотруднику, Департамент эпидемиологии и общественного здравоохранения Университета Лестера, которая предоставила Данные Трентского неонатального исследования, а также районным координаторам и сборщикам данных Трент CESDI.
ССЫЛКИ
- ↵
Costeloe K , Hennessy E, Gibson AT, и др. . Исследование EPICure: результаты выписки из больницы младенцев, рожденных на пороге жизнеспособности. Педиатрия 2000; 106: 659–71.
- ↵
Вуд S , Марлоу Н., Костелое К., и др. . Неврологические нарушения и нарушения развития после чрезвычайно преждевременных родов. N Engl J Med2000; 343: 378–84.
- ↵
Ренни Дж. М. . Перинатальное ведение с низким пределом жизнеспособности. Arch Dis Child Fetal Neonatal Ed 1996; 74: F214–18.
- ↵
Эль-Метвалли Д. , Вор Б., Такер Р. Выживаемость и неонатальная смертность на пределе жизнеспособности в середине 1990-х годов: 22–25 недель. J Pediatr2000; 137: 616–22.
- ↵
Gee H , Dunn P, от имени Исполнительного комитета Британской ассоциации перинатальной медицины. Плоды и новорожденные на пороге жизнеспособности. Основа для практики . Лондон: BAPM, 2000.
.
- ↵
ЦЕСДИ . Восьмой годовой отчет. Лондон: Консорциум исследований здоровья матери и ребенка, 2001 г.
- ↵
Секретариат CESDI . Определения CESDI . Лондон: Консорциум исследований здоровья матери и ребенка, 1996 г.
- ↵
Отчеты неонатального исследования Трента . Одно из исследований детской смертности и заболеваемости Трент (TIMMS) . Лестер: Департамент эпидемиологии и общественного здравоохранения, Университет Лестера, 2001.
- ↵
ВОЗ . Международная статистическая классификация болезней и проблем, связанных со здоровьем. Десятая ревизия . Женева: ВОЗ, 1992 г .; 1 ; 1235, п. 3.1.
- ↵
Sauve RS , Робертсон С., Etches P, и др. .До жизнеспособности: исследование исходов младенцев с массой тела не более 500 граммов при рождении. Педиатрия 1998; 101: 438–45.
Аллен MC , Донохью П.К., Дусман А.Е. Предел жизнеспособности: неонатальный исход новорожденных, рожденных на сроке гестации от 22 до 25 недель. N Engl J Med1993; 329: 1597–601.
- ↵
Fenton AC , Field DJ, Mason E, и др. . Отношение к жизнеспособности недоношенных детей и их влияние на показатели перинатальной смертности.BMJ1990; 300: 434–6.
- ↵
Reuss LM , Gordon HR. Акушерские оценки жизнеспособности и перинатальной выживаемости младенцев с крайне низкой массой тела при рождении. Am J Public Health, 1995; 85: 362–6.
- ↵
McHaffie HE , Lyon AJ, Fowlie PW. Затяжная смерть после отмены лечения в отделении интенсивной терапии новорожденных. Arch Dis Child Fetal Neonatal Ed2001; 85: F8–12.
Как они изменили медицинскую культуру
Недоношенные дети и клеймо инвалидности
Растущая осведомленность о международных данных подтолкнула канадское медицинское сообщество к поиску способов вовлечения родителей в принятие решений о реанимации.Это, в свою очередь, привело к сомнению, существует ли здесь двойной стандарт: предвзятое отношение к реанимации недоношенных детей и одновременное расходование огромных ресурсов на спасение детей старшего возраста, которые сталкиваются с аналогичным — или даже хуже — показателем выживаемости.
Хизер Рэдфорд — мать счастливого четырехлетнего мальчика, который родился в результате кесарева сечения в 22 недели и шесть дней. Она описывает, как врачи подчеркивали все плохое, что могло бы случиться, если бы она решила реанимировать. «Все это было смесью пугающих слов и цифр, но я не смогла бы жить с собой, если бы мы не попробовали», — говорит она.«У него действительно есть диагноз церебрального паралича легкой степени, и он официально слеп, но ходит, бегает, прыгает и играет. Нам никто никогда не говорил: «То, что он слепой, не значит, что у него не будет радости».
Врачи-неонатологи считают, что исследование Анни Жанвье, неонатолога и специалиста по клинической этике из больницы Сент-Жюстин в Монреале, опровергло предубеждение против попыток спасти крайне недоношенных детей. Работа Жанвье показала, что медицинские работники используют совершенно разные подходы к реанимации недоношенного ребенка в течение 24 недель, чем у двухмесячного ребенка, например, с бактериальным менингитом, несмотря на то, что оба могут иметь одинаковые шансы на выживание и последующую инвалидность.Для двухмесячного ребенка процесс по умолчанию — это без промедления реанимировать. В случае очень недоношенного ребенка существует больше колебаний и более продуманный процесс информированного согласия с родителями.
«Это действительно вопрос философии», — отмечает Жанвье в электронном письме. «У нас другой подход к детям постарше».
«Люди думают, что мы истощаем ресурсы в этом бесполезном проекте, но мы не против вкладывать ресурсы в ребенка с раком мозга, у которого гораздо меньше шансов на выживание», — говорит Юджин Нг, медицинский директор отделения интенсивной терапии в Саннибруке.«Возможно, в том, как мы думаем об этих младенцах, есть дискриминационный компонент».
В своей работе Жанвье предполагает, что эта предвзятость отражает стигму, окружающую инвалидность, и нежелание медицинского сообщества создавать заболеваемость и инвалидность, вмешиваясь в младенцев в очень раннем возрасте.
Но некоторые медицинские работники опасаются, что все чаще цитируемые статистические данные о выживаемости и стремление к реанимации детей младшего и младшего возраста могут дать ложную надежду родителям недоношенных детей.Даже младенцы, которые проходят лечение в самом современном отделении интенсивной терапии новорожденных, все еще сталкиваются с серьезными проблемами со здоровьем, включая тяжелую инфекцию и мозговые кровотечения. Младенцы в возрасте 22–23 недель в более длительном сроке беременности сталкиваются с 50–75-процентной вероятностью нарушения развития нервной системы, начиная от двигательных и когнитивных нарушений до нарушения зрения и глухоты.
Новый взгляд на работу с семьями рожениц
Ранее, если проблема реанимации, препятствия в отделении интенсивной терапии и вероятность последующей инвалидности считались слишком высокими, врачи обычно не предлагали реанимацию родителям, столкнувшимся с преждевременными родами.Скорее, младенцам был предложен комфортный уход, а родителям была предложена возможность подержать их, пока они не умрут (если они родились с биением сердца).
Помимо медицинских достижений, в последние несколько лет в медицине все больше внимания уделяется взаимодействию с родителями их индивидуального порогового значения для краткосрочных и долгосрочных рисков реанимации умеренного ребенка, а также предоставлению родителям возможности решать для себя, что представляет собой качество жизни.
«Родители не ждут, что мы спасем всех, и я не думаю, что они ожидают, что мы дадим им детей, у которых нет проблем», — говорит неонатолог Пейдж Черч.Она является директором Клиники последующего наблюдения за новорожденными в Саннибруке. Она говорит, что родители «не хотят, чтобы эти решения принимались за них. Они образованы. Они разговаривают друг с другом ».
По мере того, как медицинское сообщество формирует более разностороннее понимание результатов для детей, родившихся в возрасте 22–23 недель, врачи отходят от алгоритмического подхода, основанного на статистике, и переходят к более искусным и индивидуализированным стилям консультирования.
«Я помню, как мне вручили листок бумаги с таблицей и числами — это то, на чем я основывал все свои консультации», — говорит Юджин Нг.Годы разговоров с родителями изменили его подход к ним; сегодня он подчеркивает их индивидуальные ценности и тратит меньше времени на цитирование статистических данных и больше времени на понимание точек зрения и потребностей родителей. «То, что вы говорите людям, оказывает невероятное влияние на всю их жизнь», — говорит он. Врачи не могут «просто вываливать статистику» на родителей и ждать их решения.
Основная проблема заключается в том, что преждевременные роды часто необъяснимы и непредсказуемы. «Иногда у пациентов возникают спонтанные роды, шок и боль, и у них очень мало времени, чтобы подумать и сделать выбор», — говорит Венди Уиттл, акушер и специалист по медицине плода в больнице Mount Sinai.«Несмотря ни на что, врач должен быть как можно более беспристрастным в той области, где мы как профессия не определились и разделены».
«Родители должны знать, что влечет за собой комфортный уход», — добавляет она. «И им нужно знать, что комфортная забота не означает бездействие».
Черч описывает, как она обращается к семьям, столкнувшимся с преждевременными родами и направленным к ней для консультации: «Расскажите мне о своей семье; расскажи мне о своем религиозном происхождении; расскажите мне о своих ценностях, расскажите мне, что для вас важно », — просит она их.По ее словам, по сути, медицинские работники должны спрашивать: «Что вы хотите для своего ребенка?» «И большинство людей говорят: радость, любовь, независимость, возможность получить образование. А затем мы должны дать им образование для достижения этих целей ».
Ее консультации часто проходят в течение многих часов, во время которых она предлагает семье детальный взгляд на то, какой может быть жизнь ребенка, растущего с проблемами, которые сильно связаны с крайней недоношенностью. Эти обсуждения включают в себя доступные ресурсы поддержки и описывают детали вплоть до типа ленты, используемой на полу, чтобы помочь ребенку с нарушением зрения перемещаться по коридорам в школе.
Она подчеркивает важность установления доверия с каждой семьей и размышляет о работе, которую еще предстоит проделать для улучшения навыков консультирования медицинских стажеров и, в более общем плане, для устранения медицинских и социальных предубеждений в отношении очень недоношенных детей и их семей.
«Мы думаем о хорошем результате с точки зрения выживания без инвалидности. А все остальное — плохой исход », — говорит Черч. В то время как, когда семья чувствует себя плохо подготовленной к путешествию, помимо выбора реанимировать или нет, «это, — говорит она, — является неудачей.”
По мнению Черча, действительно хороший результат — это когда семья проинформирована и подготовлена к предстоящему пути. Даже когда они выбирают то, чего она сама не может.
Эмили Дельперо — старший врач-ординатор в области акушерства и гинекологии, в настоящее время учится и работает в центре Торонто. Она также является писателем-фрилансером и хочет получить сертификат о влиянии на здоровье, который предлагается совместно Школой глобальных отношений и государственной политики имени Мунка и Школой общественного здравоохранения Далла Лана.
Чего ожидать, если у вас очень недоношенный ребенок
Обзор темы
Младенцы, родившиеся до 28 недель беременности, называются «крайне недоношенными». Если ваш ребенок родился так рано, вы, вероятно, столкнетесь с трудными решениями.
У вашего недоношенного ребенка гораздо больше шансов на выздоровление, чем когда-либо прежде. У ребенка больше всего шансов выжить в отделении интенсивной терапии новорожденных (NICU), в котором работают сотрудники с большим опытом.
Когда ребенок рождается слишком рано, его или ее основные органы не полностью сформированы.Это может вызвать проблемы со здоровьем. Ваш младенец может плохо реагировать на попытки сохранить ему жизнь. Часто неясно, поможет ли лечение младенцу жить — с инвалидностью или без нее — или только заставит процесс умирать дольше. Специалист, называемый неонатологом, может дать вам представление о том, что может случиться. Но никто не может предсказать, что именно произойдет . В конце концов, решать, как долго продолжать лечение, решать вам.
Рождение недоношенного ребенка может вызывать стресс и страх.Чтобы пройти через это, вы и ваш партнер должны хорошо заботиться о себе и друг о друге. Может быть полезно поговорить с духовным наставником, консультантом или социальным работником. Возможно, вам удастся найти группу поддержки из других родителей, которые переживают то же самое.
Что можно ожидать после крайне преждевременных родов?
Если ребенок не может дышать, первое решение, с которым могут столкнуться родители и врачи, — это реанимировать ребенка. Это означает оживление ребенка, заставив сердце и легкие работать.Когда реанимация не работает или не проводится, младенцы получают помощь, которая делает их комфортными, вместо того, чтобы поддерживать их жизнь.
Решения о лечении обычно основываются на том, был ли поврежден мозг младенца. Это может произойти из-за кровотечения в головном мозге или недостатка кислорода. Другие факторы, влияющие на решения о лечении, включают в себя то, насколько физически здоровым выглядит ребенок и сколько недель ему кажется.
В первый месяц после родов возникают самые серьезные проблемы.Для родителей это важный период принятия решений. В вашем регионе могут быть законы, которые влияют на ваши решения. Поговорите об этом со своим врачом.
Сколько из этих младенцев выживают после рождения?
Чем более недоношенный ребенок, тем ниже шансы на выживание. Очень немногие дети выживают, когда они рождаются на сроке от 22 до 23 недель беременности. В таблице ниже приведены оценки, основанные на двух источниках.
Неделя беременности | Выживаемость |
|---|---|
24 | 5 из 10 выжили (5 из 10 погибли) |
25 | Около 8 из из 10 выживших (примерно 2 из 10 умерли) |
Важно помнить, что результаты исследований являются лишь общими цифрами.У всех разные случаи, и эти цифры могут не показывать, что будет с вашим ребенком.
У скольких из этих младенцев впоследствии появятся проблемы?
В первый год жизни дети с очень низкой массой тела при рождении чаще попадают в больницу, чем дети, родившиеся с более здоровым весом. сноска 2
Многие проблемы не могут быть обнаружены до тех пор, пока не будут взяты под контроль более срочные проблемы младенца. Например:
Ниже приведены примеры исследований детей, которые выжили, родившись очень рано.Исследователи изучали, насколько вероятно, что у этих детей позже возникнут проблемы, в зависимости от того, как рано они родились и / или что они весили при рождении.
Недели беременности или вес при рождении | Количество младенцев, у которых возникли проблемы позже |
Вес менее 1000 г (2 фунта) | До 4 из 10 имели одну или несколько умеренных или серьезных проблем к тому времени, когда им исполнилось 8 лет. сноска 3 Эти проблемы включали умственную отсталость, церебральный паралич, слепоту и глухоту. |
От 23 до 25 недель | В возрасте 2½ лет примерно 3 из 10 имели одну или несколько из перечисленных выше серьезных проблем. сноска 4 Это означает, что примерно у 7 из 10 , а не , столкнулись с этими проблемами. В возрасте 6 лет примерно 5 из 10 детей, рожденных в этом раннем возрасте, чаще, чем другие дети, имели проблемы с вниманием, проблемы с поведением и проблемы с адаптацией к школе. сноска 5 |
От 25 до 26 недель | Почти 4 из 10 имели проблемы в возрасте 19 лет, включая проблемы со слухом, зрением, умственной отсталостью и работой. сноска 6 Это означает, что более 6 из 10 не имели этих проблем. |
Инструмент, который может помочь оценить исход для детей, рожденных в возрасте от 22 до 25 недель, можно найти на сайте www.nichd.nih.gov/about/org/cdbpm/pp/prog_epbo/epbo_case.куб.
Список литературы
Цитаты
- Тайсон Дж. Э. и др. (2008). Интенсивная терапия при крайней недоношенности — выход за рамки гестационного возраста. Медицинский журнал Новой Англии , 358 (16): 1672–1681.
- Карло WA (2011). Недоношенность и задержка внутриутробного развития. В RM Kliegman et al., Eds., Учебник педиатрии Нельсона , 19-е изд., Стр. 555–564. Филадельфия: Сондерс.
- Хак М. и др. (2005). Хронические состояния, функциональные ограничения и особые медицинские потребности детей школьного возраста, родившихся с крайне низкой массой тела при рождении в 1990-х годах. JAMA , 294 (3): 318–325.
- Костелое К. от имени исследовательской группы EPICure (2006 г.). EPICure: факты и цифры: Почему следует лечить преждевременные роды. Британский журнал акушерства и гинекологии , 113 (Приложение 3): 10–12.
- Самара М. и др.(2008). Распространенные проблемы поведения в возрасте 6 лет в выборке всей популяции детей, родившихся на 25 неделе беременности. Педиатрия , 122 (3): 562–573.
- Hille ETM и др. (2007). Функциональные результаты и участие в молодом возрасте для очень недоношенных детей и детей с очень низкой массой тела при рождении: голландский проект по недоношенным и маловесным детям гестационного возраста в возрасте 19 лет. Педиатрия . Опубликовано в Интернете 31 августа 2007 г. (doi: 10.1542 / peds.2006-2407).
Кредиты
Текущий по состоянию на:
22 августа 2019 г.,
Автор: Healthwise Staff
Медицинский обзор:
Сара Маршалл, доктор медицины, семейная медицина,
, Энн С. Пуанье, врач, внутренняя медицина,
Кэтлин Ромито, доктор медицины, семейная медицина,
Джон Поуп, доктор медицины, педиатрия,
Кимберли Доу, доктор медицины, FRCPC — неонатология,
, Дженнифер Мерчант, доктор медицины — Неонатально-перинатальная медицина
По состоянию на 22 августа 2019 г.
Автор: Healthwise Staff
Медицинский обзор: Сара Маршалл, доктор медицины, семейная медицина и Энн К.Пуанье, врач-терапевт, Кэтлин Ромито, семейная медицина, Джон Поуп, доктор медицины, педиатрия, Кимберли Доу, доктор медицинских наук, FRCPC, неонатология, Дженнифер Мерчант, врач, неонатальная и перинатальная медицина
Тайсон Дж. Э. и др. (2008). Интенсивная терапия при крайней недоношенности — выход за рамки гестационного возраста. Медицинский журнал Новой Англии , 358 (16): 1672-1681.
Карло WA (2011). Недоношенность и задержка внутриутробного развития. В RM Kliegman et al., Eds., Учебник по педиатрии Нельсона , 19-е изд.С. 555-564. Филадельфия: Сондерс.
Hack M и др. (2005). Хронические состояния, функциональные ограничения и особые медицинские потребности детей школьного возраста, родившихся с крайне низкой массой тела при рождении в 1990-х годах. JAMA , 294 (3): 318-325.
Костелое К. от имени исследовательской группы EPICure (2006). EPICure: факты и цифры: Почему следует лечить преждевременные роды. Британский журнал акушерства и гинекологии , 113 (Приложение 3): 10-12.
Самара М и др.(2008). Распространенные проблемы поведения в возрасте 6 лет в выборке всей популяции детей, родившихся на 25 неделе беременности. Педиатрия , 122 (3): 562-573.
Hille ETM, et al. (2007). Функциональные результаты и участие в молодом возрасте для очень недоношенных детей и детей с очень низкой массой тела при рождении: голландский проект по недоношенным и маловесным детям гестационного возраста в возрасте 19 лет. Педиатрия . Опубликовано в Интернете 31 августа 2007 г. (doi: 10.1542 / peds.2006-2407).
Крайне преждевременные роды | ACOG
Антибиотики: Лекарства для лечения определенных типов инфекций.
Кесарево сечение: Рождение плода из матки через разрез (разрез), сделанный в брюшной полости женщины.
Осложнения: Заболевания или состояния, возникшие в результате другого заболевания или состояния. Примером может служить пневмония, возникшая в результате гриппа. Осложнение также может возникнуть в результате такого состояния, как беременность. Пример осложнения беременности — преждевременные роды.
Кортикостероиды: Лекарства от артрита или других заболеваний.Эти препараты также назначают, чтобы помочь легким плода созреть до рождения.
Гестационный возраст: Продолжительность беременности женщины, обычно указывается в неделях и днях.
Сульфат магния: Препарат, который может помочь предотвратить церебральный паралич при преждевременных родах женщинам, которые могут родить до 32 недель беременности.
Специалист по материнско-фетальной медицине (MFM): Врач акушер-гинеколог с дополнительной подготовкой по уходу за женщинами с беременностями высокого риска.Также вызывается перинатологом.
Отделения интенсивной терапии новорожденных (ОИТН): Особые отделения больницы, в которых оказывается медицинская помощь больным новорожденным.
Неонатолог: Врач, специализирующийся на диагностике и лечении заболеваний новорожденных.
Акушер: Врач, который ухаживает за женщинами во время беременности и родов.
Педиатры: Врачи, ухаживающие за младенцами и детьми.
Преэклампсия: Заболевание, которое может возникнуть во время беременности или после родов, при котором наблюдается высокое кровяное давление и другие признаки повреждения органов. Эти признаки включают аномальное количество белка в моче, низкое количество тромбоцитов, нарушение функции почек или печени, боль в верхней части живота, жидкость в легких или сильную головную боль или изменения зрения.
Недоношенные: Срок беременности менее 37 недель.
Реанимация: Медицинские процедуры, возвращающие жизнь тому, кто выглядит мертвым.
Токолитик: Препарат, используемый для замедления сокращений матки.
Матка: Мышечный орган женского таза. Во время беременности этот орган удерживает и питает плод.
Родители крайне недоношенных детей сталкиваются с невозможным выбором
Однако даже ведущие академические учреждения расходятся во мнениях о правильном подходе к лечению 22- и 23-недельных детей.
В Калифорнийском университете в Сан-Франциско есть высококлассная больница с высокими ресурсами, которая открыто заявляет о своей политике предоставления только комфортного ухода за младенцами, родившимися до первого дня 23-й недели с точностью до часа. .А чтобы получить право на реанимацию до 24 недель, мать ребенка должна получить стероидную инъекцию по крайней мере за 24 часа до рождения, хотя иногда это подлежит обсуждению.
Доктор Элизабет Роджерс, доктор медицины, лечащий неонатолог в U.C.S.F., сказала, что она и ее коллеги оценивают результаты исследования на 22-й и 23-й неделях и изменят свою политику, когда данные в литературе предложат это.
Ее беспокоит постоянство вариантов, предлагаемых в ее больнице.Она сказала, что расизм и другие предубеждения являются проблемами в здравоохранении, а политика в отношении гестационного возраста, не подлежащая обсуждению, гарантирует, что ко всем относятся одинаково, вместо того, чтобы оставлять это на усмотрение отдельных поставщиков на индивидуальной основе. «Для меня неприемлемо, что, если женщина прибывает в четверг, она получает другое лечение, чем если бы она приехала на следующий день с другим дежурным врачом», — сказал доктор Роджерс. «Есть места, где это правда».
Любой, кто побывал в отделении интенсивной терапии, знает, что это нелегко: интенсивная терапия может быть болезненной.Для самых маленьких младенцев он должен длиться месяцами и может оставить их со сложными медицинскими потребностями. Иногда недоношенные дети умирают независимо от того, какой уход им оказывают. Но такие родители, как Кил, хотят, чтобы семьи знали, что они могут задавать вопросы и сопротивляться.
Доктор Кристи Каммингс, доктор медицины, неонатолог из Бостонской детской больницы, согласилась. Она отметила, что многие преждевременные роды происходят неожиданно, но некоторые женщины знают, что они сопряжены с высоким риском. Если это так, она рекомендовала женщинам из группы высокого риска спросить своего врача на ранних сроках беременности, как в их больнице проходят такие чрезвычайно ранние роды, поскольку не всегда безопасно или целесообразно переносить их во время родов.
Что касается Кил, то через день после ее пребывания в больнице у нее все еще не отошли воды, поэтому она все еще была беременна. По настоянию группы родителей отделения интенсивной терапии в Facebook она начала обзванивать всех, чтобы узнать, предложат ли другие больницы помощь, чтобы дать ее ребенку шанс на выживание. Пресвитериане службы здравоохранения Техаса в Плано, в 15 минутах ходьбы, ответили, что они попытаются. В день, когда ей исполнилось 22 недели, она была переведена и немедленно получила стероидную инъекцию. Два дня спустя, на 22 неделе и трех днях, Кил родила Томми, который весил 1 фунт 5 унций.
Имеет ли значение, если этому ребенку 22 или 23 недели?
Abstract
В отделение интенсивной терапии поступила девочка массой 530 г, родившаяся на 22 неделе и 6 днях беременности (определено с помощью УЗИ на 11 неделе). Ее мать принимала дородовые стероиды. В 12-часовом возрасте она была стабильной при низких настройках ИВЛ. Ее кровяное давление было в порядке. У нее был хороший диурез. После консультации ее родители заявили о своем понимании рисков и потребовали всех доступных средств жизнеобеспечения. Многие медсестры были огорчены тем, что врачи пытались спасти «22-недельного».«В прошлом в это отделение интенсивной терапии поступали 4 ребенка, родившихся на сроке гестации 22 недели, и все они умерли. Дежурному лечащему врачу приходилось иметь дело со многими больными младенцами и страданиями медсестер.
Недавние исследования показывают, что при активном лечении младенцы, родившиеся на сроке гестации 22 недели, могут достичь выживаемости от 25% до 50%. 1 Тем не менее, многие больницы не предлагают вмешательств по поддержанию жизни таким младенцам. Таким образом, для клиницистов ОИТН политика и / или обычная практика больниц могут противоречить клиническим суждениям и исследованиям результатов, основанным на доказательствах.Такие конфликты могут причинить моральный ущерб. В этих раундах этики мы представляем кейс, который раскрывает эти дилеммы и анализирует возможные решения.
Дело
Доменике было 36 часов, когда доктор Джейн взяла ее на себя. Доктор Джейн ночами прикрывала родильное отделение и отделение интенсивной терапии на 72 койки, и ей помогал только младший ординатор. Доменика родилась на 22 неделе и 6 днях беременности (определено с помощью УЗИ на 11 неделе). Ее вес при рождении составлял 530 г. Она была в своем «медовом месяце»: стабильно при низких настройках вентилятора и 30% кислорода.Ее кровяное давление было в порядке. У нее был хороший диурез. Мать получала дородовые стероиды.
Когда на доктора Джейн была возложена забота о Доменике, она почувствовала напряжение в голосе дневной бригады. Медсестры были огорчены тем, что врачи пытались спасти «22-недельного». Они думали, что она не сможет выжить, и что лечение только вызовет боль и продлит неизбежный процесс смерти. В этом отделении многим младенцам, родившимся на сроке гестации 23 недели, проводилось вмешательство, и они часто выживали, но 4 младенца, родившиеся на сроке гестации 22 недели, поступившие в отделение интенсивной терапии, умерли.Доктор Джейн поговорила с родителями Доменики. Они были реалистами и знали, что она, вероятно, умрет, но все же надеялись победить.
Д-р Джейн восхищалась медсестрами отделения интенсивной терапии. Она знала, насколько они преданы своему делу и как им приходилось выполнять всю тяжелую работу: колоть, тыкать, подталкивать и сосать, поддерживая и утешая родителей.
С приближением полуночи доктор Джейн поняла, что непропорционально большая часть ее звонка была потрачена на то, чтобы помочь медсестрам справиться с проблемами и подтвердить их опасения.Казалось, ее вмешательство сработало. Постепенно она почувствовала меньше враждебности со стороны медсестер. Затем, в полночь, медсестры сменили смену, и казалось, что в комнате для персонала медсестер началась революция. Она поняла, что ей нужно начать консультировать новых медсестер; это отвлекало ее от ухода за другим 71 младенцем в отделении интенсивной терапии.
Неожиданно она сменила идентификационный ярлык на инкубаторе Доменики, выбросила 1 с надписью «22 недели» и заменила ее на 1 с надписью «23 недели.Когда медсестра спросила, она сказала, что срок беременности был неопределенным и что Доменика, вероятно, родилась на сроке 23 недели. Медсестра, ухаживающая за Доменикой, тяжело вздохнула и сказала: «Что ж, есть надежда. Мы над чем-то работаем ». Моральное недовольство исчезло на всю оставшуюся ночь. Доктор Джейн сказала резиденту: «Не делайте этого дома, это не лучший вариант. Я знаю, что заплачу за это, но у меня нет идей на вечер, а у вас? »
Правильно ли поступила доктор Джейн?
Триша Прентис, доктор медицины, доктор философии (неонатолог), комментарии
При поступлении в отделение интенсивной терапии иногда можно ощутить моральное расстройство; его влияние может быть далеко идущим и временами недооцененным.Традиционно моральный стресс описывается как организационная или системная проблема, вынуждающая клинициста оказывать помощь, которая, по его мнению, не отвечает интересам пациента. 2,3 Специалисты страдают, когда считают, что они просто причиняют боль без всякой надежды на пользу. Чтобы отреагировать на такое бедствие, мы должны учитывать уместность или точность суждения об отсутствии надежды на пользу.
Многие моральные страдания возникают в условиях неопределенности со здоровьем.Разница в 24 часа между гестационным возрастом в 22 недели и 6 дней и 23 недели не несет с собой значительного изменения прогноза, достойного противоречивой моральной или эмоциональной реакции, которую приносит измененная метка колыбели. Хотя Доменика действительно может находиться в «фазе медового месяца» и впереди могут быть трудные дни, нет никаких доказательств, подтверждающих уверенность в том, что пробная терапия более неэтична для нее, чем для младенца, родившегося на 23 неделе беременности. . Произвольные линии, которые институты проводят между недопустимым и допустимым (или между тщетностью и надеждой) на основе оценок гестационного возраста, могут быть сделаны из лучших побуждений.Они стремятся ограничить дорогостоящие и обременительные методы лечения с ограниченной пользой. Тем не менее, мы знаем, что одного гестационного возраста недостаточно для точного прогноза. 4 Мы еще не знаем, будет ли у Доменики хороший исход. Мы знаем, что отказ от интенсивной терапии обязательно приведет к ее смерти.
Несмотря на эти факты, моральные страдания медсестер реальны. Они по-прежнему уверены в том, что интенсивная терапия не в интересах Доменики из-за их собственных устоявшихся убеждений и ценностей.Объективные свидетельства — это 1 вещь. Их собственный опыт — другое дело. Они чувствуют, что их заставляют поступать неправильно, и, таким образом, их моральная целостность ставится под угрозу. Этот моральный стресс необходимо решать и управлять им.
Врач должным образом постарался выслушать и обосновать опасения и сообщить четкие цели лечения. Это помогло, но не разрешило бедствие. Эффекты не переносятся со смены медсестры на следующую. Кроме того, этот процесс отнимает много времени и, вероятно, эмоционально истощает врача.
Этот случай подчеркивает скрытые издержки морального страдания. Это дело будет иметь далеко идущие последствия. Можно представить, что уход, оказываемый Доменике, может отличаться от ухода за более зрелым младенцем, за которого «стоит бороться». Если Доменика умрет, это укрепит убеждения медсестер в том, что лечение «22-недельных» бесполезно. Ее смерть усилила бы реакцию на бедствие, если бы в отделение поступил другой ребенок с аналогичным сроком беременности. 5,6 Моральный остаток дела Доменики может сильно повлиять на реакцию на будущие дела.
Тем временем врач борется с необходимостью заботиться и поддерживать морально неблагополучных медсестер, одновременно удовлетворяя потребности Доменики и многих других пациентов в отделении. Как клинический руководитель, в задачи которого входит управление эмоциями команды отделения интенсивной терапии, ожидается, что врач будет иметь дело с моральным стрессом. Она с болью осознает, что медсестры надеются, что меры по поддержанию жизни в Доминике будут отменены. Однако врач считает, что этот младенец может выжить.Родители хотят, чтобы на Доминике были проведены мероприятия по поддержанию жизни. Таким образом, доктор Джейн выбирает моральный ярлык и обманывает медсестер насчет гестационного возраста Доминики.
Обманув медсестер, врач убил ее собственную моральную неприкосновенность, чтобы защитить неприкосновенность пострадавших медсестер, обеспечить постоянную интенсивную терапию и позволить ей выполнять свою работу. Эта отчаянная стратегия также смоделировала обманчивое поведение впечатлительного врача, проходящего обучение. Врач, похоже, не гордится ее действиями, но изо всех сил пытается найти более подходящую стратегию для управления интересами всех участников.В данной ситуации ее действия были этически приемлемыми. Но их следует воспринимать как сигнал о том, что в этом отделении интенсивной терапии есть более глубокие институциональные проблемы, которые необходимо решать.
Был ли подход лучше? Маловероятно, что какого-либо одного изолированного вмешательства будет достаточно, потому что здесь действуют как организационные, так и индивидуальные факторы. Учреждениям необходимо усердно работать над созданием этической среды, в которой клиницистов обучают критически оценивать этические проблемы до того, как они будут подняты в чрезвычайных клинических ситуациях, и где их опасения будут услышаны и подтверждены.Людям нужна поддержка, чтобы справиться с субъективностью и неопределенностью клинических решений и быть открытыми для того, чтобы их моральные суждения были оспорены.
Хотя опыт морального страдания реален, из этого не обязательно следует, что клинический план или ситуация, вызывающая это расстройство, сами по себе неэтичны или требуют изменения. 7 Когда моральное бедствие не может быть разрешено из-за моральной субъективности, люди должны помнить о том, как их собственное бедствие может повлиять на других.Эти скрытые издержки морального страдания требуют дальнейшего признания в диалоге о моральном страдании.
Джессика Уоллес, медсестра отделения интенсивной терапии, и Пол Манн, доктор медицины (неонатолог), комментарии
Обман в сфере здравоохранения редко бывает оправданным. Врач посчитал, что в данном случае обман был оправдан, но он мог дорого обойтись. Если медсестры узнают, что лечащий врач нечестно указал срок беременности, доверие всей медицинской бригады и моральный дух отделения могут быть поставлены под угрозу.
Как медицинские работники, мы обязаны честно взаимодействовать с нашими пациентами, их семьями и на межпрофессиональном уровне. Это обязательство было успешно выполнено в первой части смены, когда врач откровенно привлек медперсонал, обсудил цели ухода за пациентом и попытался решить клинические проблемы медсестер. Невозможно переоценить важность таких обсуждений для решения моральных проблем и этических дилемм в отделении интенсивной терапии. 8 Как медсестры, так и врачи сообщают, что отсутствие общения между членами бригады является частой причиной морального недовольства. 9,10 Обман может в конечном итоге усугубить моральное страдание, а не облегчить его.
Причина эмоционального расстройства медсестер в этом сценарии, вероятно, многофакторна. Медсестры часто имеют ограниченное право голоса при принятии решений относительно реанимационных мероприятий и постоянной клинической помощи крайне недоношенным детям. Однако ожидается, что они неравно несут бремя практического ухода за умершими младенцами и будут удовлетворять эмоциональные потребности своих родителей, даже если они чувствуют, что терапевтическое вмешательство не отвечает наилучшим интересам пациента. 1,11,12 Регулярный уход за новорожденными (например, измерение артериального давления в манжетах и смена подгузника) может вызвать опасное для жизни разрушение рыхлой, студенистой кожи умерших младенцев. Стандартные медсестринские вмешательства, такие как внутривенное введение, лабораторный забор, отсасывание, закрепление эндотрахеальных трубок, установка трубок и уход за дренажами, могут вызвать у младенцев значительную боль и дискомфорт. Когда младенцы очень хрупкие, даже открывание дверцы для изолетов может вызвать затруднения. 13
Существует не так много руководств, основанных на фактических данных, в поддержку наилучшей практики ухода за умершими младенцами, поэтому многие медсестры думают, что они экспериментируют с пациентами методом проб и ошибок. Медсестры, которые участвуют в таком уходе, часто чувствуют, что они отказываются от своей клятвы «не причинять вреда» и что болезненные вмешательства не в лучших интересах младенца.
Когда у младенцев есть хорошие шансы на хороший исход, медсестры считают, что боль того стоит. 1 В этом случае медсестра сказала: «Что ж, есть надежда.Мы над чем-то работаем ». Но действительно ли было больше надежды на ребенка, родившегося на 23 неделе беременности, чем на ребенка, родившегося на 22 неделе и 6 днях беременности? Неонатальные медсестры часто переоценивают плохие результаты для недоношенных детей. Такое неправильное представление об исходе наиболее часто встречается у медсестер, которые нечасто ухаживают за умершими младенцами. 14 Медсестры часто слышат о пациентах с плохими долгосрочными результатами. У них ограниченные возможности увидеть благополучных выживших в отделении интенсивной терапии. 15 Всегда трудно понять, следует ли основывать клинические суждения на рецензируемых многоцентровых исследованиях результатов, которые показывают улучшение исходов для умерших младенцев 16 , или, вместо этого, основывать суждения на местном опыте в их собственном отделении интенсивной терапии.
Поэтому чрезвычайно важно ознакомить медперсонал с уникальными клиническими особенностями случая Доменики. Некоторые факторы предполагают, что вероятность хорошего результата выше среднего. Доменика — девочка среднего веса при рождении, которая получала пренатальные стероиды и родилась в центре, где во время родов проводилось активное лечение. Все эти переменные связаны с повышенной вероятностью выживания. 17 Кроме того, с учетом погрешности дат ультразвукового исследования, 18 Доменика действительно могла родиться на сроке 23 недели беременности.
Учитывая все эти факторы, обман врача в данном случае относительно предполагаемого гестационного возраста Доминики, хотя и целесообразен для сдвига, становится упущенной возможностью для поучительного момента. Даже если у Доменики все будет хорошо, медперсонал будет по-прежнему неохотно лечить других новорожденных, рожденных на сроке гестации 22 недели. Существует явное несоответствие между мнениями врачей о возможных клинических исходах для новорожденных, родившихся на 22 неделе беременности, и медсестрами, которые думают, что они «не выживают».” 19
Практически не существует значимых различий в отношении лечения младенца, родившегося на сроке гестации 22 недели и 6 дней, по сравнению с младенцем, срок беременности которого составляет 23 недели. Лечащему врачу необходимо продолжать задействовать каждую смену медсестер с максимальной энергией, которую он может сэкономить; это единственный способ увести бригаду клинической помощи от мышления, основанного на гестационном возрасте, к более целостному подходу к лечению, который может учесть определенность клинической неопределенности для всех погибших младенцев.
Кейт Робсон (мать недоношенного ребенка и представитель родителей), комментарии
Этот случай наполняет меня чувствами глубокого сочувствия ко всем участникам: испуганным родителям, измученному врачу, медсестрам, борющимся со своими сложными чувствами, и большинству из них. все, для младенца. Отделение интенсивной терапии иногда может ощущаться как зона боевых действий с таким количеством конкурирующих приоритетов и жизненно важными ситуациями. Драма, которая является повседневной нормой в отделении интенсивной терапии, может омрачить наше чувство этичности в данный момент.
Если шум вокруг центральной проблемы устранен; то есть, если убрать усталость медицинского персонала, опоздание, сомнения или вопросы, которые у одного лица, осуществляющего уход, были о намерениях или способностях другого, уязвимости родителей и путаницы вокруг обсуждений гестационного возраста и жизнеспособность, остается более ясный вопрос: этично ли врачу лгать медсестрам о пациенте? В этом случае ложь доктора Джейн понятна, но в конечном итоге не оправдана.Честность лежит в основе доверия, которое необходимо команде для совместной работы в отделении интенсивной терапии. Хотя иногда бывает трудно понять, что является правдой, если мы знаем, что что-то является правдой, это необходимо признать.
Цель этой лжи состояла в том, чтобы защитить пациента, но ее рассказ открыло множество других каналов потенциального вреда. Как только ложь будет раскрыта, что это повлияет на доверительные отношения между разными членами медицинской бригады? Что это будет значить для следующей семьи с младенцем, родившимся на 22 неделе беременности? Или следующая семья младенца, которого, как утверждает врач, родился на 23 неделе беременности? Мы не можем ограничить влияние наших действий одним моментом или одним отношением.Воздействие может продолжать расти в направлениях, которые мы даже не могли предвидеть.
Особенно сложно решать институциональные этические вопросы у постели больного. В идеале этические споры и дискуссии должны происходить вверх по линии (в общих теоретических дискуссиях) или по ходу дела (во время анализа критических инцидентов). Они никогда не должны происходить в комнате с пациентом и семьей, где внимание должно быть сосредоточено только на человеке, нуждающемся в уходе. Вопрос о том, следует ли реанимировать «22-недельных», не относится к палате пациента.Если мы создадим широкие возможности для обсуждения таких вопросов в более подходящей обстановке, мы уменьшим риск их возникновения в тот момент, когда они с наибольшей вероятностью могут причинить вред. Создание этих возможностей для изучения этических проблем вдали от постели больного помогает лицам, осуществляющим уход, справляться с моральным недугом и быть более внимательными к своим пациентам в тот момент, когда их навыки необходимы.
Я родитель младенца, который провел время в отделении интенсивной терапии. Я полон признательности за действия врача.Хотя я не могу найти способ этически оправдать доктора Джейн, я вижу ее как врача, отчаянно пытающегося сделать все возможное для одного маленького пациента в особенно важный и уязвимый момент. Итак, хотя может показаться, что я бросаю этого доктора под автобус, моя эмоциональная реакция прямо противоположна. Это именно тот врач, которого я бы хотел в подобной ситуации, настолько преданный своему делу, что она или он готовы пойти на личный риск, чтобы помочь Доменике и ее родителям. Я надеюсь, что это действие не причинило вреда этому врачу, этому младенцу или этой семье, и что оно на самом деле продвинуло или улучшило уход за младенцами, находящимися на грани жизнеспособности, помогая воспитателям получить новое понимание как опасностей, так и возможности, с которыми сталкиваются младенцы, родившиеся так рано.
Анни Жанвье, доктор медицинских наук (неонатолог, клинический специалист по этике), комментарии
Мы знаем, что гестационный возраст неточен: примерно половина «23-недельных», о которых мы заботимся, на самом деле «22-недельные». Мы также давно знаем, что гестационный возраст — это лишь один из нескольких факторов, влияющих на выживаемость. 4 Несмотря на наши знания, многие руководящие принципы относительно вмешательства в перипетивный период делят младенцев на основе полных 7-дневных периодов беременности. Такие руководящие принципы не являются ни рациональными, ни этически оправданными. 20–22 Недоношенных младенцев, как и всех других пациентов, следует оценивать как индивидуумов. Цель должна состоять в том, чтобы установить индивидуальные цели оказания помощи каждому пациенту и каждой семье, признавая при этом неопределенность, а не действуя на этикетках гестационного возраста. 23
Доктор Джейн нарушила доверие медсестер. Честность важна для доверительных, коллегиальных отношений. Но легко сказать это как сторонний наблюдатель. Мне легко писать это, сидя в розовом кресле для письма с моим идеальным капучино.Но каковы были альтернативы у доктора Джейн? Ни один из них не был намного лучше.
Д-ру Джейн были известны эмпирические данные о сроке беременности. Она выслушала и обсудила эти вопросы с медсестрами, работающими по вечерам. Но если вы потратите больше времени на «разбор полетов и обучение» в ночную смену, это может создать угрозу безопасности пациентов. Трудный сдвиг, описанный в этом случае, не был временем и местом для того, чтобы подвергать сомнению вмешательства для слабых младенцев, подверженных риску смерти или инвалидности.
Эти вопросы необходимо обсудить на других форумах.Интересно, сработал бы подход «Тайм-аут: не сейчас / позже» в такой большой единице, как описанная. Этот подход проще в небольших отделениях открытого типа, где все медсестры доступны одновременно, и врачи знают каждую медсестру индивидуально. В однокомнатных больших единицах взаимодействие менее эффективное и личное. Организация смен поставщиков также важна: взаимодействие между поставщиками часто проще в подразделениях с 12-часовыми сменами и ротационным графиком.
Этот подход «Тайм-аут: не сейчас / позже» также требует конструктивного разрешения морального стресса.Ухаживать за больными пациентами сложно. Медсестра, ординатор и врач, осуществляющие уход за Доменикой, должны знать о целях ухода. Остальные провайдеры должны поддерживать их, а не подливать масла в огонь. Неорганизованная и чрезмерная «групповая терапия» может быть вредной. Слишком часто медсестры проводят свой заслуженный перерыв, говоря о «случаях Доменики», вместо того, чтобы подзарядиться энергией до конца своих тяжелых смен. Так же поступают и врачи. Часто (и хуже) ситуация, когда врачи и медсестры соглашаются.Это может привести к неразгаданному разочарованию и недовольству тех, кто непосредственно занимается такими сложными делами. Но чья работа (или должна быть) управлять моральным стрессом медсестер во время вечерних и ночных смен?
Может быть, доктор Джейн чувствовала себя в ту ночь больше всего? Многие врачи просто посоветовали бы медсестрам выполнять свою работу, смотреть в лицо музыке и перестать жаловаться. Доктор Джейн применила более творческий подход; тот, который, по общему признанию, был этически сомнительным. Увеличив срок беременности на несколько часов, доктор Джейн улучшила уход за Доменикой, но также создала новые проблемы, с которыми придется разбираться позже.
Исход дела (Энни Жанвье)
Я был предвзятым в комментариях по этому делу, потому что я доктор Джейн.
После окончания ночной смены я сообщил ночной медсестре Доменики, что у меня изменился срок беременности. Я сказал ей, что мне очень жаль, что я устал и не знаю, что делать, чтобы помочь. Я объяснил, что Доменика родилась на 22 неделе и 6 днях беременности, ± 5 дней, так что она вполне могла родиться на 23 неделе беременности. Медсестра Доменики улыбнулась. Она сказала мне, что «ее 22-недельный срок» все еще стабилен, и это вселяет в нее надежду на лучшее.
Я много размышлял об этом деле. Если бы у постели больного не было родителей Доменики, я бы не изменил срок беременности. Я мог бы обсудить этот случай с медсестрой наедине. Из-за присутствия родителей у медсестры были ограниченные возможности обсудить свое расстройство с другими поставщиками услуг. Она слышала, как мы с резидентом разговаривали с родителями. Она понимала, что происходит, и знала, что родители реалистичны.
Мы размышляли о том, что чувствуем себя командой: Доменика была более чем «22-недельным игроком».Она была «нашей пациенткой».
Хотя в данном случае я была доктором Джейн, я не единственная доктор Джейн. Большинство неонатологов сталкивались с подобными случаями. С годами я понял, что важно, кто такая доктор Джейн. Важно то, что она женщина. Ее возраст имеет значение. Взгляды и стили врачей формируются на основе их собственного опыта с предыдущими пациентами и, возможно, с их собственными детьми.
Я работаю с 300 медсестрами в большом отделении. Я прошел резидентуру там, где сейчас работаю. Некоторые медсестры, с которыми я работаю, за эти годы помогли мне расти как в личном, так и в профессиональном плане.Они помогли мне стать тем, кто я есть. На протяжении многих лет я разделял их моральные страдания. Когда я был резидентом 22 года назад, я, как и многие из них, морально переживал из-за «24-недельных». Неонатологи слушали нас, рассказывали о результатах и давали статьи, но наше беспокойство не уменьшалось. В этих случаях недостаточно образования, науки и рациональности. Нам нужно было лично увидеть, как младенцы выживают и преуспевают. Нам не нужны ни графики, ни проценты, ни разборы, ни выслушивание. На протяжении многих лет я видел крошечных младенцев, которые выживали и преуспевали.Я также видел, как младенцы выживают и плохо себя чувствуют. Я также родила преждевременно на 24 неделе беременности. Наблюдение за новорожденными в молодости дало мне много смирения. Общение с семьями и в семейных группах в социальных сетях помогает мне оставаться любопытным и скромным. Я вижу, как часто мои прогнозы оказывались неверными.
Увеличение срока беременности Доменики на 1 день заставило многих медработников по-другому относиться к ее уходу. Это было эффективное, хотя и непрофессиональное вмешательство. Я никогда не повторял этого; это могло иметь серьезные негативные последствия при других обстоятельствах.После случая с Доменикой у нас теперь есть специальные сеансы поддержки для медсестер, которые проводят медсестры. Иногда мы делаем это в экстренных случаях. Еще так много предстоит сделать.
Доменика прошла тяжелый курс интенсивной терапии, но она выжила. Сейчас ей 6 лет. Ее родители в восторге от того, как хорошо у нее дела. Теперь они — члены семьи, которые помогают нам улучшить уход, обучение и исследования. Вместе с другими родителями они написали статью под названием «У нашего ребенка не только гестационный возраст» 24 , которая тесно связана с этим случаем.
Джон Д. Лантос, доктор медицины, комментарии
Этот случай представляет собой прямой конфликт между плохой политикой и плохим поведением. Обман медсестер врачами никогда не пойдет на пользу профессиональному моральному духу. Для пациентов никогда не бывает хорошо, когда врачи принимают решения, не отражающие лучших научных данных и клинических суждений. В этом случае врач пытался сделать то, что, по ее мнению, было лучше всего для ее пациента и ее родителей. Ее сдерживало мнение многих медсестер о бесполезности такого лечения.Эти представления отражают широко распространенное, но ошибочное мнение о том, что лечение младенцев, рожденных в 22 недели, бесполезно. Как показывают этот случай и многие исследования, это не так. Решения в отношении детей, рожденных на сроке 22 недели, должны приниматься так же, как и все правильные клинические решения, с учетом всей соответствующей клинической информации и предпочтений родителей, а затем вынесения индивидуального клинического суждения.
Сноски
- Принято 1 февраля 2019 г.
- Адресная переписка с Джоном Д.Лантос, доктор медицины, отделение педиатрии, Детская больница милосердия, 2401 Gillham Rd, Канзас-Сити, MO 64108. Электронная почта: jlantos {at} cmh.edu
ФИНАНСОВАЯ ИНФОРМАЦИЯ: Авторы указали, что не имеют финансовых отношений относящиеся к этой статье, чтобы раскрыть.
ФИНАНСИРОВАНИЕ: Нет внешнего финансирования.