Содержание
Вес ребенка на 19 неделе беременности
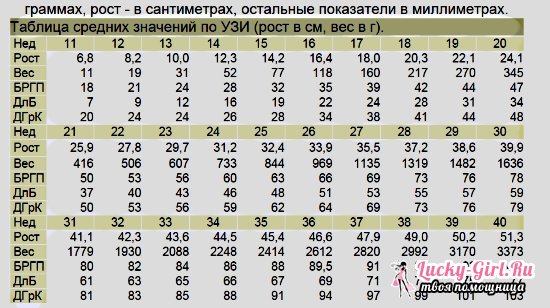
Нормальный вес плода на девятнадцатой неделе беременности составляет от 215 до 270 грамм.
| Неделя | Размер плода в см. | Вес плода в граммах | Неделя | Размер плода в см. | Вес плода в граммах | Неделя | Размер плода в см. | Вес плода в граммах |
|---|---|---|---|---|---|---|---|---|
| 11 | 6 — 8 | 10 — 15 | 21 | 26 — 27,5 | 350 — 410 | 31 | 41 — 42,5 | 1650 — 1800 |
| 12 | 8 — 10 | 15 — 20 | 22 | 27,5 — 29,5 | 410 — 500 | 32 | 42,5 — 43,5 | 1800 — 1950 |
| 13 | 10 — 12 | 20 — 30 | 23 | 29,5 — 31 | 500 — 600 | 33 | 43,5 — 44,5 | 1950 — 2100 |
| 14 | 12 — 14 | 30 — 50 | 24 | 31 — 32 | 600 — 750 | 34 | 44,5 — 45,5 | 2100 — 2250 |
| 15 | 14 — 16 | 50 — 75 | 25 | 32 — 33,5 | 750 — 850 | 35 | 45,5 — 46,5 | 2250 — 2500 |
| 16 | 16 — 18 | 75 — 115 | 26 | 33,5 — 35,5 | 850 — 1000 | 36 | 46,5 — 48 | 2500 — 2600 |
| 17 | 18 — 20 | 115 — 160 | 27 | 35,5 — 37 | 1000 — 1200 | 37 | 48 — 49 | 2600 — 2800 |
| 18 | 20 — 22 | 160 — 215 | 28 | 37 — 38,5 | 1200 — 1350 | 38 | 49 — 50 | 2800 — 3000 |
| 19 | 22 — 24 | 215 — 270 | 29 | 38,5 — 40 | 1350 — 1500 | 39 | 50 — 51 | 3000 — 3200 |
| 20 | 24 — 26 | 270 — 350 | 30 | 40 — 41 | 1500 — 1650 | 40 | 51 — 54 | 3200 — 3500 |
Другие нормы веса плода по неделям беременности
вес плода в 18-19 недель — 25 рекомендаций на Babyblog.
 ru
ru
Срок беременности: 18 нед. 6 дней
ПДПМ: 11/03/2015, цикл: 27 дней
В полости матки 1 живой плод в головном предлежании
Гипертонус матки по задней стенке
Вес: 265 гр ( 18 нед. 6 дней)
Толщина миометрия в обл. рубца — 5,8 mm
Длина шейки матки 40 mm, внутренний зев закрыт.
ФЕТОМЕТРИЯ
Бипариетальный размер головы: 44 mm — 19 нед. 3 дня
Лобно-затылочный размер: 56 mm — 19 нед. 4 дня
Окружность головы: 161 mm — 18 нед. 6 дней
Диаметр/окружность живота: 42/132 mm — 18 нед. 5 дней
Длина бедренной кости: D=S 29 mm — 19 нед. 1 дней
Длина кости голени: D=S 24 mm — 18 нед. 6 дней
Длина плечевой кости: D=S 29 mm — 19 нед. 3 дня
Длина предплечья: D=S 24 mm — 18 нед. 6 дней
Размер плода соответствуют 19 неделям. ЦИ — 79%
ЦИ — 79%
АНАТОМИЯ ПЛОДА
Мочевой пузырь: осмотрено, норма
Желудок: осмотрено, норма
Желчный пузырь: осмотрено, норма
Легкие: осмотрено, норма
Глазницы: осмотрено, норма
Профиль: осмотрено, норма
Толщина преназальных тканей (ТПТ): 3,0 mm
Длина носовой кости (НК): 5,4 mm
ТПТ/НК: 0,55
Мозжечок: осмотрено, норма
Почки: осмотрено, норма
Кишечник: осмотрено, норма
4-х камерный срез сердца: осмотрено, норма
Срез через три сосуда: осмотрено, норма
Позвоночник: осмотрено, норма
Носогубныйтреугольник: осмотрено, норма
Большая цистерна: осмотрено, норма
Сильвиева борозда: осмотрено, норма
Боковые желудочки мозга: осмотрено, норма
Место прикрепления пуповины к передней брюшной стенке:осмотрено, норма
Конечности: правая и левая рука — осмотрено, норма
правая и левая нога — осмотрено, норма
ПЛАЦЕНТА, ПУПОВИНА, ОКОЛОПЛОДНЫЕ ВОДЫ
Плацента: расположена по задней стенке с переходом на правую боковую, переднюю стенки, нижний край плацента на 20 mm выше внутреннего зева.
Структура плаценты: без особенностей
Толщина плаценты: не изменена 20 mm
Степень зрелости: 0
Количество околоплодных вод: нормальное
Пуповина имеет 3 сосуда.
Место прикрепления пуповины к передней брюшной стенке:осмотрено, норма
Врожденныепороки развития: не выявлены
Заключение: Беременность 18-19 недель. Головное предлежание. Гипертонус матки. Рубец на матке.
Рекомендации: конс.акушера-гинеколога, УЗИ в динамике + ДМ
Пошла вне планово на УЗИ, из-за болей в области рубца. А оказалось гипертонус матки, завтра ко врачу посмотрим что скажет!
По поводу пола: нам подтвердили девочку, материнское сердце не подвело и во второй раз меня!
19-я неделя беременности, вес ребенка, фото, календарь беремености | Мамоведия
Мальчик или девочка? Этот вопрос интересует всех будущих родителей.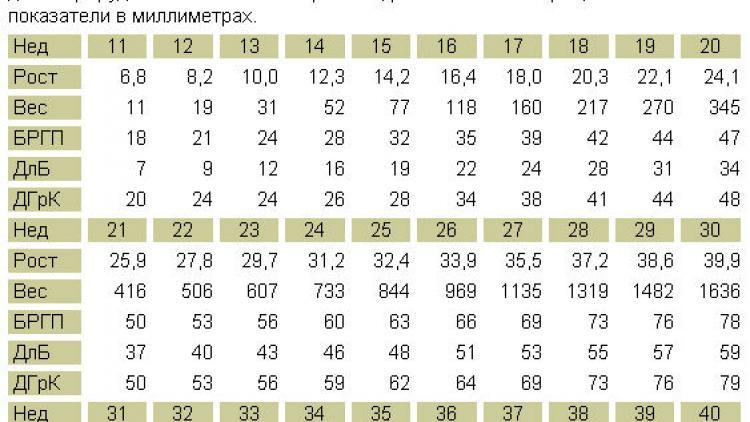 Еще несколько недель назад с помощью УЗИ уже можно было определить пол ребенка, но проходить данное обследование по плану рекомендуется в период с 19-й по 21-ю неделю беременности. Поэтому уже на этой неделе вы можете с точностью до 90% узнать, кто именно – он или она – живет в вашем животике. Что еще интересного следует ожидать от 19-й недели беременности? Читаем дальше.
Еще несколько недель назад с помощью УЗИ уже можно было определить пол ребенка, но проходить данное обследование по плану рекомендуется в период с 19-й по 21-ю неделю беременности. Поэтому уже на этой неделе вы можете с точностью до 90% узнать, кто именно – он или она – живет в вашем животике. Что еще интересного следует ожидать от 19-й недели беременности? Читаем дальше.
Что происходит?
В свои 17 недель малыш длиной, как баклажан – 24 см, его вес колеблется от 260 до 300 г.
На 19 неделе беременности продолжается интенсивное развитие головного мозга, в том числе ума. Все менее хаотичными становятся движения малыша, поскольку нейроны, которые обеспечивают связь между мозгом и мышцами, уже находятся на отведенных для них позициях. В головном мозге малыша образуется огромное количество нейронов – миллионы, липоидные нервные волокна нарастают в теле.
На голове хорошо смотрятся маленькие уши
Глаза все еще закрыты, однако малыш уже реагирует на свет и отличает его от тьмы. Продолжают образование зачатки постоянных зубов. Приобретают пропорциональный размер конечности ребенка, хотя ступня пока длиной лишь 2,5 см.
Продолжают образование зачатки постоянных зубов. Приобретают пропорциональный размер конечности ребенка, хотя ступня пока длиной лишь 2,5 см.
Важным источником тепла для только родившегося ребенка является жир. К этой неделе ваш малыш совсем не имел запасов жира – лишь косточки, мышцы и тоненькая кожа. Сейчас начинается процесс образования жира вокруг почек, за грудной клеткой и у основания шеи.
Продолжают свое развитие легкие малыша – растут бронхиолы и увеличивается поток крови.
Что чувствуется?
Что чувствует мама на 19-й неделе? Конечно невыразимую радость – она чувствует своего малыша не только эмоционально, но и чувствует физический контакт – еще такие слабые и легкие, однако такие долгожданные толчки своего ребенка. Малыш купается и наслаждается своим положением – он в тепле, в безопасности и в безграничной любви. Он счастлив – соответственно мама расцветает и радует окружающих сиянием своей любви и счастья.
Помните, очень важно следить за своим эмоциональным состоянием
Этот период беременности должен протекать в максимально спокойной атмосфере – избегайте вероятных стрессов и волнений. Ваше настроение всегда передается малышу, поэтому следите за тем, чтобы на ваших устах как можно чаще сияла улыбка, а мысли были только о положительном!
Ваше настроение всегда передается малышу, поэтому следите за тем, чтобы на ваших устах как можно чаще сияла улыбка, а мысли были только о положительном!
Об изменениях в вашем теле: на 1,3 см ниже пупка находится дно матки. Нормой считается добавление в весе от 3,6 до 6,3 кг. Можно условно разделить показатель добавления веса следующим образом: 300 г – вес малыша, 170 г – плацента, 320 г – амниотической жидкости, 320 г – матка, Увеличение груди – до 360 г, остальные – нижняя часть тела, бедра и живот. Конечно, увеличение веса отображается на вашей осанке, на сне и походке… Однако, это еще начало… Привыкайте и приспосабливайтесь. Из-за изменения циркуляции крови легкая сетка сосудов может появиться на вашем лице. Она исчезнет после рождения малыша.
Питание будущей мамы!
У малыша продолжается закладка постоянных зубов, а потому сейчас очень важным является поступление в организм беременной женщины кальция. Суточный доза кальция – 1200 мг. Употребляйте витаминный комплекс с минеральными веществами, в составе которого есть кальций (не менее 250 мг). Пополняйте свой рацион богатыми кальцием продуктами: сыр (на 100 г – 95 мг кальция) и молочные продукты (100 г молока – 100 мг кальция).
Пополняйте свой рацион богатыми кальцием продуктами: сыр (на 100 г – 95 мг кальция) и молочные продукты (100 г молока – 100 мг кальция).
Факторы опасности для матери и ребенка!
Беременным женщинам, которые имеют проблемы со зрением, следует произвести дополнительное обследование состояния глаз. Поскольку по выводу врачей касательно состояния сетчатки глаза вам необходимо будет принять решение о том, какими будут роды – естественные или с помощью кесарева сечения.
Следует помнить, что правильное дыхание во время схваток и умение тужиться во время потуг – это залог уменьшения риска возникновения осложнений со зрением во время родов. Таким образом, курсы касательно подготовки к родам и будущего материнства для мам, которые имеют проблемы со зрением и решили рожать естественным путем, не просто рекомендованные, а считаются обязательными.
Еще одним показателем необходимости кесарева сечение является высокая степень сужения таза
Первичные выводы делает ваш врач, когда измеряет размеры малого таза, а именно костного кольца, который обрамляет родовой канал. Стройность и миниатюрность фигуры совсем не является показателем того, что у вас узкий таз, поэтому не переживайте зря и заранее. Вообще-то, окончательное решение о родах может быть принято лишь тогда, когда малыш будет готов к появлению в этот мир – для предоставления правильной оценки касательно его размера и положения.
Стройность и миниатюрность фигуры совсем не является показателем того, что у вас узкий таз, поэтому не переживайте зря и заранее. Вообще-то, окончательное решение о родах может быть принято лишь тогда, когда малыш будет готов к появлению в этот мир – для предоставления правильной оценки касательно его размера и положения.
Под влиянием прогестерона ослабляются периферические сосуды, что в свою очередь может привести к незначительному снижению артериального давления. Также из-за увеличения объема крови возможно снижение уровня гемоглобина. Вы можете почувствовать головокружение, усталость или слабость. Будьте внимательны к себе – избегайте резких движений.
Важно!
Вы уже привыкли к регулярным встречам со своим врачом и лабораторией для сдачи различных анализов. 19-я неделя беременности не становится исключением. Самое время проверить кровь на уровень гемоглобина и сахара, а мочу на белок. В случае возникновения осложнений врач может назначить дополнительные анализы, например, на уровень гормонов (прогестерон и т. д.) или же очередной скрининг.
д.) или же очередной скрининг.
Очень важное и информативное на данном сроке беременности является УЗИ
Врач сможет оценить состояние шейки матки, развитие внутренних органов малыша и размещения плаценты. Ультразвуковое исследование необходимо пройти в ближайшее время, пока малыш имеет достаточно места для свободного плавания. Это позволит лучше рассмотреть все части его тела и органы.
Прохождение УЗИ на 19-й неделе беременности откроет для вас тайну малыша – его пол. До сих пор вы не знали этого и просто общались с ребенком, не акцентируя внимание на данном вопросе. Что изменится? Прежде всего, родителям следует понять, что важно то, чтобы ребенок рос и развивался здоровым, независимо от его пола. Вы уже его любите, поэтому осознайте, что будь то мальчик, или девочка – любовь к ребенку не уменьшится.
Для ребенка очень важно, чтобы родители восприняли его таким, каким он есть, тем, кем он есть!
Малыш будет переживать, что не оправдал ваших надежд. .. Это может иметь свое отражение в будущем – так считают знатоки в области перинатального развития малыша. Поэтому оставьте мысли о том, кого бы вы хотели – мальчика или девочку? Отвечайте искренне всем, а в первую очередь самому себе – тот, кого я хочу и люблю уже живет под моим сердцем. Это же касается и отца ребенка. Тогда малыш будет абсолютно счастлив – потому что он именно тот, кого ждут его любимые родители!
.. Это может иметь свое отражение в будущем – так считают знатоки в области перинатального развития малыша. Поэтому оставьте мысли о том, кого бы вы хотели – мальчика или девочку? Отвечайте искренне всем, а в первую очередь самому себе – тот, кого я хочу и люблю уже живет под моим сердцем. Это же касается и отца ребенка. Тогда малыш будет абсолютно счастлив – потому что он именно тот, кого ждут его любимые родители!
Подписаться на еженедельную емейл рассылку календаря беременности
Перейти к 20й неделе беременности ⇒
Фото УЗИ при беременности — «Ребёнок весом 4600… Как меня подставила узистка и почему я не очень доверяю этому методу диагностики »
Всем привет!
В целом УЗИ я считаю прекрасным методом диагностики и выявления патологий. А уж как здорово — увидеть своего малыша до рождения!
В этом отзыве я хочу поделиться с вами своей историей и расскажу, почему же всё-таки до конца не доверяю такому методу диагностики.
В 2014 году я забеременела. Первое узи сделала в 6 недель, просто чтобы подтвердить беременность. Скажем так, узи это было не обязательное, просто так мне спокойнее. Ходила платно. Сейчас вас удивлю — когда я в 6 недель пришла становиться на учёт по беременности, врач мне вообще посоветовала погулять до 10 недель. Типа (цитата врача) «мало ли что, ведь беременность ещё может сорваться». Вот зачем такое говорить человеку, у которого первая долгожданная беременность?! Кстати, я потом к другому врачу на учёт встала.
Первое узи сделала в 6 недель, просто чтобы подтвердить беременность. Скажем так, узи это было не обязательное, просто так мне спокойнее. Ходила платно. Сейчас вас удивлю — когда я в 6 недель пришла становиться на учёт по беременности, врач мне вообще посоветовала погулять до 10 недель. Типа (цитата врача) «мало ли что, ведь беременность ещё может сорваться». Вот зачем такое говорить человеку, у которого первая долгожданная беременность?! Кстати, я потом к другому врачу на учёт встала.
На все узи ходила по плану — первый скрининг в 12 недель, в 19 недель, в 30 недель и уже в роддоме перед родами.
На первом УЗИ пол ребёнка мне не сказали. Только на втором УЗИ в 19 недель я узнала, что у меня будет мальчик. На второе УЗИ я ходила платно, к лучшему специалисту моего города (девочки из Смоленска точно поймут, о ком речь). Пошла туда как раз за фото и видео. В женской консультации у нас не очень то любят просто монитор показывать, а тут ещё какие-то фотки делать. ..
..
Ну да ладно. Сходила платно. Отфоткали мне моего пацана со всех сторон, записали видос, где он там в животе лежит и пальчик сосёт.
Сын. 19 недель
Сын. 19 недель
Беременность у меня была в основном беспроблемная, никаких патологий плода на узи не ставили, поэтому и не останавливаюсь подробно на всех скринингах.
Вот про УЗИ в роддоме рассказать стоит. Рожаю я по договорённости. Всю беременность мне ставят тенденцию к рождению крупного плода за 4 кг. Я из тех, кто за естественные роды, но прекрасно понимаю, что «толкать ядро» весом 4500 мало того, что для моего организма может быть чревато последствиями, так и есть вероятность, что ребёнок получит родовую травму. А бывают они и серьёзные. Поэтому если бы мне назначили плановое кесарево по показаниям крупный плод, я бы не расстроилась. Но на УЗИ в роддоме за день до родов мне ставят предполагаемый вес плода 3900 кг. Как сказала узистка «ну может быть чуточку больше»… Так как в день УЗИ у меня был срок ровно 40 недель, на следующий день решили мне с помощью амниотомии вызывать роды.
Как сказала узистка «ну может быть чуточку больше»… Так как в день УЗИ у меня был срок ровно 40 недель, на следующий день решили мне с помощью амниотомии вызывать роды.
Рассказывать здесь историю моих родов не вижу смысла, скажу только, что полное раскрытие у меня наступило за 6 часов, но сама я так и не родила. Потому что голова ребёнка не проходила в тазовые кости. В итоге у меня экстренное кесарево и ребёнок весом 4600 кг. И 58 см мой красавчик родился)) А ничего, что за день до родов мне предполагаемый вес плода 3900 ставили?! Спасибо узистке, что отправила меня рожать естественным путем!
Ну окей. Это мы пережили. Следующая беременность. Я сразу решила, что если не будет никаких серьёзных показаний, то буду рожать сама.
Дабы избежать непонимания и ругни в комментариях. Я — не фанатичка ЕР. Но считаю, что кесарево сечение должно делаться исключительно по показаниям.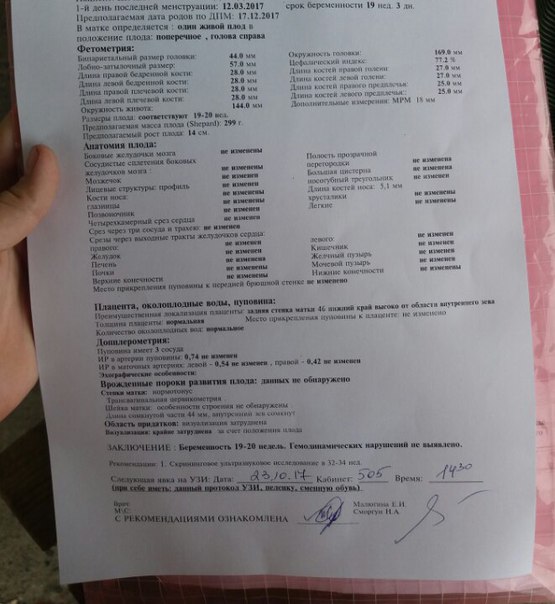 Во всем цивилизованном мире предыдущее кесарево сечение не является показаниям для последующего родоразрешения путем КС. И если кто-то тут начнёт говорить про опасность для ребёнка, сразу скажу — родила легко, с моей девочкой все хорошо.
Во всем цивилизованном мире предыдущее кесарево сечение не является показаниям для последующего родоразрешения путем КС. И если кто-то тут начнёт говорить про опасность для ребёнка, сразу скажу — родила легко, с моей девочкой все хорошо.
Итак, все по новой — скрининг и УЗИ в 12 недель, в 19 недель, в 30 недель. В 19 недель я ходила бесплатно в женскую консультацию. На этом УЗИ мне сказали, что будет девочка. Повернули монитор и показали, что точно девочка, бубенчиков нет. И пальчики маленькие показали. Так мило)))
В 30 недель ходила на УЗИ платно. Потому что на тот момент я уже у оформила фотоальбом своего сына и там были фотки с узи, бирка, тест на беременность… Ну вся эта атрибутика, что обычно мамочки собирают. И, естественно, я планировала сделать такой же альбом своей дочке. В общем пошла на плановое УЗИ и заодно поделать фотки.
УЗИ в роддоме. В этот раз у меня были роды у врача, который специализируется на ЕР после КС. Приятно, что с 32 недель этот человек реально мной занимался, контролировал и вёл мою беременность. В ЖК я перестала ходить ещё в 36 недель, объяснив им ситуацию.
Приятно, что с 32 недель этот человек реально мной занимался, контролировал и вёл мою беременность. В ЖК я перестала ходить ещё в 36 недель, объяснив им ситуацию.
Дочь. Зо недель.
Дочь. 30 недель
УЗИ в 30 недель показало тенденцию к рождению крупного плода. Поэтому с моим врачом у нас контроль узи постоянный — ведь стоит вопрос о том, можно ли мне вообще рожать самой. УЗИ в 36 недель показывает предполагаемый вес плода 3690 гр. Обратите внимание на эту цифру. Скоро я вас удивлю. Понятно, что с таким ростом веса плода до 40 недель мне ходить никто не даст. Следующее УЗИ в 38 недель и 2 дня — 3900 гр. По УЗИ плод уже полностью сформирован, но решили подождать ещё пару дней. УЗИ в 38 недель и 6 дней показывает вес плода 4200 гр. Заведующая патологии беременных, где я лежала перед родами с целью наблюдения, всячески намекает моему врачу (профессору, если что), что она ку-ку, если даст мне рожать самой.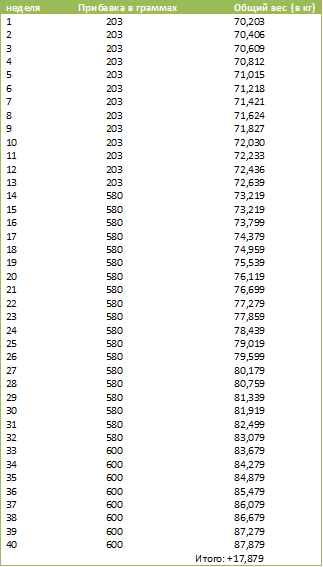 Но моя врач принимает решение стимулировать роды с помощью Мифепристона. Спросите, почему?
Но моя врач принимает решение стимулировать роды с помощью Мифепристона. Спросите, почему?
Да не поверите — она мне окружность живота какими-то приборами примерила, в программу на телефоне забила данные и по её подсчётам выходило, что у меня ребёнок родится не больше 3800 кг. Да и как она сказала, кесарево сделать никогда не поздно.
Историю своих родов рассказывать в этом отзыве не вижу смысла, про то, как я родила сама после КС можно прочитать тут. Но смысл в том, что УЗИ опять ошиблось — моя дочка родилась весом 3720 гр. Извините, а где же обещанные за день до родов 4200?!
Исходя из всего вышесказанного — фото узи при беременности — это здорово! Это возможность увидеть своего малыша до рождения и хранить эти замечательные фото. Которые потом и своим детям покажешь. УЗИ диагностика позволяет определить патологии в развитии новорождённого. Ну по крайней мере в.большинстве случаев. Очень многое при этом методе исследования зависит от квалификации врача, делающего УЗИ. Но учитывая конкретные ошибки этого метода (или ошибки врачей-узистов) выше тройки поставить не могу…
Но учитывая конкретные ошибки этого метода (или ошибки врачей-узистов) выше тройки поставить не могу…
Возможно вас заинтересует мой отзыв о Крещении моих детей.
Другие полезные отзывы:
Достинекс — как я прекращала ГВ.
Бактериалогический посев мочи.
Гормональная спираль Мирена.
Абдоминопластика.
Спасибо за внимание к моему отзыву!
Щитовидная железа и беременность
Щитовидная железа — это небольшой орган, расположенный на передней поверхности шеи, по форме напоминающий бабочку. Ее масса в среднем 18- 30 г. и зависит от региона проживания. Щитовидная железа вырабатывает важнейшие для организма гормоны: тироксин (или Т4) и трийодтиронин (ТЗ), материалом для них служат аминокислота и йод. За функциями щитовидной железы следят «вышестоящие» железы — гипофиз, (вырабатывающий тиреотропный гормон ТТГ) и гипоталамус.
Гормоны щитовидной железы выполняют в организме ряд важных функций. В первую очередь, они регулируют основной обмен веществ, т.е. выработку энергии, необходимую для жизнедеятельности всего организма. Также гормоны щитовидной железы влияют на закладку и внутриутробное развитие таких органов и систем ребенка, как нервная, сердечно-сосудистая, половая системы, опорно-двигательный аппарат и др. В первые три года жизни они особенно важны для нормальной работы головного мозга, в дальнейшем, для становления и поддержания интеллекта.
В первую очередь, они регулируют основной обмен веществ, т.е. выработку энергии, необходимую для жизнедеятельности всего организма. Также гормоны щитовидной железы влияют на закладку и внутриутробное развитие таких органов и систем ребенка, как нервная, сердечно-сосудистая, половая системы, опорно-двигательный аппарат и др. В первые три года жизни они особенно важны для нормальной работы головного мозга, в дальнейшем, для становления и поддержания интеллекта.
Для того, чтобы щитовидная железа могла вырабатывать гормоны ТЗ и Т4 в необходимом для организма количестве, в организм человека в сут-ки должно поступать 150- 200 мкг йода с пищей. Во время беременности и кормления грудью эта потребность увеличивается до 250-300 мкг. Большая территория России, в том числе и Уральский регион, является зоной йодного дефицита, поэтому, употребляемые в пищу мясо, рыба, молочные и растительные продукты не удовлетворяют суточную потребность организма в йоде. В совокупности с ухудшающейся экологической обстановкой, вредными, но часто встречающимися привычками молодежи (курение, алкоголь) это приводит к развитию йод дефицитных состояний.
Пониженная функция щитовидной железы (гипотиреоз) и чрезмерная функция щитовидной железы (гипертиреоз) вызывают определенные проблемы. Чем грозят они беременной женщине и ее потомству?
Дефицит йода может привести к снижению уровня гормонов щитовидной железы еще до беременности. Поэтому, планируя беременность, очень важно проконсультироваться у эндокринолога, особенно, если вы отмечаете у себя какие- то признаки гипотиреоза (слабость, прибавление в весе, сонливость, снижение памяти и быстроты мышления, сухость кожи, ломкость ногтей, выпадение волос, нарушение менструального цикла, снижение артериального давления, осиплость голоса).
Щитовидная железа и беременность.
При обнаружении у вас снижения функций щитовидной железы и выяснения причины, скорее всего, врач назначит вам заместительную терапию, т.е. «добавит» в организм определенное количество тироксина. Тироксин нужно будет принимать и во время беременности и кормления грудью.
Гипотиреоз во время беременности может привести к самопроизвольному аборту, гибели плода, рождению ребенка с пороками развития, с умственной отсталостью, психомоторными нарушениями. Чтобы избежать этих осложнения, необходимо кроме приема тироксина проводить йодную профилактику: ежедневно принимать препарат, содержащий йодид калия в дозе 250 мкг. Дозы гормона устанавливается только врачом эндокринологом, поэтому необходимы его консультации во время беременности. Кроме добавления таблетированного йода, в рацион питания беременной необходимо включить морепродукты (креветки, морскую капусту, кальмары), молочные продукты, мясо. Нужно помнить, что с первых недель беременности будущий ребенок получает гормоны и микроэлементы от мамы. Закладка щитовидной железы у плода происходит к 4-5 неделе внутриутробного развития, с 12 недели эта щитовидная железа способна синтезировать гормоны сама, а к 16 неделе полностью сформиро-вана и функционирует. Но единственным источником йода для нее служит йод, циркулирующий в крови матери.
В I триместре щитовидная железа матери усиленно работает, «прикрывая» несформированную щитовидную железу плода. Это проявляется вре-менным (транзиторным) гипертиреозом. Чаще он не требует никакого лечения и проходит самостоятельно. Но может развиться диффузный токсических зоб (ДТЗ), требующий своевременного лечения. Возможные жалобы при гипертиреозе: слабость, потеря веса, чувство жара, горячая кожа, повышенная раздражительность, нервозность, плаксивость, сердцебиение, частый пульс, повышение артериального давления, мышечная слабость, дрожание рук, тела, жидкий стул, потливость, нарушение менструального цикла, блеск глаз, расширение глазных щелей.
Имея такие жалобы, беременная женщина должна сообщить о них своему гинекологу и обязательно проконсультироваться у эндокринолога. Ведь изменения настроения, ощущения жара, рвота, некоторая потеря веса могут быть проявлениями раннего токсикоза или симптомами диффузионного токсического зоба. Кроме того, при диффузионном токсическом зобе обратит на себя внимание увеличение щитовидной железы, тахикардия (более 100 ударов в мин. ), разница между систолическим и диастолическим давлением. Основную же диагностическую роль играет определение содержания уровня гормонов щитовидной железы и тиреотропного гормона гипофиза.
), разница между систолическим и диастолическим давлением. Основную же диагностическую роль играет определение содержания уровня гормонов щитовидной железы и тиреотропного гормона гипофиза.
Прогноз для матери и плода зависит от того, насколько компенсирован гипертиреоз.
При гипертиреозе возможны преждевременные роды, пороки развития новорожденного, низкий вес плода, тяжелые гестозы, выраженный гипотиреоз плода.
Во всех случаях лечение тиреотоксикоза проводит врач!!!
Используются очень маленькие дозы, подавляющие функцию щитовидной железы матери, иногда требуется хирургическое лечение.
После родов подавленный во время беременности иммунитет женщины восстанавливается. Происходит всплеск активности иммунной системы, вырабатываются антитела, которые разрушают клетки щитовидной железы. У 3-5 % молодых мам через 1-3 месяца после родов развивается послеродовый тиреоидит. Его особенность — смена фазы умеренного повышения функции щитовидной железы фазой умеренного понижения ее функции. Как правило, через 6-8 месяцев иммунная система приходит в норму и послеродовый тиреоидит исчезает. Необходимо помнить, что послеродовый тиреоидит увеличивает вероятность развития стойкого гипотиреоза в будущем со всеми мешающими нормальной жизни его клиническими проявлениями.
Как правило, через 6-8 месяцев иммунная система приходит в норму и послеродовый тиреоидит исчезает. Необходимо помнить, что послеродовый тиреоидит увеличивает вероятность развития стойкого гипотиреоза в будущем со всеми мешающими нормальной жизни его клиническими проявлениями.
Подводя итог вышеизложенному, рекомендуется всем женщинам, планирующим беременность, обследовать функцию щитовидной железы до ее наступления. Своевременная йодная профилактика предупредит рождение детей с низкими интеллектуальными способностями. Если же женщина обратилась к врачу после наступления беременности, обследование щитовидной железы необходимо провести как можно раньше и начать прием йодсодержащих препаратов. Нужно помнить, что высокая потребность в йоде сохраняется у детей и сразу после рождения и находящихся и на естественном, и на искусственном вскармливании. Кормящая мама должна продолжить прием препаратов йода на весь период вскармливания. Если же ребенок находиться на искусственном вскармливании, необходимо использовать молочные смеси с высоким содержанием йода.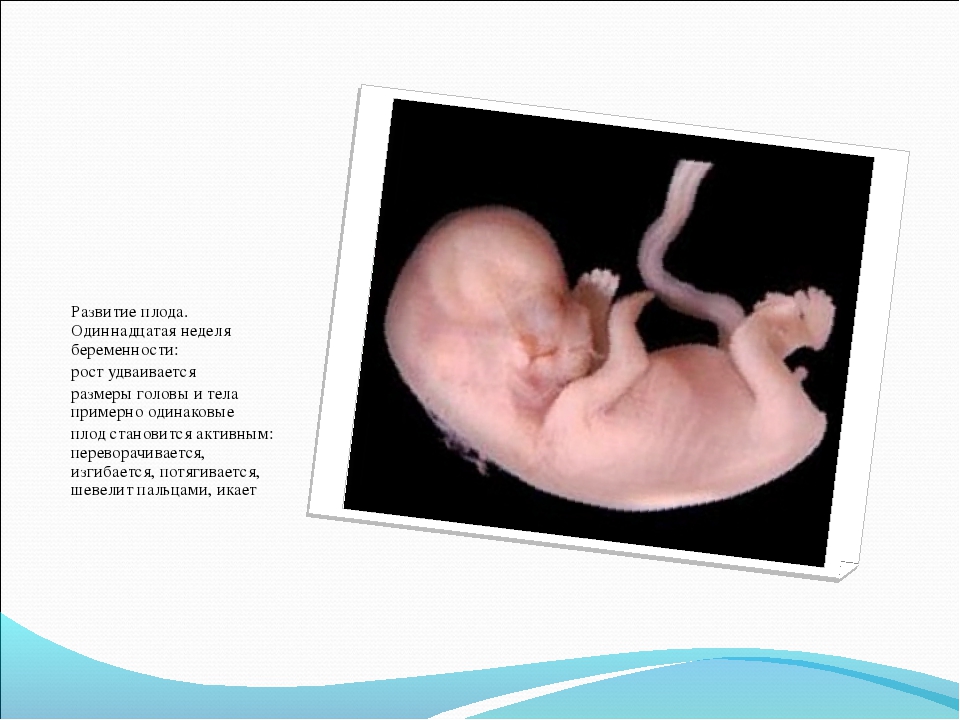
Таким образом, вы обеспечите свое потомство хорошим уровнем тиреоидных гормонов, и значит, улучшите становление его познавательных способностей, улучшите интеллектуальное развитие, в будущем это проявляется в высоком IQ ребенка и снизит его заболеваемость.
Врач акушер-гинеколог, эндокринолог МБУЗ ГКБ №9,
Чернышева Е. В.
19 неделя беременности где расположен малыш: рекомендации на 19 неделе беременности • Твоя Семья
До этого момента многие будущие мамы уже почувствовали первые шевеления плода. Со временем они превратятся в достаточно сильные толчки. Твоя беременность уже давно ни для кого не секрет, животик говорит сам за себя.
Плод на 19 неделе беременности
Длина от теменной части тельца до крестцовой составляет приблизительно 13-15 см. Малыш величиной с маленький кабачок. Весит он примерно 200 г.
Рост ребенка немного замедляется. Начинает образовываться жир — важнейший источник тепла у новорожденного — за грудной клеткой, у основания шеи, вокруг почек. Увеличивается поток крови, легкие развиваются, растут бронхиолы. Глазки пока закрыты, однако ребенок уже может отличить свет от темноты. Яркий свет, который направлен на ваш живот, немного проникает в матку, и ребеночек оборачивается в сторону источника света.Для 19 недели беременности характерно интенсивное развитие головного мозга, образуются связи между его нервными клетками.
Увеличивается поток крови, легкие развиваются, растут бронхиолы. Глазки пока закрыты, однако ребенок уже может отличить свет от темноты. Яркий свет, который направлен на ваш живот, немного проникает в матку, и ребеночек оборачивается в сторону источника света.Для 19 недели беременности характерно интенсивное развитие головного мозга, образуются связи между его нервными клетками.
К работе надпочечников, поджелудочной железы и гипофиза присоединились щитовидная, околощитовидная и половая железы.
В желудке ребенка накапливается меконий (первородный кал). Он состоит из желчи и отмерших клеток эпителия кожи (они попадают в кишечник при заглатывании ребенком околоплодных вод).
Женщина на 19 неделе беременности
Напоминаем Вам о психо-профилактической подготовке к родам и Школе материнства. Если Вы ничего про это еще не знаете, то обязательно спросите об этом своего гинеколога. Игнорировать занятия, ссылаясь на бытовые хлопоты, весьма нежелательно. Статистические исследования, которые были проведены в России, Японии и США говорят о том, что у тех беременных женщин, которые прошли курс такой подготовки, во время родов наблюдается намного меньше осложнений.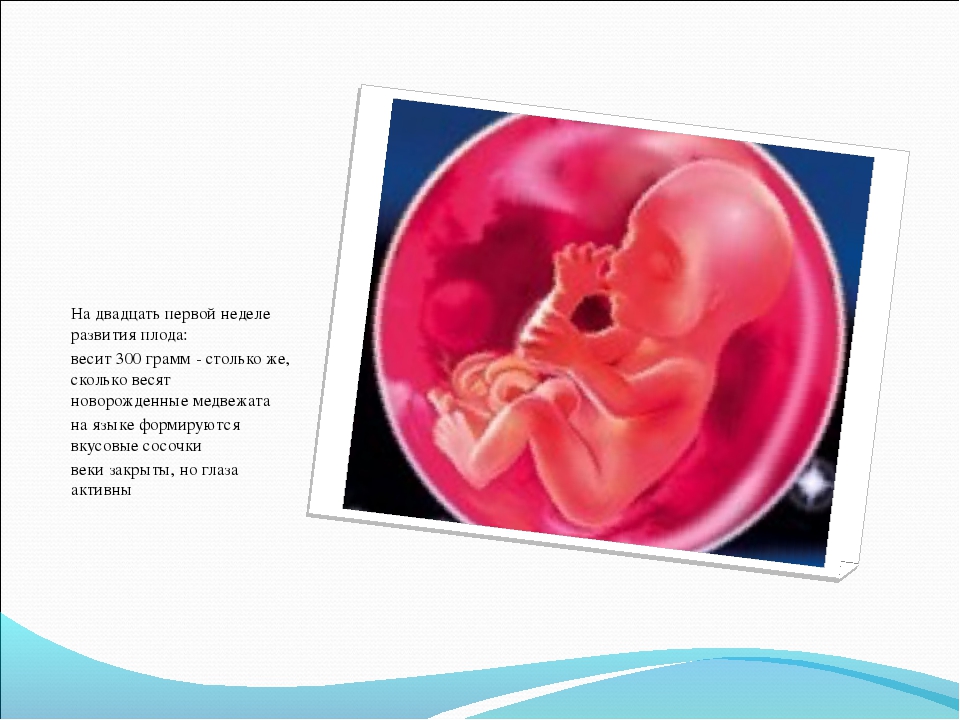 Твой вес растет, прибавка может составлять 4-5 кг. Иногда становится трудно найти удобную позу во время сна. Беременность в 19 недель нагружает спину, ты чувствуешь усталость.
Твой вес растет, прибавка может составлять 4-5 кг. Иногда становится трудно найти удобную позу во время сна. Беременность в 19 недель нагружает спину, ты чувствуешь усталость.
Чтобы лежать было комфортнее, подкладывай под разные части тела небольшие подушки или используй специальную подушку для беременных. Надеемся, что ночные судороги ног тебя не беспокоят, потому что ты каждый вечер пользуешься специальным кремом.
Поздравляем, ты на 19 неделе беременности!
Рекомендации на 19 неделе беременности
В детских магазинах кучи специальную подушку для беременных «3 в 1». Суть в том, что РІРѕ время беременности ты сможешь удобно лежать с помощью нее, после родов тебе будет удобно держать ребенка во время кормления, а когда малыш сможет сидеть, подушка будет поддерживать детскую спинку.
19 неделя беременности
Обязательно запомните и скажите врачу, когда вы почувствовали первые шевеления плода при беременности — это очень важный показатель, который поможет доктору рассчитать дату предполагаемых родов, а также определить положение ребенка в матке. Вы еще не знаете, как и с какой силой толкается ваш малыш? Не огорчайтесь: случается, что кроха дает о себе знать только после 20 недели «интересного положения».
Размер плода
Длина ребенка на 19 неделе внутриутробного развития — около 15 см. По размеру он такой же, как небольшой вилок капусты.
Вес крохи
Малыш весит сейчас около 170–200 гр.
Развитие плода на 19 неделе беременности
Продолжает развиваться нервная система плода, образуется такое важное вещество, как миелин — он покрывает оболочку нервных волокон и обеспечивает эффективную передачу импульсов. Растет кора головного мозга, переходит на новый, более совершенный этап дыхательная система малыша — растут легкие ребенка, формируется система бронхов (бронхиальное дерево). Прогрессирует пищеварительная система — в кишечнике скапливается первородный кал (меконий). Он состоит из амниотической жидкости, которую заглатывает кроха, а также слизи, желчи и воды.
Сердцебиение
Сердцебиение плода прослушивается врачом при каждом осмотре женщины. Частота сердечных сокращений на 19 неделе составляет 140–160 ударов в минуту. Тахикардия (свыше 180–190 ударов) и брадикардия (110 и меньше) являются признаками того, что сердце ребенка работает как-то не так и требует дополнительного обследования.
Как выглядит плод на 19 неделе беременности
Ребенок потихоньку открывает глазки — теперь он реагирует на световые раздражители! Американские специалисты выяснили, что яркий свет, направленный на живот мамы, пугает его. Малыш брыкается, переворачивается, смыкает веки. Когда кроха успокаивается, он начинает улыбаться, пробует играть с пуповиной, сжимает и разжимает ручки.
Тело ребенка уже полностью покрыто первородным пушком — лануго. Кожа по-прежнему морщинистая, но уже не такая тонкая и прозрачная.
Изменения тела и новые ощущения женщины
На 19 неделе многих женщин беспокоят боли в спине при беременности. Это одно из самых распространенных недомоганий, которое может подстерегать будущую маму за месяцы ожидания малыша. Причины его появления объяснимы: в период «интересного положения» бедренно–крестцовые суставы, которые обычно неподвижны, начинают расслабляться под действием гормона релаксина, чтобы облегчить движение плода по родовым путям. Расслабленные суставы, а также увеличенный живот нарушают равновесие в организме, увеличивая нагрузку на позвоночник. Отсюда — боль и неприятные ощущения в области поясницы. Что советуют врачи женщинам, у которых болит спина при беременности? Нужно присесть, отдохнуть, помассировать больное место. Можно использовать и специальные мази, но подбирать их следует весьма осторожно — в составе препаратов не должно быть ядов и раздражающих веществ. Если боль долго не отпускает, посоветуйтесь с доктором.
Прибавка в весе
Врачи настоятельно рекомендуют будущим мамам приобрести весы и еженедельно следить за своей прибавкой веса — набирать во время беременности лишние килограммы очень нежелательно, точно так же, как и не набирать их вовсе. Средняя прибавка в весе — около 300–400 г в неделю, а суммарная к концу 19 недели составляет 6 кг (эти цифры являются приблизительными, все зависит от индивидуальных особенностей женщины).
Живот мамы
Размер живота на 19 неделе нередко вызывает некоторые неудобства, в первую очередь связанные со сном — маме все сложнее найти удобную позу, чтобы хорошо выспаться. По мнению врачей, спать беременным следует на левом боку (матка в этом положении не оказывает сильного давления на внутренние органы женщины). А для полного комфорта будущая мама может положить между ног валик или подушку.
Отметим также, что размер животика на этом сроке может быть очень разным: у одних еле заметным, а у других весьма внушительных размеров. Это абсолютно нормально! Если у женщины беременность первая, ее живот, как правило, растет медленнее.
Анализы и УЗИ
На 19 неделе еще можно сделать второе плановое УЗИ при беременности (врачи проверят развитие плода, его размеры, возможные аномалии, состояние пуповины и плаценты).
УЗИ также покажет, кто «живет» внутри мамы — мальчик или девочка. Определение пола может оказаться неверным: например, у маленьких принцесс нередко наблюдается внутриутробный отек половых губ, который по ошибке принимается за мошонку.
В это же время женщины сдают анализы на гормоны (чаще по медицинским показаниям), общие анализы мочи (по его результатам определяется состояние почек, наличие в организмов паразитов, солей, белка и прочих нежелательных элементов), крови (для выявления, к примеру, анемии при беременности).
Питание на 19 неделе беременности
На любой неделе правильное питание при беременности означает свежую, качественную натуральную еду без консервантов и полуфабрикатов. А можно ли беременным есть роллы и суши? Этот вопрос очень часто задают беременные, поскольку блюда традиционной японской кухни уже давно не считаются в России экзотикой, они прочно вошли в наш рацион и стали для многих любимыми. Запомните: будущим мамам нельзя есть сырую рыбу и мясо — риск заразиться инфекционными болезнями и паразитами чрезвычайно велик. Кроме того, при приготовлении блюд в ресторане могут не соблюдаться элементарные санитарно-гигиенические нормы, что также чревато различными негативными последствиями. Врачи, таким образом, не рекомендуют будущим мамам рисковать и советуют есть только проверенную домашнюю пищу.
Витамины
Организм женщины по-прежнему испытывает недостаток кальция, железа, йода, витаминов А, В, Д, Е. Но переизбыток витаминов, так же как и их недостаток, может быть опасен. Гипервитаминоз приводит к различным аллергическим реакциям, слабости и тошноте. Если вы принимаете витамины не в естественном (с едой) виде, а пьете таблетки, их количество и объем обязательно согласуйте с врачом.
Секс на 19 неделе беременности
На 19 неделе, когда присутствие ребенка становится более очевидным (многие мамы уже могли почувствовать первые движения крохи), некоторые мужчины начинают отказываться от интимной близости, боясь не только навредить малышу, но и из-за странного предубеждения, что малютка станет «свидетелем» любовных фантазий родителей. Ничего подобного быть не может! От грубого секса и сексуальных игрушек, конечно, следует отказаться, ну а в остальном можно оставить все так, как было до беременности (если женщина здорова и медицинских противопоказаний к физическому выражению любви у нее нет). Никаких «воспоминаний» о сексе мамы и папы у ребенка не останется.
Образ жизни
Пришло время, когда беременная должна отказаться от обуви на высоких каблуках — туфли на каблуках выше 3–4-х см вызывают, начиная с 19 недели «интересного положения», усиленную нагрузку на поясничный отдел позвоночника, связки и мышцы. Это приводит к возникновению болезненных ощущений в области поясницы, а также напряжению мышц матки, повышению ее тонуса.
Красота и аксессуары
Если будущая мама не сделала этого раньше, сейчас, на 19 неделе, ей нужно купить бандаж, который будет поддерживать мышцы спины. Универсальным считается бандаж для беременных в виде пояса. Он носится поверх нижнего белья, не вызывает никаких неприятных ощущений и абсолютно безопасен как для матери, так и для малыша. Одевают бандаж при беременности узкой стороной вперед.
19 недель беременности — расположение плода
Четыре с половиной месяца беременности уже позади, именно на 19 неделе мамочка впервые может ощутить шевеления своего малыша. А если это произошло раньше, то теперь он будет напоминать вам о своем присутствии намного чаще.
Размер и вес плода в 19 недель
Плод в 19 недель беременности уже, как никогда ранее, напоминает крошечного человечка. В период с 19 по 20 неделю беременности вес плода уже достигает почти 300 грамм, а рост от макушки до пальчиков на ножках составляет около 20-23 см. В этом возрасте малыш уже начинает реагировать на свет или темноту и различать их. Глаза ребенка по-прежнему остаются закрытыми.
Положение плода в 19 недель
На этом сроке положение плода еще окончательно не установилось. Размеры малыша еще достаточно маленькие, и внутри матки хватает места, чтобы спокойно двигаться и менять свое положение, ведь ребенок уже весьма активный. Есть несколько вариантов расположения плода в утробе матери на 19 неделе беременности: головное, тазовое косое и поперечное.
В случае, если ребеночек занял головное предлежание, тогда его головка находится внизу. Именно такую позу ребенок должен принять перед родами. Она считается правильной, ведь во время родов ребенок движется непосредственно вперед головкой. Если на 19 неделе беременности плод занял тазовое предлежание, то к шейке матки прилегают ножки либо ягодицы. При таком положении малыша процесс родов усложняется, но все же роды могут быть естественными. Но не забываем о том, что малыш, занявший на 19 неделе беременности тазовое предлежание, — еще не один раз поменяет его.
При поперечном предлежании – это когда ножки и голова малыша находятся в боковых частях матки, к шейке матки прилегает плечо. Если ребенок находится в таком положении непосредственно перед родами, то в этом случае делают кесарево сечение.
Возможно также косое предлежание плода, в этом положении малыш находится по диагонали, относительно оси матки, из такого положения малышу легче перемещаться и менять свое положение.
Всерьез задумываться о положении малыша стоит не раньше 30 недель, а до этого момента нет поводов волноваться. В 19 недель положение ребенка очень нестабильно. В этом сроке будущей мамочке просто нужно следить за своей осанкой, стараться долго не стоять и не сидеть на одном месте, наклонятся только вперед. Специальные легкие физические упражнения также помогают малышу занять в животике у мамы правильное положение.
Развитие беременности, 19 неделя беременности.
19 неделя беременности относится к спокойному периоду. В этом сроке женщина может ощущать шевеления плода, но не каждая мама их еще распознает. Тело женщины приобретает округлые формы, животик растет, а бедра становятся шире. В утробе матери малыш все больше становится похож на крошечного человечка.
Какие изменения происходят на 19 неделе?
Постепенно у женщины меняется походка. Сон становится менее комфортным. Теперь нужно ограничиваться позой на боку с подогнутой ногой. Спать на животе невозможно и нельзя, а лежать на спине опасно для плода, так как он может передавливать своим весом нижнюю полую вену, а это приведёт к нарушению кровообращения у мамы и у малыша.
Матка продолжает увеличиваться в размерах и это может вызвать болезненные ощущения в области таза и в пояснице. Бедренно-крестцовые суставы расслабляются и постепенно готовятся к родам. Кости понемногу расходятся, что иногда достаточно ощутимо женщиной. Возможны схваткообразные боли внизу живота, в таком случае обратитесь к врачу.
Старайтесь больше двигаться, долго не стойте и не засиживайтесь в одном положении. Прекратите носить туфли на высоком каблуке.
Развитие плода на девятнадцатой неделе.
Плод стремительно растет и набирает вес. Развивается и увеличивается головной мозг малыша, голова становится больше. Движения плода в утробе матери становятся более скоординированными, он может шевелить пальцами и ногами. Окончательно формируются легкие, бронхи и бронхиолы ребенка. Бело-серая смазка, которая вырабатывается при активной работе сальных желез, защищает плод от околоплодной жидкости и опасных микроорганизмов благодаря своим бактерицидным свойствам.
Размер плода на 19 неделе развития беременности.
Ребенок на 19 неделе уверенно может поднимать голову и вертеть ею по сторонам за счет уже окрепших мышц шеи, и даже поворачивать на все 180 градусов. Размер плода на 19 неделе беременности от копчика до темени составляет в среднем 15 см, весит малыш около 200-250 г.
Сигналы малыша на 19 неделе развития беременности.
Развитие беременности на 19 неделе приносит женщине новые ощущения в виде шевелений, которые она распознает все более отчетливей. Это помогает мамочке все сильнее чувствовать связь с ребеночком.
В женском организме продолжаются изменения и это не может не влиять на ее психологическое состояние. Возможны ощущения усталости, вялости, головокружение. Однако не стоит падать духом, держите себя в тонусе, позвольте себе отдохнуть часок другой.
Питание на 19 неделе развития беременности.
Чтобы беременность развивалась без осложнений, уделите должное внимание правильному сбалансированному рациону питания. Исключите из своего меню жирную пищу, сладости, копчености, соленья. Отдавайте предпочтение продуктам, содержащим железо и кальций. К таковым относятся: курага, инжир, хурма, гречневая и овсяная крупа, говядина и крольчатина. Употребляйте в пищу: сыр, язык, яйца, зеленые овощи, листовую зелень и фрукты. Кушайте часто и небольшими порциями, и забудьте дорогу к холодильнику по ночам.
УЗИ на 19 неделе развития беременности.
На этом сроке в обязательном порядке сдается биохимический анализ крови для проверки уровня гемоглобина и сахара. По показаниям врач может направить вас на определение уровня прогестерона в крови. И пришло время второго УЗИ, на котором врач-узист проверит сердцебиение плода, его двигательную активность, диагностирует отсутствие патологий, определит размеры матки и плода. По желанию, родители смогут узнать пол ребенка.
Изменения в организме матери на 19 неделе.
Живот округляется, показатели веса растут, выработка меланина в организме продолжает увеличиваться. Не забывайте пользоваться специальной косметикой от растяжек, содержащей увлажняющие питательные компоненты. Уделите особое внимание зубам и ротовой полости. Лучше пролечить их на ранних сроках.
Совершайте прогулки на свежем воздухе, общайтесь с друзьями, наведывайте родственников и просто радуйтесь жизни.
19 неделя беременности: возвращение эмоциональных встрясок
Скорее всего, шевеления малыша уже (как это ни удивительно) стали для вас привычными. Возможно, вы пока чувствуете только легкое «порхание крылышек бабочки», а может быть, ваш маленький футболист уже отчетливо тузится внутри живота. Но в любом случае, он, как и матка, растет, так что ваша талия все расширяется – как и бедра.
Именно на 19 неделе к «ждушкам» возвращается эмоциональный неспокой, тревоживший их в первом триместре. Что поделать, гормоны! Теперь в этом мире вас не интересует ничего, кроме малыша. И это замечательно, ведь в вас просыпается одно из сильнейших человеческих чувств – материнский инстинкт.
Ваш ребеночек все так же растет, и понемногу беременность приближается к «экватору».
Что происходит на 19 неделе беременности
Так как живот становится похожим на мячик, спать на нем уже неудобно (да и страшно придавить матку). Но и на спине вам уже не отдохнуть: в этой позе матка всей тяжестью наваливается на внутренние органы, в том числе и на полую вену, а это уже опасно. Идеальная позиция – на боку, с полусогнутыми ногами (под которые, кстати, можно удобно положить подушку).
Растущая матка все сильнее «терроризирует» поясницу и таз. А, кроме того, у вас уже пробуют расходиться кости – и это тоже не самое приятное ощущение. Прислушивайтесь к себе: «потрескивания» косточек для вас не страшны, а вот если возникнет схватка внизу живота, обращайтесь в женскую консультацию.
Если вы работаете сидя, почаще делайте разминки – долго засиживаться в одной позе вам нельзя. На стуле откидывайтесь на спинку, не напрягайте хребет позой «а-ля леди», но и Шерон Стоун копировать не стоит (поза нога на ногу вам вредна). И конечно, спрячьте подальше высокие каблуки.
Вы относитесь к женщинам, которые еще не почувствовали шевеления карапузика? Не расстраивайтесь: если гинеколог хорошо прослушивает сердечко, значит, с малышом все в порядке.
Развитие плода на 19 неделе беременности
Мозг карапузика развивается – его движения становятся все четче, менее хаотичными, более скоординированными. Дыхательная система ребенка на 19 неделе обогащается сформированным бронхиальным древом. Кожа покрывается серо-белой смазкой, «любезно» созданной сальными железами. Она отлично защищает ребеночка от вредных микроорганизмов, которые могут попасть в плодные воды.
Именно в этот период плод развивается быстрее, чем раньше. Шейка малыша уже вовсю вертится налево-направо, она окрепла.
Рост малыша – около 15 см (от темечка до копчика), а вес – приблизительно 200 г.
Расположение плода на 19 неделе беременности
Попав к узисту, «ждушка» часто узнает, что малыш совершил кульбит – перевернулся спинкой к родовым путям. Это нормально, ведь пока ваш животик похож на большой аквариум, ваша «золотая рыбка» плавает в нем свободно, переворачиваясь туда-сюда несколько раз в сутки. А вот ближе к родам малыш развернется головкой вниз и больше не будет егозить.
Ребенок уже «общается» с мамой
Почувствовав малыша внутри себя, вы еще больше привяжетесь к нему. Тем более что шевелениями карапуз может даже общаться с вами – например, вы можете узнать, что он побаивается резких звуков, или же затихает, услышав незнакомый голос – а вот голос папы очень любит.
Много чего вас теперь утомляет. Старайтесь побольше отдыхать, и вообще, следовать совету предков: не брать плохого в голову, а тяжелого – в руки. Но и полностью «прописываться» на диване не стоит – прогулки вам тоже нужны.
УЗИ и анализы на 19 неделе беременности
Да-да, и снова в лабораторию! Кто, как не вы, должен опять сдавать кровь на гемоглобин и сахар, а также мочу на белок. А, кроме того, при необходимости гинеколог также может отправить вас сдавать анализ на уровень прогестерона. Но это нужно не врачу для «галочки», а вам, чтобы правильно скорректировать свое питание и не пропустить неожиданной болезни, так что – вперед!
Второе плановое УЗИ тоже часто назначают на эту неделю. Это обследование очень информативно как для женской консультации, так и для вас лично. Узист проверит, как стучит сердечко малыша, оценит его движения, исключит патологии. А, кроме того, вымерит размеры карапуза и матки, оценит состояние плодных вод. И, конечно же, при правильном стечении обстоятельств (малыш повернулся в профиль) он может сказать его пол.
Ощущения на 19 неделе беременности
Если на работе еще не догадались о вашем скором декрете, значит, коллеги у вас очень и очень невнимательные. Пигментация на щеках, чуть «припухшие» губы и нос, животик солидных размеров – уже все говорит о вашем статусе сокровища. У вас даже походка стала особенной – «беременной».
Никуда не откладывайте крем для профилактики стрий! А, кроме того, нужно ухаживать за кожей тела в целом (а не только за грудью, бедрами и животиком), а также за ногтями и волосами. И зубы! Не откладывайте запись к стоматологу на последний триместр – с большим животом (да еще и активно пихающимся в нем малышом) усидеть в кресле стоматолога будет ой как неудобно.
Вы с малышом – одно целое. Вы что-то скушали – и он полакомился, вы устали – ему тяжело, вы голодны – и он волнуется. Так что придерживайтесь режима, и будет вам обоим счастье.
Питание
Хоть живот растет, но полнеть вам не нужно. Так что не наваливайте продуктов в тарелку с горкой – лучше есть чаще, но понемногу. Упор делайте на молочных, а особенно – кисломолочных продуктах (кальций – это все еще ваше все). И, конечно же, в вашем меню на самых почетных местах должны быть телятины или говядина, рыба, птица, а также фрукты и овощи.
Секс на 19 неделе беременности
Ваше состояние в норме? Значит, и интимная жизнь будет в норме – на радость вам и любимому. Но прислушивайтесь к себе – если какая-то поза вам не нравится, сразу же отказывайтесь от нее.
Физическая активность
Ранее врач мог порекомендовать вам специальные упражнения – делайте их и на 19 неделе. Гуляйте в парке (особенно там, где есть детские площадки – вам сейчас особенно приятно наблюдать за карапузами и маленькими принцессами). Главное – ходите, а не бегайте. Большие нагрузки вам вредны.
Определение точности веса плода с помощью ультразвука и клинических оценок веса плода в Южном Калабар, Южная Нигерия
Int Sch Res Notices. 2014; 2014: 970973.
,
1
,
*
,
1
,
1
,
1
,
2
и
1
Charles Njoku
1 Отделение акушерства и гинекологии, Учебная больница Калабарского университета (UCTH), PMB 1278, Калабар, штат Кросс-Ривер, Нигерия
Каджетан Эмечебе
1 Отделение акушерства и гинекологии Университета Калабара больницы Калабара (UCTH), PMB 1278, Калабар, штат Кросс-Ривер, Нигерия
Patience Odusolu
1 Отделение акушерства и гинекологии, Учебная больница Университета Калабара (UCTH), PMB 1278, Калабар, штат Кросс-Ривер , Нигерия
Сильвестр Абеши
1 Кафедра акушерства и гинекологии, Учебная больница Калабарского университета (UCTH), PMB 1278, Калабар, штат Кросс-Ривер, Нигерия
Чинеду-Чукву
2 , Университет радиологии больницы Калабара (UCTH), Калабар, штат Кросс-Ривер, Нигерия
Джон Экабуа
1 Отделение акушерства рикс и гинекология, Учебная больница Калабарского университета (UCTH), PMB 1278, Калабар, штат Кросс-Ривер, Нигерия
1 Кафедра акушерства и гинекологии, Учебная больница Калабарского университета (UCTH), PMB 1278, Калабар, Кросс-Ривер Штат, Нигерия
2 Отделение радиологии, Учебная больница Калабарского университета (UCTH), Калабар, штат Кросс-Ривер, Нигерия
Академический редактор: Юдонг Кай
Получено 16 августа 2014 г .; Пересмотрено 11 октября 2014 г .; Принята в печать 13 октября 2014 г.
Это статья в открытом доступе, распространяемая по лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Эта статья цитируется в других статьях в PMC.
Abstract
Информация о массе плода важна для акушеров при ведении беременности и родов. Цель этого исследования — сравнить точность клинических и сонографических методов прогнозирования веса плода в срок.Это проспективное сравнительное исследование с участием 200 рожениц было проведено в больнице Калабарского университета, г. Калабар. Участницами исследования были матери с одноплодной беременностью, поступившие к родам. Средние абсолютные процентные ошибки клинических и ультразвуковых методов составили 11,16% ± 9,48 и 9,036% ± 7,61, соответственно, и разница не была статистически значимой ( P = 0,205). Точность в пределах 10% от фактического веса при рождении составила 69,5% и 72% как для клинической оценки веса плода, так и для ультразвукового исследования, соответственно, и разница не была статистически значимой ( P = 0.755). Точность оценки веса плода с использованием формулы Дэйра сравнима с оценками ультразвукового исследования для прогнозирования веса при рождении в срок.
1. Введение
Оценка веса плода — жизненно важная и универсальная часть дородовой помощи не только при ведении родов и родов, но часто при ведении беременностей с высоким риском и мониторинге роста [1]. Вес новорожденного является самым важным фактором, определяющим выживаемость новорожденного [1, 2]. Как низкая, так и чрезмерная масса плода при родах связаны с повышенным риском осложнений у новорожденных во время родов и послеродового периода.Высокая перинатальная заболеваемость и смертность, связанные с низкой массой тела при рождении, объясняются преждевременными родами, задержкой внутриутробного развития или и тем, и другим. Для слишком крупных плодов потенциальные осложнения, связанные с вагинальными родами, включают дистоцию плеча, травму плечевого сплетения, травмы костей и асфиксию во время родов, в то время как риски для матери включают травмы родовых путей и тазового дна, повышенную частоту оперативных родов через естественные родовые пути и кесарева сечения, а также послеродовой период. кровотечение [3].Ограничение потенциальных осложнений, связанных с рождением как маленьких, так и чрезмерно крупных плодов, требует точной оценки веса плода до принятия решения о родах [4]. Двумя основными методами прогнозирования массы тела при рождении в современном акушерстве являются клинический и ультразвуковой [5, 6]. Все больше внимания уделяется точности использования различных ультразвуковых измерений при оценке веса плода. Для прогнозирования веса плода используются несколько параметров плода.Это бипариетальный диаметр, окружность головы, окружность живота и длина бедра. Ультразвуковая оценка веса плода, будучи до некоторой степени точной, связана с ошибкой от ± 6 до 11% в зависимости от измеренных параметров и уравнения, используемого для оценки [7]. Хотя некоторые исследователи считают, что сонографические оценки превосходят клинические, другие, сравнивая оба метода одновременно, пришли к выводу, что они дают одинаковый уровень точности [8, 9].В развивающихся странах важно отметить, что ультразвуковая оценка веса плода требует дорогостоящего оборудования и обученного персонала и требует много времени, в то время как клинические методы могут выполняться бесплатно и их легко выполнять, особенно для менее опытных исследователей [1, 10 ]. Цель этого исследования — определить, какой метод оценки веса плода (клинический или сонографический) является более точным. Это поможет в принятии соответствующего решения в ведении беременной женщины.
2.Методология
2.1. Материалы и методы
Это проспективное перекрестное сравнительное исследование было проведено в отделении акушерства и гинекологии учебной больницы Калабарского университета (UCTH), Калабар. Исследуемую популяцию составляли матери с одноплодной доношенной беременностью в головном предлежании, госпитализированные для нормальных родов через естественные родовые пути, планового кесарева сечения или индукции родов. Гестационный возраст участников был подтвержден ранним ультразвуковым сканированием до 22 недель гестации в зависимости от того, когда они записались на дородовое наблюдение.Последующее наблюдение осуществлялось согласно ведомственным протоколам. Критерии исключения включали незарегистрированных женщин, многоводие, преждевременные роды, разрыв плодных оболочек, ненормальное ложь и предлежание, многоплодие, дородовое кровотечение и эклампсию, явную врожденную аномалию, маловодие, миому матки, вставленную переднюю часть плаценты и плохую визуализацию частей плода. Всего в исследовании приняли участие 200 матерей за 5-месячный период с 16 мая 2013 г. по 30 октября 2013 г. Отбор производился с использованием систематической случайной выборки.Первый участник был выбран случайным образом, и каждый третий участник, удовлетворявший критериям включения, был включен в исследование. Интервал между клинической и ультразвуковой оценкой веса плода в утробе матери и родами был в пределах 72 часов. Информация о возрасте, последнем менструальном периоде, сроке беременности и рождении была получена от участников и историй болезни до родов. Вес матери определяли с помощью весов для взрослых с минимальным количеством одежды и записывали. Затем в родильном отделении проводили внутриутробную клиническую оценку веса плода с помощью гибкой рулетки, калиброванной в сантиметрах.Высота дна матки измерялась от наивысшей точки на дне матки до середины верхней границы лобкового сочленения. Окружность живота измеряли на уровне пупка. Для расчета клинической массы плода в граммах использовалась формула Дара (высота дна матки, умноженная на окружность живота в сантиметрах). После клинических обследований у пациенток была проведена ультразвуковая оценка веса плода. Используемый ультразвуковой аппарат работал в режиме реального времени с абдоминальным сектором 3.Преобразователь 5 МГц. Формула ультразвукового аппарата для оценки веса плода была разработана Хэдлоком на основе бипариетального диаметра (BPD), окружности головы (HC), окружности живота (AC) и длины бедренной кости (FL). Обе клинические и ультразвуковые оценки были задокументированы в таблице. После родов вес новорожденных определяли в течение 30 минут после родов с использованием стандартной аналоговой шкалы Waymaster (Англия) с поправкой на ноль. Все данные, полученные в течение периода исследования, были введены в форму данных, специально разработанную для исследования.
Были рассчитаны средний вес при рождении и стандартное отклонение от фактического веса при рождении с использованием клинических и ультразвуковых методов оценки веса плода. Точность клинической и сонографической оценки веса плода определялась по следующим параметрам: (1) среднее значение ошибки (EFW — ABW / ABW), (2) среднее значение абсолютной ошибки (абсолютное значение EFW — ABW / ABW). , (3) средняя процентная ошибка ([EFW — ABW] × 100 / ABW), (4) средняя абсолютная процентная ошибка (абсолютное значение [EFW — ABW] × 100 / ABW) и (5) отношение (%) оценок в пределах 10% от фактического веса при рождении (верно при абсолютной процентной ошибке не более 10%).Разница между обоими методами в средней процентной ошибке (т. Е. Систематической ошибке) в каждом методе оценивалась парным тестом t . Поскольку абсолютные ошибки не имели нормального распределения, для проверки различий между клиническими и ультразвуковыми оценками использовался знаковый ранговый критерий Вилкоксона (непараметрический метод). Разница в соотношении оценок, которые находились в пределах 10% от фактического веса при рождении, оценивалась с помощью критерия хи-квадрат. P <0,05 считалось значимым.Весь анализ данных проводился с помощью Microsoft SPSS версии 18, статистической программы на базе Windows.
2.2. Ограничения исследования
Потенциальное ограничение этого исследования включает использование только одной сонографической модели для получения оценок веса плода, которые могут быть не очень точными для всех диапазонов веса плода. Однако использовалась формула Хэдлока, которая измеряет несколько параметров плода, что может уменьшить такие ошибки.
2.3. Этические соображения
Информация об исследовании была предоставлена участникам, которые добровольно решили, участвовать в исследовании или нет, после одобрения больничного комитета по исследованиям и этике.Информированное согласие было получено от всех участников перед исследованием.
3. Результаты
Из 200 участников было 67 (33,5%) нерожавших женщин и 133 (66,5) повторнородящих женщин. В общей сложности 36 (18%) роды были произведены путем кесарева сечения, а 164 (82%) — естественным путем. Среднее время между оценкой веса плода и родами составило 47,36 ± 13,451 часа. Средняя фактическая масса тела при рождении составила 3 242 ± 508 г. На детей с низкой массой тела при рождении (масса тела при рождении <2500 г) приходилось 12 (6.0%) и младенцев с нормальным весом (масса при рождении от 2500 до <4000 г) было 164 (82%), в то время как макросомных младенцев (масса при рождении ≥ 4000 г) было 24 (12,0%).
Демографические характеристики исследуемой популяции представлены в. Средний возраст матери составил 28,86 ± 6,355 года, а медиана — 27 лет (диапазон от 16 до 44 лет). Средний возраст матери при рождении с низкой массой тела, нормальной массой тела при рождении и макросомными детьми составлял 24,92 ± 5,854, 28,78 ± 6,580 и 31,42 ± 5,073 года, соответственно, и их средняя разница не была статистически значимой ( P = 0.060). Средняя фактическая масса тела при рождении значительно увеличилась с увеличением как количества детей, так и веса матери во время родов.
Таблица 1
Демографические характеристики исследуемой популяции.
| Характеристики | Среднее (S.D.) | Медианное | Диапазон | Среднее (S.D) LBW | Среднее (S.D) NBW | Среднее (S.D) MB | P значение ANOVA | |||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Материнский возраст (лет) | 28.86 (6,355) | 27 | 16–44 | 24,92 (5,854) | 28,78 (6,580) | 31,42 (5,073) | 0,060 | |||||
| Четность | 2,14 | 0138 | 2,14 | –9 | 1,33 (1,96) | 2,04 (1,51) | 3,25 (2,32) | 0,001 * | ||||
| Вес матери (кг) | 72,48 (11,561) | 71,00 | 71,00 | 63,66 (12,203) | 71.93 (10,551) | 80,62 (12,011) | 0,000 * | |||||
| Гестационный возраст при родах (недели) | 39,5 (1,513) | 39 | 37–42 | 37,6 (2,0139) 39 (1,420) | 38,9 (1,725) | 0,36 |
Средняя фактическая масса тела при рождении составляла 3242 ± 508 г, в то время как средняя масса плода, оцененная клиническими и ультразвуковыми методами, составляла 3541 ± 633 г и 3141 ± 441 г, соответственно ().Парный тест t , рассчитанный на основе среднего веса, рассчитанного с помощью ультразвука до рождения плода, и фактического веса при рождении не выявил значимых различий ( t = 2,259, P = 0,122). Также было обнаружено, что фактическая масса тела при рождении существенно не отличалась от клинически оцененной массы тела ( t = 0,453, P = 0,695).
Таблица 2
Средняя фактическая масса тела при рождении и средняя масса плода, измеренные клиническими и ультразвуковыми методами.
| N | Среднее ± S.D. | Минимум | Максимум | т -тест | P значение | |
|---|---|---|---|---|---|---|
| Фактическая масса плода | 200 | 3,242 ± 508 г | 2,350 г | 4600 г | ||
| клиническая масса плода | 2,381 г | 4,924 г | 0,453 | 0,695 | ||
| УЗИ Вес плода | 200 | 3,141 ± 441 г | 2,270 г | 4,590 г 2 | 0,122 |
Диаграмма разброса, показывающая взаимосвязь между клинической оценкой веса плода и фактической массой тела при рождении, находится в. Клинический метод (формула Дарса) оценки веса плода показал положительную корреляцию с фактической массой плода при рождении после родов. Между клинической оценкой веса плода и фактической массой тела при рождении существует положительная линейная зависимость.
Диаграмма рассеяния клинической оценки веса плода и фактической массы тела при рождении.Оценка клинической массы плода показала положительную корреляцию с фактической массой тела при рождении.
представляет собой диаграмму разброса, показывающую взаимосвязь между оценкой веса плода при ультразвуковом исследовании и фактической массой тела при рождении. Ультразвуковой метод определения веса плода показал положительную корреляцию с фактической массой плода при рождении после родов. Существует линейная зависимость между оценкой веса плода при УЗИ и фактической массой тела при рождении.
Диаграмма рассеяния ультразвуковой оценки веса плода и фактической массы тела при рождении.Ультразвуковой метод показал положительную корреляцию с фактической массой тела при рождении.
Достоверность клинической и сонографической оценки веса плода показана в. Значения чувствительности как для клинических, так и для ультразвуковых методов составили 75% и 69,4% соответственно, и разница не была статистически значимой ( P = 0,3447).
Таблица 3
Достоверность клинической и сонографической оценки веса плода.
| Срок действия | Клинический метод | Ультразвуковой метод | P Значение |
|---|---|---|---|
| Чувствительность | 75% | 69.4% | 0,3447 |
| Специфичность | 78,6% | 85,3% | 0,269 |
| Положительная прогностическая ценность. | 43,5% | 51,0% | 0,3215 |
| Отрицательная прогностическая ценность. | 93,4% | 92,7% | 0,7742 |
Взаимосвязь между массой тела матери при родах и средней фактической массой тела при рождении показана в. Существует положительная линейная зависимость между массой тела матери при родах и средней массой новорожденных при рождении.Средняя фактическая масса тела при рождении увеличивалась с увеличением массы тела матери.
Взаимосвязь между массой тела матери при родах и фактической массой тела при рождении. Фактический вес при рождении увеличивается по мере увеличения веса матери.
Средние ошибки как для клинических, так и для ультразвуковых методов составили 299 ± 338 г и -101 ± 189 г (). Средний процент ошибок составил 9,2% ± 10,44 и -3,108% ± 9,67 для клинических и ультразвуковых методов, соответственно, и был статистически значимым ( P = 0.0000). Это означает, что во всей исследуемой группе клинический метод значительно переоценил фактическую массу тела при рождении, а ультразвуковой метод ее занизил. Средние абсолютные процентные ошибки клинических и ультразвуковых методов составили 11,16% ± 9,48 и 9,04% ± 7,61 соответственно. Средняя абсолютная процентная ошибка была меньше для ультразвуковой оценки, хотя разница не была статистически значимой ( P = 0,205).
Таблица 4
Ошибки и корреляция ультразвуковой и клинической оценки веса плода с фактическим весом новорожденных при рождении.
| Параметр | Клинический ± стандарт. | УЗИ ± ст. | P значение | |||
|---|---|---|---|---|---|---|
| Средняя погрешность (грамм) | 299 ± 338 г | −101 ± 189 г | 0,0000 | |||
| Средняя абсолютная ошибка (грамм) | 362 ± 307 г | 0,205 | ||||
| Средняя ошибка в процентах | 9,2% ± 10,44 | −3,1% ± 9,67 | 0.0000 | |||
| Средняя абсолютная погрешность в% | 11,16% ± 9,48 | 9,04% ± 7,61 | 0,205 | |||
| Коэффициент корреляции | 0,740 | 0,847 | 0,002 | 69,5% | 72% | 0,755 |
Коэффициент корреляции для клинических и ультразвуковых методов по сравнению с фактической массой тела при рождении составил +0,740 и +0,847, соответственно, и результаты статистического анализа показали, что взаимосвязь статистически значимо ( P = 0.002).
4. Обсуждение
Точное прогнозирование веса плода представляет большой интерес в акушерстве. Поскольку вес плода нельзя измерить напрямую, его необходимо оценивать на основе анатомических характеристик плода и матери. Из различных методов наиболее часто используются клинические и ультразвуковые методы, как в этом исследовании. И макросомия плода, и ограничение внутриутробного развития увеличивают риск перинатальной заболеваемости и смертности, а также долгосрочных неврологических нарушений и нарушений развития [3, 5].Выявление задержки внутриутробного развития и макросомии снизит вероятность заболеваемости и смертности плода [3, 5].
Средняя фактическая масса тела при рождении в этом исследовании составляла 3 242 ± 508 г. Это было похоже на средний фактический вес при рождении (3 254 ± 622 г), сообщенный Shittu et al. в Ифе, Нигерия [11], и немного выше 3,08 ± 0,610 кг в Макурди, Нигерия [12], и 3,10 ± 1,89 кг в Джосе [13]. Однако он ниже, чем 3 568 ± 496 г, зарегистрированный в Соединенном Королевстве [14]. Причина может быть связана с несколькими факторами, влияющими на массу тела при рождении, такими как региональные и социально-экономические факторы [4, 13].
Среднее значение ультразвуковой оценки веса составило 3 141 ± 441 г. Когда результат сравнивался с фактической массой тела при рождении, было обнаружено, что фактическая масса тела при рождении существенно не отличалась. Кроме того, средний клинически рассчитанный вес плода составил 3,541 ± 633 г. После сравнения его с фактическим весом ребенка после рождения было обнаружено, что фактический вес при рождении также существенно не отличался от клинически оцененного веса. Таким образом, из этого открытия ясно, что клиническая оценка веса сравнима с ультразвуком в предсказании фактического веса при рождении.Этот результат резко контрастировал с исследованием Ugwu et al. где ультразвуковая оценка была значительно точнее клинического прогноза [1]. Однако это похоже на результаты, полученные в некоторых более ранних исследованиях [6, 11, 15].
В этом исследовании наблюдалась положительная линейная зависимость между массой тела матери при родах и средней массой новорожденных при рождении. Это также было обнаружено в исследовании, проведенном в Иле-Ифе [11] и Джосе, Нигерия [13]. В этом исследовании клиническая оценка имела больший процент чувствительности (75%) и отрицательную прогностическую ценность (93.4%), чем ультразвуковая оценка, то есть 69,4% и 92,7% соответственно. Однако разница в их чувствительности и отрицательной прогностической ценности не была статистически значимой.
Исследование показало, что клиническая оценка массы плода так же точна, как и ультразвуковой метод оценки, хотя клинический метод переоценил массу плода, а ультразвуковой метод ее занизил. В этом статистическом анализе использовались три показателя точности, включая количество оценок в пределах ± 10% от фактического веса при рождении, среднюю процентную ошибку и среднюю абсолютную процентную ошибку.Интересно, что средняя процентная ошибка может вводить в заблуждение, потому что это сумма положительных и отрицательных отклонений от фактического веса при рождении, что искусственно уменьшает разницу между фактической массой тела при рождении и расчетной массой тела при рождении. Это мера систематической ошибки в каждом методе, учитывающая только ошибки, связанные с недооценкой или переоценкой. Напротив, средняя абсолютная ошибка в процентах отражает изменчивость, отмеченную независимо от их направления, и, как таковая, является лучшим и гораздо более точным предиктором отличий от фактической массы тела при рождении [11].Следовательно, в этом исследовании разница между прогнозируемой массой тела при рождении и фактической массой тела при рождении была выражена в виде средней абсолютной процентной ошибки.
Исследование показало, что средние ошибки как для клинических, так и для ультразвуковых методов составили 299 ± 338 г и -101 ± 189 г. Средний процент ошибок составил 9,2% ± 10,44 и -3,10% ± 9,67 для клинических и ультразвуковых методов, соответственно. Это означает, что во всей исследуемой группе клинический метод систематически завышал реальную массу тела при рождении, а ультразвуковой метод ее занижал.Средние абсолютные процентные ошибки клинических и ультразвуковых методов составили 11,16% ± 9,48 и 9,04% ± 7,61 соответственно. Shittu et al. обнаружили, что средний абсолютный процент ошибок при клинических и ультразвуковых методах составлял 9,7% и 9,9% и что ошибка была выше при ультразвуковом методе, хотя разница не была статистически значимой [11]. В этом исследовании средняя абсолютная процентная ошибка была ниже при ультразвуковом методе, хотя разница не была статистически значимой. Причина может быть связана с улучшением навыков, знаний в области сканирования и качества ультразвукового аппарата в последнее время.Эти результаты также согласуются с тем, что ранее наблюдалось, что средняя абсолютная процентная ошибка прогнозирования веса при рождении варьируется от 6% до 12% от фактического веса при рождении, а 40–76% оценок находятся в пределах 10% от фактического веса при рождении [ 16–18]. В исследовании, оценивающем точность оценки веса плода посредством клинической пальпации с использованием произведения высоты симфизиофундала и обхвата живота у доношенных пациентов, Raghuvanshi et al. сообщили о средней абсолютной процентной ошибке 12 процентов [19], что очень похоже на значение, полученное в этом исследовании.
Коэффициенты корреляции для клинических и ультразвуковых методов в этом исследовании по сравнению с фактической массой тела при рождении составили +0,740 и +0,847, соответственно, и оба положительно коррелировали с фактической массой тела при рождении. Коэффициент корреляции для ультразвуковой оценки сопоставим с коэффициентом Uotila et al. (0,77) [20] и Shittu et al. (0,74) [11] в их сравнении ультразвуковой оценки. Коэффициент корреляции клинической оценки сопоставим с таковым Shittu et al.(0,78) [11] в аналогичной популяции.
Точность в пределах 10% от фактического веса при рождении составила 69,5% и 72% для клинической и ультразвуковой оценки веса плода, соответственно, и разница не была статистически значимой. Результаты этого исследования сопоставимы с результатами исследования Shittu et al. (2007), которые сообщили, что 70% и 69% расчетного веса плода находились в пределах 10% от фактического веса при рождении для клинического и ультразвукового метода, соответственно, и разница не была статистически значимой [11].Амрита и др. сообщили, что частота оценок в пределах 10% массы тела при рождении не была статистически значимой в клинических и ультразвуковых методах (67% и 62%, соответственно) [21].
Наблюдения подразумевают, что клиническая оценка массы тела при рождении играет определенную роль в качестве диагностического инструмента, предполагая, что клинической оценки достаточно для ведения родов и родоразрешения при доношенной беременности. Peregrine с соавторами не обнаружили преимущества сонографической оценки над клинической оценкой веса плода в срок или оценкой пациента пациентами [16].Более того, Наум и Станислав обнаружили, что использование ультрасонографии в целом не было более точным, чем прогноз, основанный исключительно на количественной оценке специфических характеристик матери и беременности [22].
Приведенные выше результаты имеют важное значение для развивающихся стран, подобных нашей, где мало технологически продвинутых ультразвуковых аппаратов, способных выполнять сложные функции, такие как определение веса плода, но есть опытные клиницисты, которые могли бы выполнять эту функцию одинаково хорошо.Регулярный запрос дорогостоящих ультразвуковых оценок вряд ли оправдан, когда клиническая оценка по методу Даре столь же точна, как и ультразвуковой метод, и может быть быстро проведена бесплатно, проста в исполнении и является практичным инструментом для прогнозирования веса при рождении, особенно для менее опытных исследователей. [11, 23].
5. Заключение и рекомендации
Это исследование показывает, что клиническая оценка массы тела при рождении явно играет роль в ведении родов и родов при доношенной беременности.Среди изученных доношенных случаев одноплодной головной беременности оценка веса плода с использованием формулы Дэйра сравнима с оценками ультразвукового исследования для прогнозирования фактической массы тела при рождении в пределах 10%. Это исследование также показало, что не было обнаружено значительных различий между средней массой тела, полученной с помощью клинических и ультразвуковых оценок, и фактической массой тела при рождении. Как клинические (формула Дарса), так и ультразвуковые методы оценки веса плода показали положительную корреляцию с фактической массой плода при рождении после родов.Таким образом, из этого открытия становится ясно, что клиническая оценка веса плода является еще одним хорошим предиктором фактического веса при рождении наряду с ультразвуковой оценкой веса плода. Клиническая оценка веса плода достаточно хороша для скрининга веса при рождении, поскольку она имеет более высокую чувствительность и отрицательную прогностическую ценность, чем ультразвуковая оценка, в то время как специфичность и положительная прогностическая ультразвуковая оценка были выше, чем клиническая оценка. Это означает, что клиническая оценка при скрининге фактического веса при рождении лучше.Таким образом, учитывая простоту выполнения клинической процедуры по методу Даре, ее можно включить в плановое обучение медицинского персонала.
На основании результатов этого исследования рекомендуется обучать всех медицинских работников клинической оценке веса плода. И его предлагается использовать в качестве стандартного инструмента скрининга для всех доношенных и рожениц.
Раскрытие информации
Исследование финансировалось исследователями. Это исследование не получило грантов от какого-либо финансирующего агентства в государственном, коммерческом или некоммерческом секторах.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов в отношении публикации данной статьи.
Ссылки
1. Угву Э. О., Удилор П. К., Дим К. С. и др. Точность клинической и ультразвуковой оценки веса плода при прогнозировании фактического веса при рождении в Энугу, Юго-Восточная Нигерия. Нигерийский журнал клинической практики . 2014. 17 (3): 270–275. DOI: 10.4103 / 1119-3077.130208. [PubMed] [CrossRef] [Google Scholar] 2. Баджрачарья Дж., Шреста Н. С., Карки С. Точность прогнозирования веса при рождении с помощью УЗИ плода. Медицинский журнал Университета Катманду . 2012. 10 (38): 74–76. [PubMed] [Google Scholar] 3. Экеле Б., Отубу Дж. А. М. Материнская и перинатальная смертность. В: Агбула А., редактор. Учебник акушерства и гинекологии для студентов-медиков . 2-й. Vol. 1. Ибадан, Нигерия: учебные книги Heinemann; 2006. С. 526–531. [Google Scholar] 4. Кехинде О. А., Ньоканма О. Ф., Оланреваджу Д. М. Социально-экономический статус родителей и распределение веса при рождении доношенных новорожденных в Нигерии. Нигерийский педиатрический журнал . 2013. 40 (3): 299–302. [Google Scholar] 5. Вестервэй С.С. Оценка веса плода для наилучшего клинического результата. Австралийский журнал ультразвука в медицине . 2012; 15 (1): 13–17. [Бесплатная статья PMC] [PubMed] [Google Scholar] 6. Ashrafganjooei T., Naderi T., Eshrati B., Babapoor N. Точность ультразвуковых, клинических и материнских оценок веса при рождении у доношенных женщин. Журнал здоровья Восточного Средиземноморья . 2010. 16 (3): 313–317. [PubMed] [Google Scholar] 7.Дадли Н. Дж. Систематический обзор ультразвуковой оценки веса плода. Ультразвук в акушерстве и гинекологии . 2005. 25 (1): 80–89. DOI: 10.1002 / uog.1751. [PubMed] [CrossRef] [Google Scholar] 8. Пречапанич Дж., Титадилок В. Сравнение точности оценки веса плода клиническими и сонографическими методами. Журнал Медицинской ассоциации Таиланда . 2004. 87: 51–57. [PubMed] [Google Scholar] 9. Колман А., Махарадж Д., Хаттон Дж., Туохи Дж. Надежность ультразвуковой оценки веса плода при доношенных одноплодных беременностях. Медицинский журнал Новой Зеландии . 2006. 119: 124–128. [PubMed] [Google Scholar] 10. Шарма Н., Сринивасан К. Дж., Сагаярадж М. Б., Лал Д. В. Методы оценки веса плода — клинические, сонографические и МРТ. Международный научно-исследовательский журнал . 2014. 4 (1): 2250–3153. [Google Scholar] 11. Шитту А. С., Кути О., Орджи Э. О. и др. Сравнение клинической и сонографической оценки веса плода на юго-западе Нигерии. Журнал здоровья, народонаселения и питания .2007. 25 (1): 14–23. [Бесплатная статья PMC] [PubMed] [Google Scholar] 12. Свенде Т. З. Вес при рождении и соотношение полов в потомстве нигерийского акушерского населения. Международный журнал биологических и медицинских исследований . 2011. 2 (2): 531–532. [Google Scholar] 13. Yilgwan C. S., Utoo T. B., Hyacinth H. I. Материнские характеристики, влияющие на массу тела при рождении и прибавку в весе ребенка в первые 6 недель после родов: поперечное исследование популяции послеродовой клиники. Нигерийский медицинский журнал .2012. 53 (4): 200–205. [Бесплатная статья PMC] [PubMed] [Google Scholar] 14. Ричардс М., Харди Р., Кух Д., Уодсворт М. Э. Дж. Вес при рождении и когнитивные функции в британской когорте 1946 года рождения: продольное популяционное исследование. Британский медицинский журнал . 2001. 322 (7280): 199–203. DOI: 10.1136 / bmj.322.7280.199. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 15. Алнакаш А. Х., Мандан Д. Р. Масса тела плода: насколько клинические и сонографические оценки могут совпадать и их соотношение с фактической массой тела при рождении. Иракский журнал общественной медицины . 2013; 2: 180–183. [Google Scholar] 16. Peregrine E., O’Brien P., Jauniaux E. Клиническая и ультразвуковая оценка массы тела при рождении до индукции родов в срок. Ультразвук в акушерстве и гинекологии . 2007. 29 (3): 304–309. DOI: 10.1002 / uog.3949. [PubMed] [CrossRef] [Google Scholar] 17. Катирия Д., Патил Ю., Патанж Р. П. Сравнительное исследование различных методов оценки веса плода при доношенной беременности. Международный журнал последних тенденций в науке и технологиях .2014. 9 (3): 453–456. [Google Scholar] 18. Банерджи К., Миттал С., Кумар С. Клиническая и ультразвуковая оценка веса плода. Международный журнал гинекологии и акушерства . 2004. 86 (1): 41–43. DOI: 10.1016 / j.ijgo.2004.03.005. [PubMed] [CrossRef] [Google Scholar] 19. Рагхуванши Т., Павар М., Патил А. Сравнительное исследование оценки веса плода различными методами среди доношенных беременностей в сельском центре третичной медицинской помощи, Махараштра. Журнал эволюции медицинских и стоматологических наук .2014. 3 (41): 10291–10296. [Google Scholar] 20. Uotila J., Dastidar P., Heinonen T., Ryymin P., Punnonen R., Laasonen E. Магнитно-резонансная томография в сравнении с ультразвуковым исследованием при оценке веса и объема плода при диабетической и нормальной беременности. Acta Obstetricia et Gynecologica Scandinavica . 2000. 79 (4): 255–259. DOI: 10.1034 / j.1600-0412.2000.07
55.x. [PubMed] [CrossRef] [Google Scholar] 21. Амрита А. Б., Палрик Дж. П., Эшвин П. С. Сравнительное исследование различных методов оценки веса плода при доношенной беременности.
Индийский журнал акушерства и гинекологии . 2004. 54: 336–339. [Google Scholar] 22. Наум Г. Г., Станислав Х. Проверка уравнения прогнозирования веса при рождении на основе характеристик матери. Журнал репродуктивной медицины . 2002. 47 (9): 752–760. [PubMed] [Google Scholar] 23. Мария Р. Т., Нельсон С., Юссара Л. С., Ана Каролина П. Р., Майса Ф., Паула Р. Л. Клинические формулы, мнение матери и УЗИ для прогнозирования массы тела при рождении. Медицинский журнал Сан-Паулу .2008. 126 (3): 145–149. [PubMed] [Google Scholar]
18 неделя беременности | Симптомы, советы и многое другое
Может показаться, что ваш ребенок набирает вес! За последнюю неделю ее вес увеличился примерно на 50 процентов до 150 г. Но в ближайшее время ее быстрый рост немного замедлится, поскольку она продолжит развиваться.
Фото: Мэнди Милкс, Эрик Путц, Энтони Сваневельд. Войлок: thefeltstore.com
Что там происходит: Развитие плода на 18 неделе
На 18 неделе беременности ваш малыш размером с кекс! Он примерно 14 сантиметров (5.5 дюймов) в длину и весит около 6,5 унций (190 граммов). У него начинает развиваться миелин, защитное покрытие вокруг его нервов, и его вкусовые рецепторы развиваются. Он действительно пробует кое-что из того, что вы едите сейчас, через околоплодные воды, и он тоже предпочтет эти знакомые вкусы вне утробы, так что ешьте самые разные вкусы и блюда, если можете. Гениталии вашего ребенка также намного лучше видны снаружи, что пригодится для вашего следующего ультразвукового исследования, когда вы, вероятно, сможете узнать, мальчик это или девочка (если хотите).Вы также можете увидеть, как ваш ребенок пинается, перекатывается и бьет кулаком или даже сосет большой палец.
18 неделя беременности Симптомы
Вы официально на четвертом месяце беременности! В 18 недель ваша матка сейчас размером с дыню, что может вызывать боли в спине и смещение центра тяжести. Это также может затруднить выполнение домашних дел, которые включают наклоны и балансирование (считайте, что это ваш бланк разрешения, чтобы делегировать некоторые дела из вашего списка без чувства вины).Вы также можете обнаружить, что усталость от беременности возвращается, если она когда-нибудь исчезнет. Если есть возможность, постарайтесь вздремнуть в полдень по выходным.
Чувство обморока
Иногда вы чувствуете слабость или головокружение. Благодаря прогестерону в вашем теле, расслабляющему кровеносные сосуды и увеличению притока крови к плоду, ваше кровяное давление падает. Это временно: в течение следующих нескольких месяцев ваше тело будет производить больше крови, но оно вернется в нормальное состояние до того, как вы родите.Для этого вам нужно больше железа, поэтому убедитесь, что вы получаете 27 миллиграммов в день, как рекомендовано Министерством здравоохранения Канады. Хорошие источники включают ваши обычные витамины для беременных, а также мясо, рыбу, птицу, фасоль, горох и чечевицу.
О чем вы думаете на этой неделе
Тенденция к раскрытию пола ребенка вышла из-под контроля Стоит ли мне узнать пол?
С сегодняшнего дня до 20-й недели вы сделаете ультразвуковое исследование, которое называется анатомическим сканированием. Большинство людей в первую очередь думают о бонусной части этого сканирования: это та, которая позволит вам узнать пол вашего ребенка.Решите ли вы это выяснить, зависит от вас, и здесь есть широкий спектр: от пар, которые взволнованно планируют большие вечеринки по раскрытию пола с розовым или синим тортом (и другие более сложных трюков ), до родителей, которые указывают на это. пол — это социальная конструкция, полностью отличная от биологического пола младенца. (И почему мы в любом случае так рано делаем предположения о предпочтениях розового по сравнению с синим?) Но не забывайте, что сканирование на самом деле направлено на поиск проблем развития и анатомии: сонографист смотрит на все, начиная с размера головы вашего ребенка. и тела к сердцебиению, количеству околоплодных вод и расположению плаценты.Многие проблемы, которые они обнаруживают в утробе матери, можно вылечить во время беременности или после родов. Они также проверит, правильно ли вы назначили свидание, и что ребенок все в порядке.
Просто кайф
Какая тяга к беременности у вас возникла в последнее время? От солений до замороженного йогурта — у нас есть научное объяснение , почему так много женщин сталкиваются с этим распространенным явлением беременности .
Детские имена
Старомодные детские имена возвращаются в моду, поэтому взгляните на несколько детских имен, находящихся на грани исчезновения .
Список дел при беременности: 18 недель
Прикрепите фотографии детской комнаты
Если вы ждали начала планирования детской, пока не узнаете пол, сейчас самое время начать! Многие женщины планируют, чтобы их дети спали рядом с ними в кроватках в течение первых нескольких месяцев, поэтому вы можете начать с просмотра наших очаровательных идей совместного использования детской комнаты . Ознакомьтесь с нашими идеями декора детской на Pinterest, чтобы вдохновиться питомниками всех мастей, от тематики Гарри Поттера до гендерно-нейтральных схем декора леса.
Подумайте о своем желании
Этот менее интересный, но важный. У половины канадцев нет желания, но менее чем за 1000 долларов вы и ваш партнер можете вычеркнуть это важное задание из своего списка. Завещание жизненно важно для того, чтобы ваши активы достались тому, кому вы хотите. Но, что более важно, вам нужен один, чтобы выбрать опекуна — человека, который позаботится о ваших детях в случае вашей смерти, и душеприказчик, который будет распоряжаться деньгами, пока ваши дети не достигнут определенного возраста.
Запустите реестр
Хорошо, вернемся к интересным вещам: начните думать о том, что вы хотите поместить в реестр, если вы это делаете. Это может показаться немного утомительным, поэтому подумайте о том, чтобы начать с нашего контрольного списка для младенцев, отвечающего только потребностям, , который можно настроить в соответствии с вашей ситуацией. Чтобы сразу же вычеркнуть некоторые из своих списков, спросите друзей и семью, есть ли у них что-нибудь, что они могут дать вам взаймы. У большинства будет по крайней мере несколько коробок с детской одеждой, одеяла или снаряжение, с которыми они были бы счастливы на время расстаться.И посмотрите, не думают ли ваши более щедрые родственники (например, будущие бабушка и дедушка) более существенный подарок. Бабушки и дедушки часто покупают коляску или другой дорогой предмет, например автокресло, детскую кроватку или кресло-дельтаплан. Мы подготовили обзор наших любимых детских товаров, которые помогут вам начать работу.
Лучшие детские товары для вашего реестра
1
/
49
Трехэтапный центр активного отдыха Skip Hop
Эта трехступенчатая игровая приставка (трансформируется в столик для малышей) адаптируется и намного привлекательнее, чем обычное блюдце ExerSaucer.Каждому родителю нужен «круг пренебрежения», и большинству детей нравится стоять и играть. $ 165, snugglebugz.ca
Загрузите наш распечатанный контрольный список реестра новорожденных !
Подробнее:
9 вещей, которые вашему ребенку не нужны в первый год жизни
60 лучших детских товаров для вашего реестра
Следующая: 19 неделя беременности
границ | Плацентарный перенос питательных веществ и ограничение внутриутробного развития
Введение
Ограничение внутриутробного развития (IUGR) определяется как неспособность плода достичь своего генетически детерминированного потенциала роста (Brodsky and Christou, 2004).ЗВУР затрагивает примерно 5–15% всех беременностей в Соединенных Штатах и Европе, но широко варьируется в развивающихся странах (30–55% младенцев, рожденных в Южной Центральной Азии, 15–25% в Африке и 10–20% в странах Латинской Америки). America; Kramer, 2003; Saleem et al., 2011). Выявление детей с ограниченным ростом плода затруднено из-за отсутствия международного консенсуса в отношении определения и диагностических критериев ЗВУР. В клинической практике обнаружение ЗВУР плода основывается на весе при рождении (<2500 г) или предполагаемой массе плода (<10-й перцентиль), а также на ультразвуковой оценке роста плода (окружность живота <2.5-й процентиль). Более того, измененные показатели допплеровской велосиметрии, такие как аномальные формы волны пупочной артерии или снижение пульсации средней мозговой артерии, указывают на нарушения кровообращения плода и указывают на ЗВУР. Примечательно, что большинство детей с малым для гестационного возраста (SGA) конституционно маленькими и здоровыми, в то время как только 10-15% детей с SGA имеют задержку роста, то есть с медленной скоростью роста в утробе матери (Alberry and Soothill, 2007). Точно так же плоды с падающими траекториями роста могут быть случаями ЗВУР, но не SGA (Alberry and Soothill, 2007).Однако не всегда возможно установить, является ли наблюдаемая низкая масса тела при рождении результатом ограничения внутриутробного роста, и доказательства низкой массы тела при рождении часто используются в качестве косвенного показателя ЗВУР. Фактически, младенцы SGA с массой тела при рождении ниже 2-го центиля для гестационного возраста подвергаются более высокому риску задержки роста (de Jong et al., 1998).
ЗВУР связано с повышенным риском мертворождения (Smith and Fretts, 2007), а также является основной причиной перинатальной заболеваемости и смертности (Salam et al., 2014). Младенцы IUGR подвержены более высокому риску преждевременных родов, асфиксии, нарушения терморегуляции, гипогликемии, сердечной дисфункции и инфекций. Более того, замедленный рост плода может иметь неблагоприятные последствия для здоровья на протяжении всей жизни, включая нарушение нервного развития в детстве и более высокий риск метаболических и сердечно-сосудистых заболеваний во взрослом возрасте (Barker, 2006; Longo et al., 2013).
Транспортировка питательных веществ через плаценту
В качестве связующего звена между матерью и плодом плацента обеспечивает обмен питательными веществами, кислородом и продуктами жизнедеятельности, тем самым обеспечивая надлежащий рост и развитие плода.В терминах человеческой плаценты по существу два клеточных слоя (эндотелий капилляров плода и синцитиотрофобласт) разделяют кровообращение плода и матери. Синцитиотрофобласт имеет две поляризованные плазматические мембраны: микроворсинчатую мембрану (MVM), направленную к межворсинчатому пространству, и базальную мембрану (BM), обращенную к капиллярам плода (рис. 1).
Рисунок 1. Плацента человека при сроке . Справа: схематический разрез плаценты терминальной части человека с кровообращением плода в пуповине и ворсинках хориона, в то время как материнская кровь собирается в межворсинчатом пространстве.Слева: изображение плацентарного барьера, который включает слой синцитиотрофобластов и эндотелиальные клетки капилляров плода. Показаны две поляризованные плазматические мембраны синцитиотрофобластов, микроворсинчатая плазматическая мембрана (MVM) и базальная плазматическая мембрана (BM). Измененная иллюстрация из Nordisk Nutrition (Lager, 2013), перепечатанная с разрешения.
На перенос веществ между кровообращением матери и плода влияют различные факторы. Эти факторы включают маточно-плацентарный и пупочный кровоток, градиенты концентрации питательных веществ, а также толщину, площадь обмена и метаболизм плаценты.На перенос проницаемых через мембрану молекул, таких как кислород и углекислый газ, сильно влияет кровоток и структура плаценты (Gude et al., 2004). Более крупные и менее проницаемые для мембраны вещества полагаются на белки-переносчики для прохождения через плаценту в процессе, подпитываемом ионными градиентами (Lager and Powell, 2012).
Обе плазматические мембраны синцитиотрофобластов экспрессируют несколько переносчиков аминокислот (Cleal and Lewis, 2008). Переносчики аминокислот можно разделить на категории в соответствии с субстратной специфичностью (система), гомологией последовательностей (семейство) или физиологической функцией (накопительные переносчики или обменники).Накопительные транспортеры увеличивают внутриклеточные концентрации аминокислот, опосредуя захват определенных аминокислот синцитиотрофобластом, обычно путем совместного транспорта Na + (например, Система A, транспортирующая незаменимые аминокислоты, такие как глицин и аланин, и Система β, транспортирующая таурин). Обменники изменяют внутриклеточный состав без изменения общего количества аминокислот. Как правило, обменники заменяют незаменимые аминокислоты на незаменимые аминокислоты (например,g., Система L; Broer, 2002). В плаценте человека идентифицировано около 20 различных переносчиков аминокислот. Переносчики аккумуляторов и обменников выражаются в MVM. Отток аминокислот из синцитиотрофобласта в кровообращение плода менее хорошо охарактеризован. Было высказано предположение, что BM экспрессирует транспортеры, позволяющие облегчить диффузию, в дополнение к накопительным и обменным транспортерам (Cleal and Lewis, 2008).
Жирные кислоты проникают через плаценту в многоэтапном процессе.Липазы, связанные с MVM, гидролизуют триглицериды до неэтерифицированных жирных кислот; плацента экспрессирует несколько липаз, включая липопротеинлипазу (Herrera and Ortega-Senovilla, 2014). Затем мембранные транспортные белки жирных кислот (FATP) опосредуют поглощение длинноцепочечных жирных кислот (Kazantzis and Stahl, 2011). Пять различных изоформ FATP экспрессируются в плаценте человека (Schaiff et al., 2005). Плацента человека также экспрессирует CD36 (транслоказу жирных кислот) (Campbell et al., 1998), рецептор, предложенный для транспортировки жирных кислот или секвестрации их вблизи клеточных мембран, чтобы облегчить их поглощение FATP (Schwenk et al., 2008). CD36 и FATP экспрессируются как в MVM, так и в BM (Campbell et al., 1998; Dube et al., 2012), что указывает на участие в поглощении и оттоке синцитиотрофобластных жирных кислот. Кроме того, жирные кислоты доставляются в различные внутриклеточные компартменты с помощью белков, связывающих жирные кислоты (FABP) (Smathers and Petersen, 2011). Плацента человека экспрессирует четыре изоформы FABP (Biron-Shental et al., 2007). Кроме того, была описана ассоциированная с мембраной версия FABP с эксклюзивной локализацией MVM (Campbell et al., 1998).
Плацентарный транспорт глюкозы происходит за счет облегченной диффузии через специфические белки-переносчики глюкозы (GLUT), экспрессируемые в обеих плазматических мембранах синцитиотрофобласта (Baumann et al., 2002). Уровни глюкозы в кровообращении матери выше, чем в кровообращении плода (Taricco et al., 2009), что приводит к чистому транспорту глюкозы к плоду. Семейство GLUT состоит из 14 членов (Mueckler and Thorens, 2013), некоторые из которых экспрессируются в плаценте (Lager and Powell, 2012).Паттерн экспрессии GLUT незначительно варьирует во время беременности, но GLUT1 считается основным плацентарным переносчиком глюкозы (Baumann et al., 2002).
Этиология ЗВУР
ЗВУР часто ассоциируется с нарушением развития, структуры и морфологии плаценты, что, в свою очередь, изменяет функцию плаценты и ее способность доставлять питательные вещества к плоду (Baschat and Hecher, 2004; Lager and Powell, 2012). Несколько причин экологического, материнского и внутриутробного происхождения могут привести к плацентарной недостаточности.К ним относятся беременность на большой высоте, состояния, связанные с изменением маточно-плацентарного кровотока, молодой возраст матери, недостаточное питание, плацентарные инфекции и воспалительные процессы, сигаретный дым, употребление запрещенных наркотиков, генетические заболевания плода и врожденные пороки развития (рис. 2). Хотя оптимальный материнско-плодный обмен питательными веществами и газами имеет решающее значение для роста плода, исследования, описывающие изменения в плацентарной транспортной способности в вышеуказанных ситуациях, редко доступны в когортах людей, и мы кратко их суммируем в этом обзоре.
Рис. 2. Материнские и экологические условия, связанные с ЗВУР . Некоторые состояния матери и окружающей среды связаны с плацентарной недостаточностью и снижением доставки питательных веществ к развивающемуся плоду. Чистый плацентарный транспорт определяется множеством факторов, таких как маточно-плацентарный и пупочный кровоток, плацентарный обмен и обмен веществ, а также активность и экспрессия плацентарных переносчиков питательных веществ.
Недостаточное питание матери
Пониженная и / или несбалансированная доступность питательных веществ для матери связана с повышенным риском рождения ребенка с SGA (Stein and Susser, 1975b; Ramakrishnan et al., 2012; Кодзуки и др., 2015). Перинатальные и долгосрочные эффекты материнского недоедания были тщательно изучены с использованием преимуществ «естественного эксперимента», представленного голландским голодом, четко определенным периодом голода, который длился примерно 6 месяцев (зимой 1944–1945 годов) в Германии. -занятые западные провинции Нидерландов. Исследования беременностей во время голода в Голландии показали, что недоедание матери в третьем триместре сдерживает рост плаценты (Stein and Susser, 1975a).
Недоедание матерей из-за ограниченного количества продуктов питания является основной причиной ЗВУР в развивающихся странах и представляет собой серьезную проблему в промышленно развитых странах, где домохозяйства с низкими доходами все еще испытывают «отсутствие продовольственной безопасности» (Dowler and O’Connor, 2012). Другими причинами низкого потребления пищи и снижения доступности питательных веществ для плода являются сильная рвота после 16-й недели беременности (hyperemesis gravidarum; Snell et al., 1998), короткие интервалы между беременностями и подростковая беременность.
Влияние недостаточного питания матери на рост плода, по крайней мере, частично опосредовано его влиянием на плаценту, поскольку это состояние связано с изменением размера плаценты, развитием сосудов, эндокринной функцией и транспортом питательных веществ. Хотя, насколько нам известно, данные о переносе питательных веществ через плаценту при беременности человека после недостаточного питания матери отсутствуют, полезная информация предоставлена несколькими моделями животных, включая нечеловеческих приматов (Gaccioli et al., 2013). В модели бабуина с глобальным ограничением питательных веществ у матери (MNR) во время беременности вес плода и плаценты был снижен по сравнению с контрольной группой. Экспрессия MVM переносчиков глюкозы и аминокислот (GLUT1, транспортер таурина TAUT, SNAT2, LAT1 и LAT2) была подавлена у бабуинов MNR по сравнению с контролем на поздних сроках беременности (Kavitha et al., 2014). Более того, снижение экспрессии транспортера сопровождалось более низкой активностью MVM Системы A и Системы L у бабуинов MNR и снижением концентрации циркулирующих в крови аминокислот плода (Pantham et al., 2015).
Преэклампсия
Отличительным признаком преэклампсии является впервые возникшая гипертензия и протеинурия на сроке беременности 20 недель или позже. ЗВУР часто является неблагоприятным перинатальным исходом преэклампсии (Chaiworapongsa et al., 2014), и эти два состояния имеют определенные общие черты, такие как неадекватное повторное моделирование спиральных артерий матери (Brosens et al., 2002). Однако этиология ЗВУР и преэклампсии может различаться (Villar et al., 2006).
Что касается уровней питательных веществ, то при преэкламптической беременности сообщалось об изменениях кровообращения у матери и плода.Уровни аминокислот и жирных кислот в крови матери повышаются при беременности, осложненной преэклампсией (Evans et al., 2003; Alvino et al., 2008). Более того, общие концентрации аминокислот выше и обратно коррелируют с ростом плода в пуповинной крови от преэкламптической беременности (Evans et al., 2003). Также сообщалось об изменении уровня жирных кислот пуповинной крови при преэклампсии, что свидетельствует о снижении уровня омега-3 жирных кислот и повышенном уровне мононенасыщенных жирных кислот (Roy et al., 2014).
В нескольких исследованиях сообщалось об изменении активности или уровней мРНК плацентарных переносчиков питательных веществ в связи с преэклампсией. В частности, плаценты от преэкламптических беременностей обладают пониженной способностью транспортировать незаменимую аминокислоту таурин (Desforges et al., 2013). В то время как уровни мРНК в плаценте и активность транспортеров системы A не затрагиваются, транспорт аргинина через костный мозг увеличивается в плаценте от преэкламптической беременности (Speake et al., 2003; Malina et al., 2005; Шибата и др., 2008). Следовательно, преэклампсия по-разному влияет на переносчики нескольких аминокислот, обнаруженных в плаценте. Экспрессия плацентарных переносчиков жирных кислот также изменяется при преэклампсии. Плацентарные уровни мРНК FATP1 и FATP4 ниже при преэклампсии по сравнению со здоровой беременностью, в то время как уровни CD36 и липопротеинлипазы остаются неизменными (Laivuori et al., 2006; Wadhwani et al., 2014). Остается установить, влияет ли аналогичное воздействие на уровни и / или активность белка.
Возраст матери
Подростковая беременность связана с увеличением числа детей с низкой массой тела при рождении и младенцами с SGA, а также с другими неблагоприятными исходами и материнской / перинатальной смертностью (Fraser et al., 1995; Shrim et al., 2011; Weng et al., 2014). Хотя несколько социально-демографических факторов могут играть роль в неблагоприятных исходах подростковой беременности, биологическая незрелость этих матерей является независимым фактором риска (Fraser et al., 1995). Было высказано предположение, что этот эффект может быть связан с молодым гинекологическим возрастом матери и продолжающимся ростом во время беременности.Это может влиять на маточное кровоснабжение и регулировать конкуренцию за питательные вещества между матерью и плодом. Однако все еще остается спорным вопрос о том, связан ли рост матери с преимущественным распределением питательных веществ между все еще растущей матерью и, как следствие, с плохими исходами беременности (Stevens-Simon and McAnarney, 1993; Scholl et al., 1994; Frisancho, 1997; Jones et al. др., 2010).
Работа Хейворда и его коллег продемонстрировала, что, хотя рост и развитие плаценты не зависели от возраста матери, матери-подростки имели более низкую активность плацентарной системы A и сниженную экспрессию мРНК изоформ системы A SNAT1 и SNAT2 по сравнению со взрослыми матерями (Hayward et al., 2011, 2012). Этот результат может частично объяснять более высокий риск рождения детей с SGA при беременности подросткового возраста, хотя в этой небольшой когорте исследования в Великобритании не было значительных различий в активности Системы А между плацентой, соответствующей гестационному возрасту (AGA), и плацентой от новорожденных с SGA. подросткам. При разделении матерей-подростков на растущих и нерастущих активность плацентарной системы А была сопоставима у растущих подростков и взрослых матерей, в то время как у нерастущих подростков активность плацентарной системы А была значительно ниже по сравнению с двумя другими группами.Такие данные свидетельствуют о том, что рост матери не влияет на распределение питательных веществ для плода, хотя не совсем ясно, были ли подростки, не растущие в этих исследованиях, скелетно зрелыми или плохо питались. В последнем сценарии более низкая активность плацентарной системы А может указывать на попытку сэкономить аминокислоты для недоедающей матери (Hayward et al., 2011, 2012).
Большая высота
Риск снижения веса при рождении увеличивается при беременности на большой высоте (Jensen and Moore, 1997; Krampl et al., 2000; Giussani et al., 2001), но в популяциях с многократным проживанием на большой высоте (андские и тибетские) снижение веса при рождении меньше, чем в популяциях с более коротким временем проживания (Europens and Han; Moore, 2001; Moore et al., 2011). Тем не менее, все еще остается спорным вопрос о том, способствует ли нарушение доставки кислорода плоду замедлению роста плода у женщин европейского происхождения на большой высоте по сравнению с их коллегами из Анд. Команда под руководством Мура предположила, что большее увеличение маточно-плацентарного кровотока и доставки кислорода, наблюдаемое уже на 20 неделе беременности, способствовало более высокому весу при рождении, наблюдаемому у беременных в Андах по сравнению с европейскими матерями (Vargas et al., 2007; Wilson et al., 2007). Хотя Замудио и соавторы подтвердили снижение кровотока в маточной артерии при беременности на большой высоте у европейцев по сравнению с жителями Анд, они предположили, что доставка кислорода матери была одинаковой между группами предков из-за более высокого содержания материнского гемоглобина и гематокрита у европейских матерей (Zamudio et al., 2007). Более того, пуповинный кровоток и абсолютная доставка кислорода были ниже у беременных европейских женщин, но у их плодов была повышенная экстракция кислорода из венозной в артериальную (Postigo et al., 2009). Эти наблюдения привели Замудио и его сотрудников к исключению того, что снижение доставки кислорода плодами связано с различиями в росте плода между двумя популяциями.
Независимо от предкового происхождения, на большой высоте вес и размер плаценты не изменяются (Postigo et al., 2009; van Patot et al., 2009). Следовательно, эти плаценты больше по сравнению с размером плода, имеют увеличенное разветвление и диаметр капилляров плода по сравнению с их аналогами на уровне моря (Ali et al., 1996; Эспиноза и др., 2001). Такие морфологические изменения вместе с более тонкой ворсинчатой мембраной (Jackson et al., 1985) будут способствовать диффузии через плаценту при беременности на большой высоте.
Насколько нам известно, исследований плацентарного переносчика аминокислот при беременности у человека на большой высоте не проводилось. Напротив, более низкая экспрессия в BM транспортера глюкозы GLUT1 на расстоянии> 3000 метров по сравнению с 1600 или 400 метров может указывать на то, что способность плацентарного транспорта глюкозы снижается при беременности на большой высоте (Zamudio et al., 2006, 2010). Более того, Zamudio et al. сообщили об увеличении потребления глюкозы плацентой на большой высоте и предположили, что анаэробный метаболизм плаценты сохраняет кислород, но ограничивает доступность глюкозы для роста плода (Zamudio et al., 2010).
Инфекция и воспаление
Рост плода также может быть нарушен воспалением плаценты (виллитом) и инфекцией. Сообщается, что виллит, описываемый как инфильтрация воспалительных клеток в ворсинки плаценты, чаще встречается в плаценте плодов SGA или IUGR, чем у плодов AGA (Derricott et al., 2013). Как и в случае воспаления плаценты, некоторые бактериальные и вирусные инфекции во время беременности были связаны с замедлением роста плода (Brocklehurst and French, 1998; Adams Waldorf and McAdams, 2013; Pereira et al., 2014). Однако еще предстоит определить, связаны ли виллит, бактериальные или вирусные инфекции с изменением способности плаценты транспортировать питательные вещества.
Малярия — инфекционное заболевание, вызываемое паразитическими простейшими Plasmodium . Малярийная инфекция во время беременности связана со снижением веса при рождении (Umbers et al., 2011; Гриффин и др., 2012). Кроме того, малярийная инфекция влияет на кровоток в матке и пупочной артерии (Griffin et al., 2012) и снижает способность плаценты транспортировать питательные вещества к плоду. В частности, активность системы A снижена в плацентарной мембране MVM, а экспрессия транспортера глюкозы GLUT1 ниже в костном мозге при этих беременностях (Boeuf et al., 2013; Chandrasiri et al., 2014). Следовательно, изменения кровотока и снижение транспорта питательных веществ через синцитиотрофобласт могут способствовать снижению массы тела при рождении, связанной с плацентарной малярией.
Алкоголь, курение и кокаин
Многие женщины употребляют алкоголь во время беременности (O’Keeffe et al., 2015). Хотя на вес при рождении может не влиять воздействие алкоголя в низкой или средней степени, нарушение перинатального роста является характеристикой алкогольного синдрома плода (O’Leary, 2004; Henderson et al., 2007). В различных плацентарных моделях in vitro было показано, что воздействие этанола снижает транспорт таурина (Система β) (Lui et al., 2014) и перенос жирных кислот α-линоленовой и DHA (Haggarty et al., 2002). В отличие от этого, этанол не влияет на плацентарный перенос глюкозы или аминокислот системы А (Schenker et al., 1989a).
Около 10% женщин в Европе и США курят во время беременности (Baba et al., 2013; Dhalwani et al., 2014; Yang et al., 2014). Курение матери связано со снижением веса при рождении (Andres and Day, 2000; Baba et al., 2013; Iñiguez et al., 2013; Wang et al., 2014). Точно так же употребление нюхательного табака также связано с повышенным риском рождения ребенка с SGA (Baba et al., 2013). Было показано, что употребление табака матерями оказывает несколько эффектов на плаценту, таких как снижение митохондриальной функции (Bouhours-Nouet et al., 2005), увеличение разрыва двухцепочечной ДНК (Slatter et al., 2014) и меньший объем плацентарной капилляры (Burton et al., 1989). Что касается транспорта аминокислот через плаценту, никотин снижает транспорт аргинина (Pastrakuljic et al., 2000) и ингибирует транспорт аминокислот системы A (Fisher et al., 1984), но были получены противоречивые данные (Schenker et al., 1989b). Курение матери не влияет на транспорт жирных кислот (Haggarty et al., 2002).
Употребление кокаина матерями также связано со снижением веса при рождении (Bateman and Chiriboga, 2000; Keegan et al., 2010). В перфузированных семядолях плаценты кокаин снижает транспорт аргинина, фенилаланина и валина (Pastrakuljic et al., 2000), но не влияет на транспорт аланина и лизина (Krishna et al., 1995). Влияет ли кокаин также на переносчики жирных кислот и глюкозы, в настоящее время неизвестно.
Заключительные замечания
Плацентарная транспортная способность — один из основных факторов, влияющих на чистую передачу питательных веществ развивающемуся плоду. Нарушение плацентарного транспорта аминокислот, жирных кислот или глюкозы связано с несколькими состояниями, которые, как известно, повышают риск рождения маленького ребенка или ребенка с ограниченным ростом. С целью улучшения перинатальных и долгосрочных исходов у этих младенцев необходима дальнейшая работа для понимания механизмов, регулирующих способность плацентарного транспорта питательных веществ при беременности человека с ЗВУР плодами.
Авторские взносы
Все перечисленные авторы внесли существенный, прямой и интеллектуальный вклад в работу и одобрили ее к публикации.
Заявление о конфликте интересов
Авторы заявляют, что исследование проводилось при отсутствии каких-либо коммерческих или финансовых отношений, которые могут быть истолкованы как потенциальный конфликт интересов.
Благодарности
Авторы благодарят W.G.D. Фридрих II и И.Л.М.Х. Да за ценные комментарии к рукописи.
Ссылки
Али, К. З., Бертон, Г. Дж., Морад, Н., и Али, М. Э. (1996). Влияет ли гиперкапилляризация на схему ветвления терминальных ворсинок плаценты человека на большой высоте? Плацента 17, 677–682.
PubMed Аннотация | Google Scholar
Альвино, Г., Коззи, В., Радаэлли, Т., Ортега, Х., Эррера, Э. и Цетин, И. (2008). Профиль жирных кислот матери и плода при нормальной беременности и беременностях с задержкой внутриутробного развития с преэклампсией и без нее. Pediatr. Res. 64, 615–620. DOI: 10.1203 / PDR.0b013e31818702a2
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Баба С., Викстром А. К., Стефанссон О. и Кнаттингиус С. (2013). Изменения в привычках нюхательного табака и курения у шведских беременных женщин и риск родов с малым для гестационного возраста родами. BJOG 120, 456–462. DOI: 10.1111 / 1471-0528.12067
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Бирон-Шенталь, Т., Шайфф, В. Т., Ратайчак, К. К., Билдиричи, И., Нельсон, Д. М., и Садовский, Ю. (2007). Гипоксия регулирует экспрессию белков, связывающих жирные кислоты, в первичных доношенных трофобластах человека. Am. J. Obstet. Гинеколь. 197, 516.e511–516.e516. DOI: 10.1016 / j.ajog.2007.03.066
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Boeuf, P., Aitken, E.H., Chandrasiri, U., Chua, C.L., McInerney, B., McQuade, L., et al. (2013). Малярия, вызванная Plasmodium falciparum, вызывает воспалительные реакции, нарушающие регуляцию транспорта аминокислот через плаценту. PLoS Pathog. 9: e1003153. DOI: 10.1371 / journal.ppat.1003153
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Bouhours-Nouet, N., May-Panloup, P., Coutant, R., de Casson, F. B., Descamps, P., Douay, O., et al. (2005). Курение матери связано с истощением митохондриальной ДНК и дефицитом комплекса III дыхательной цепи в плаценте. Am. J. Physiol. Эндокринол. Метаб. 288, E171 – E177. DOI: 10.1152 / ajpendo.00260.2003
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Броклхерст, П.и Френч Р. (1998). Связь между материнской ВИЧ-инфекцией и перинатальным исходом: систематический обзор литературы и метаанализ. Br. J. Obstet. Gynaecol. 105, 836–848. DOI: 10.1111 / j.1471-0528.1998.tb10227.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Brosens, J. J., Pijnenborg, R., and Brosens, I.A. (2002). Спиральные артерии зоны соединения миометрия при нормальной и патологической беременности: обзор литературы. Am.J. Obstet. Гинеколь. 187, 1416–1423. DOI: 10.1067 / моб.2002.127305
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Бертон, Дж. Дж., Палмер, М. Э. и Далтон, К. Дж. (1989). Морфометрические различия между сосудистой сетью плаценты некурящих, курильщиков и бывших курильщиков. Br. J. Obstet. Gynaecol. 96, 907–915. DOI: 10.1111 / j.1471-0528.1989.tb03344.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кэмпбелл, Ф. М., Буш, П. Г., Веркамп, Дж. Х., Датта-Рой, А. К. (1998). Обнаружение и клеточная локализация ассоциированных с плазматической мембраной и цитоплазматических белков, связывающих жирные кислоты в плаценте человека. Плацента 19, 409–415. DOI: 10.1016 / S0143-4004 (98)
-9
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Чайворапонгса, Т., Чамсайтонг, П., Йео, Л. и Ромеро, Р. (2014). Преэклампсия, часть 1: современное понимание ее патофизиологии. Нат. Преподобный Нефрол. 10, 466–480. DOI: 10.1038 / nrneph.2014.102
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Чандрасири, У. П., Чуа, К. Л., Амберс, А. Дж., Чалулука, Э., Глейзер, Дж. Д., Роджерсон, С. Дж. И др. (2014). Понимание патогенеза задержки роста плода при плацентарной малярии: снижение экспрессии изоформы 1 переносчика глюкозы в плаценте. J. Infect. Дис. 209, 1663–1667. DOI: 10.1093 / infdis / jit803
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Клил, Дж.К. и Льюис Р. М. (2008). Механизмы и регуляция плацентарного транспорта аминокислот к плоду человека. J. Neuroendocrinol. 20, 419–426. DOI: 10.1111 / j.1365-2826.2008.01662.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
де Йонг, К. Л., Гардози, Дж., Деккер, Г. А., Коленбрандер, Г. Дж., И ван Гейджн, Х. П. (1998). Применение индивидуализированного стандарта массы тела при рождении для оценки перинатального исхода в популяции высокого риска. Br.J. Obstet. Gynaecol. 105, 531–535. DOI: 10.1111 / j.1471-0528.1998.tb10154.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Деррикотт Х., Джонс Р. Л. и Хизелл А. Э. (2013). Изучение связи виллита неизвестной этиологии с мертворождением и задержкой роста плода — систематический обзор. Плацента 34, 856–862. DOI: 10.1016 / j.placenta.2013.07.003
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Десфорж, М., Дичфилд, А., Херст, К. Р., Пегори, К., Мартин-Смит, К., Сибли, К. П. и др. (2013). Снижение активности плацентарного переносчика таурина (ТауТ) при беременности, осложненной преэклампсией и ожирением матери. Adv. Exp. Med. Биол. 776, 81–91. DOI: 10.1007 / 978-1-4614-6093-0_9
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Дхалвани, Н. Н., Тата, Л. Дж., Коулман, Т., Фиаски, Л., и Шатковски, Л. (2014). Сравнение данных первичной медико-санитарной помощи Великобритании с другими национальными источниками данных для мониторинга распространенности курения во время беременности. J. Общественное здравоохранение (Oxf). 37, 547–554. DOI: 10.1093 / pubmed / fdu060
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Доулер, Э.А., и О’Коннор, Д. (2012). Правозащитные подходы к решению проблемы продовольственной бедности и отсутствия продовольственной безопасности в Ирландии и Великобритании. Soc. Sci. Med. 74, 44–51. DOI: 10.1016 / j.socscimed.2011.08.036
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Dube, E., Gravel, A., Martin, C., Desparois, G., Moussa, I., Ethier-Chiasson, M., et al. (2012). Модуляция транспорта и метаболизма жирных кислот из-за материнского ожирения в доношенной плаценте человека. Biol. Репродукция. 87, 14, 1–11. DOI: 10.1095 / биолрепрод.111.098095
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Эспиноза, Дж., Себире, Н. Дж., Маколифф, Ф., Крампл, Э. и Николаидес, К. Х. (2001). Морфология ворсин плаценты в связи с гипоксией матери на большой высоте. Плацента 22, 606–608.DOI: 10.1053 / plac.2001.0696
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Эванс, Р. У., Пауэрс, Р. У., Несс, Р. Б., Кропчо, Л. Дж., Дафтари, А. Р., Харгер, Г. Ф. и др. (2003). Концентрации аминокислот у матери и плода и исходы для плода во время преэклампсии. Репродукция 125, 785–790. DOI: 10.1530 / rep.0.1250785
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Фишер, С. Э., Аткинсон, М., и Ван Тиль, Д.Х. (1984). Избирательное недоедание плода: влияние никотина, этанола и ацетальдегида на in vitro поглощение альфа-аминоизомасляной кислоты срезами ворсинок плаценты человека. Dev. Pharmacol. Ther. 7, 229–238.
PubMed Аннотация | Google Scholar
Фрейзер А. М., Брокерт Дж. Э. и Уорд Р. Х. (1995). Связь молодого материнского возраста с неблагоприятными репродуктивными исходами. N. Engl. J. Med. 332, 1113–1117. DOI: 10.1056 / NEJM199504273321701
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Фрисанчо, А.Р. (1997). Снижение массы тела при рождении среди младенцев, рожденных подростками: конкуренция роста матери и плода. Ann. N.Y. Acad. Sci. 817, 272–280. DOI: 10.1111 / j.1749-6632.1997.tb48213.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Гаччоли, Ф., Лагер, С., Пауэлл, Т. Л., и Янссон, Т. (2013). Плацентарный транспорт в ответ на изменение питания матери. J. Dev. Ориг. Health Dis. 4, 101–115. DOI: 10.1017 / S2040174412000529
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Джуссани, Д.А., Филлипс П. С., Ансти С. и Баркер Д. Дж. (2001). Влияние высоты над уровнем моря и экономического положения на массу тела и форму тела при рождении. Pediatr. Res. 49, 490–494. DOI: 10.1203 / 00006450-200104000-00009
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Гриффин, Дж. Б., Локомба, В., Лэндис, С. Х., Торп, Дж. М., Херринг, А. Х., Тшефу, А. К. и др. (2012). Plasmodium falciparum, паразитемия в первой половине беременности, кровоток в матке и пупочной артерии, а также рост плода: продольное ультразвуковое исследование с допплером. Малар. J. 11: 319. DOI: 10.1186 / 1475-2875-11-319
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Гуде, Н. М., Робертс, К. Т., Калионис, Б., и Кинг, Р. Г. (2004). Рост и функция нормальной плаценты человека. Тромб. Res. 114, 397–407. DOI: 10.1016 / j.thromres.2004.06.038
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хаггарти П., Абрамович Д. Р. и Пейдж К. (2002). Влияние курения матери и этанола на транспорт жирных кислот плацентой человека. Br. J. Nutr. 87, 247–252. DOI: 10.1079 / BJN2001514
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хейворд, К. Э., Гринвуд, С. Л., Сибли, К. П., Бейкер, П. Н., Чаллис, Дж. Р., и Джонс, Р. Л. (2012). Влияние возраста и роста матери на перенос питательных веществ через плаценту: потенциальные механизмы предрасположенности подростков к малым для гестационного возраста родам? Am. J. Physiol. Эндокринол. Метаб. 302, E233 – E242. DOI: 10.1152 / ajpendo.00192.2011
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хейворд, К.Э., Гринвуд, С. Л., Сибли, К. П., Бейкер, П. Н. и Джонс, Р. Л. (2011). Влияние молодого возраста матери и роста скелета на рост и развитие плаценты. Плацента 32, 990–998. DOI: 10.1016 / j.placenta.2011.09.016
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хендерсон Дж., Грей Р. и Броклхерст П. (2007). Систематический обзор влияния пренатального воздействия алкоголя от низкого до среднего на исход беременности. BJOG 114, 243–252. DOI: 10.1111 / j.1471-0528.2006.01163.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Эррера Э. и Ортега-Сеновилла Х. (2014). Липидный обмен во время беременности и его влияние на рост плода. Curr. Pharm. Biotechnol. 15, 24–31. DOI: 10.2174 / 1389201015666140330192345
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Иньигес, К., Баллестер, Ф., Коста, О., Мурсия, М., Соуто, А., Санта-Марина, Л. и др. (2013). Курение матери во время беременности и биометрия плода: когортное исследование матери и ребенка INMA. Am. J. Epidemiol. 178, 1067–1075. DOI: 10.1093 / AJE / kwt085
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Джексон М. Р., Джой К. Ф., Мэйхью Т. М. и Хаас Дж. Д. (1985). Стереологические исследования истинной толщины ворсинчатой мембраны в плаценте человека: исследование плаценты от высокогорной беременности. Плацента 6, 249–258. DOI: 10.1016 / S0143-4004 (85) 80054-0
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Дженсен, Г.М. и Мур Л. Г. (1997). Влияние высоты и других факторов риска на массу тела при рождении: независимые или интерактивные эффекты? Am. J. Public Health 87, 1003–1007.
PubMed Аннотация | Google Scholar
Джонс, Р. Л., Седерберг, Х. М., Уиллер, С. Дж., Постон, Л., Хатчинсон, К. Дж., Сид, П. Т. и др. (2010). Взаимосвязь между ростом матери, массой тела ребенка при рождении и распределением питательных веществ при подростковой беременности. BJOG 117, 200–211. DOI: 10.1111 / j.1471-0528.2009.02371.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кавита, Дж. В., Росарио, Ф. Дж., Найланд, М. Дж., Макдональд, Т. Дж., Ву, Г., Канаи, Ю. и др. (2014). Подавление плацентарного mTOR, передачи сигналов инсулина / IGF-I и переносчиков питательных веществ в ответ на ограничение питательных веществ у бабуина со стороны матери. FASEB J. 28, 1294–1305. DOI: 10.1096 / fj.13-242271
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Казанцис, М., и Шталь А. (2011). Транспортные белки жирных кислот, значение для физиологии и болезней. Biochim. Биофиз. Acta 1821, 852–857. DOI: 10.1016 / j.bbalip.2011.09.010
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Киган, Дж., Парва, М., Финнеган, М., Герсон, А., и Белден, М. (2010). Наркомания при беременности. J. Addict. Дис. 29, 175–191. DOI: 10.1080 / 10550881003684723
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кодзуки, Н., Кац, Дж., Леклерк, С. К., Хатри, С. К., Уэст, К. П. младший, и Кристиан, П. (2015). Факторы риска и риск неонатальной / младенческой смертности из-за недоношенных и преждевременных родов в сельских районах Непала. J. Matern. Fetal Neonatal Med. 28, 1019–1025. DOI: 10.3109 / 14767058.2014.941799
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Крамер, М. С. (2003). Эпидемиология неблагоприятных исходов беременности: обзор. Дж. Нутрь . 133 (5 доп. 2), 1592S – 1596S.
PubMed Аннотация | Google Scholar
Крампл, Э., Лис, К., Блэнд, Дж. М., Эспиноза Дорадо, Дж., Москосо, Г., и Кэмпбелл, С. (2000). Биометрия плода на высоте 4300 м над уровнем моря в Перу. Ультразвуковой акушер. Гинеколь. 16, 9–18. DOI: 10.1046 / j.1469-0705.2000.00156.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кришна Р. Б., Левиц М. и Дансис Дж. (1995). Отсутствие влияния кокаина на поглощение лизина и аланина ворсинками плаценты человека или перенос в перфузируемую плаценту человека. Репродукция. Fertil. Dev. 7, 1495–1497. DOI: 10.1071 / RD9951495
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Лагер, С. (2013). Placentan aktiv i näringstransporten till fostret. Nordisk Nutrition 3, 5–7.
Лайвуори Х., Галлахер М. Дж., Коллура Л., Кромблхолм У. Р., Маркович Н., Раджакумар А. и др. (2006). Взаимосвязь между лептином плазмы матери, мРНК лептина плаценты и белком при нормальной беременности, преэклампсии и ограничении внутриутробного развития без преэклампсии. Мол. Гм. Репродукция. 12, 551–556. DOI: 10,1093 / моль · ч / гал064
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Лонго С., Боллани Л., Децембрино Л., Ди Комите А., Анджелини М. и Стронати М. (2013). Краткосрочные и долгосрочные последствия задержки внутриутробного развития плода (ЗВУР). J. Matern. Fetal Neonatal Med. 26, 222–225. DOI: 10.3109 / 14767058.2012.715006
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Луи, С., Джонс, Р. Л., Робинсон, Н. Дж., Гринвуд, С. Л., Аплин, Дж. Д., и Тауэр, К. Л. (2014). Вредное воздействие этанола и его метаболита ацетальдегида на обмен и функцию плацентарных клеток человека в первом триместре. PLoS ONE 9: e87328. DOI: 10.1371 / journal.pone.0087328
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Малина А., Дафтари А., Кромблхолм В., Маркович Н. и Робертс Дж. М. (2005). Плацентарная система МРНК транспортера не отличается при преэклампсии, нормальной беременности или беременностях с маленькими для гестационного возраста младенцами. Гипертоны. Беременность 24, 65–74. DOI: 10.1081 / PRG-45780
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Мур, Л. Г., Чарльз, С. М., и Джулиан, К. Г. (2011). Человек на большой высоте: гипоксия и рост плода. Респир. Physiol. Neurobiol. 178, 181–190. DOI: 10.1016 / j.resp.2011.04.017
PubMed Аннотация | CrossRef Полный текст | Google Scholar
О’Киф, Л. М., Кирни, П. М., Маккарти, Ф. П., Хашан, А. С., Грин, Р.А., Норт Р. А. и др. (2015). Распространенность и предикторы употребления алкоголя во время беременности: результаты международных многоцентровых когортных исследований. BMJ Open 5: e006323. DOI: 10.1136 / bmjopen-2014-006323
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Pantham, P., Rosario, F. J., Nijland, M., Cheung, A., Nathanielsz, P. W., Powell, T. L., et al. (2015). Снижение транспорта аминокислот через плаценту в ответ на ограничение питательных веществ у бабуина. Am. J. Physiol. Regul. Интегр. Комп. Physiol. 309, R740 – R746. DOI: 10.1152 / ajpregu.00161.2015
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Пастракулич А., Деревлани Л. О., Кни Б. и Корен Г. (2000). Влияние кокаина и никотина на транспорт аминокислот через перфузию семядолей плаценты человека in vitro . J. Pharmacol. Exp. Ther. 294, 141–146.
PubMed Аннотация | Google Scholar
Перейра, Л., Petitt, M., Fong, A., Tsuge, M., Tabata, T., Fang-Hoover, J., et al. (2014). Ограничение внутриутробного развития, вызванное основной врожденной цитомегаловирусной инфекцией. J. Infect. Дис. 209, 1573–1584. DOI: 10.1093 / infdis / jiu019
PubMed Аннотация | CrossRef Полный текст
Postigo, L., Heredia, G., Illsley, N. P., Torricos, T., Dolan, C., Echalar, L., et al. (2009). Куда направляется O2: сохранение доставки и потребления кислорода плодом человека на большой высоте. J. Physiol. (Лондон). 587, 693–708. DOI: 10.1113 / jphysiol.2008.163634
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Рамакришнан, У., Грант, Ф., Гольденберг, Т., Зонгроне, А., и Марторелл, Р. (2012). Влияние питания женщин до и во время беременности на исходы матери и ребенка: систематический обзор. Paediatr. Перинат. Эпидемиол. 26 (Приложение 1), 285–301. DOI: 10.1111 / j.1365-3016.2012.01281.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Рой, С., Dhobale, M., Dangat, K., Mehendale, S., Wagh, G., Lalwani, S., et al. (2014). Дифференциальные уровни длинноцепочечных полиненасыщенных жирных кислот у женщин с преэклампсией, рожающих мальчиков и девочек. Prostaglandins Leukot. Ессент. Жирные кислоты 91, 227–232. DOI: 10.1016 / j.plefa.2014.07.002
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Салам, Р. А., Дас, Дж. К., и Бхутта, З. А. (2014). Влияние ограничения внутриутробного развития на долгосрочное здоровье. Curr. Opin. Clin. Nutr. Метаб. Care 17, 249–254. DOI: 10.1097 / MCO.0000000000000051
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Салим, Т., Саджад, Н., Фатима, С., Хабиб, Н., Али, С. Р., и Кадир, М. (2011). Задержка внутриутробного развития — маленькие события, большие последствия. Ital. J. Pediatr. 37, 41. DOI: 10.1186 / 1824-7288-37-41
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Schaiff, W. T., Bildirici, I., Чеонг, М., Черн, П. Л., Нельсон, Д. М., Садовский, Ю. (2005). Гамма-рецептор, активируемый пролифератором пероксисом, и передача сигналов рецептора ретиноида X регулируют поглощение жирных кислот первичными трофобластами плаценты человека. J. Clin. Эндокринол. Метаб. 90, 4267–4275. DOI: 10.1210 / jc.2004-2265
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Шенкер, С., Дике, Дж. М., Джонсон, Р. Ф., Хейс, С. Е., и Хендерсон, Г. И. (1989a). Влияние этанола на плацентарный транспорт модельных аминокислот и глюкозы человека. Алкоголь. Clin. Exp. Res. 13, 112–119.
PubMed Аннотация | Google Scholar
Шенкер, С., Джонсон, Р.Ф., Хейс, С.Е., Ганешаппа, Р., и Хендерсон, Г.И. (1989b). Влияние никотина и никотина / этанола на перенос аминокислот через плаценту человека. Спирт 6, 289–296.
PubMed Аннотация | Google Scholar
Шолль Т. О., Хедигер М. Л., Шалл Дж. И., Ху К. С. и Фишер Р. Л. (1994). Рост матери во время беременности и конкуренция за питательные вещества. Am. J. Clin. Nutr. 60, 183–188.
PubMed Аннотация | Google Scholar
Schwenk, R. W., Luiken, J. J., Bonen, A., and Glatz, J. F. (2008). Регуляция сарколеммальных переносчиков глюкозы и жирных кислот при сердечных заболеваниях. Cardiovasc. Res. 79, 249–258. DOI: 10.1093 / cvr / cvn116
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Шибата, Э., Хьюбел, К. А., Пауэрс, Р. У., фон Версен-Хойнк, Ф., Гэммилл, Х., Раджакумар, А., и другие. (2008). Плацентарная система Транспорт аминокислот снижается при беременности с маленькими для гестационного возраста (SGA) младенцами, но не при преэклампсии с младенцами с SGA. Плацента 29, 879–882. DOI: 10.1016 / j.placenta.2008.07.001
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Крим, А., Атес, С., Маллоцци, А., Браун, Р., Понетт, В., Левин, И. и др. (2011). Действительно ли молодой материнский возраст является фактором риска неблагоприятного исхода беременности в канадской специализированной больнице? Дж.Педиатр. Adolesc. Гинеколь. 24, 218–222. DOI: 10.1016 / j.jpag.2011.02.008
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Слаттер, Т. Л., Парк, Л., Андерсон, К., Лайлай-Тасмания, В., Гербисон, П., Клоу, В. и др. (2014). Курение во время беременности вызывает повреждение двухцепочечного разрыва ДНК плаценты. Гум. Патол. 45, 17–26. DOI: 10.1016 / j.humpath.2013.07.024
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Смазерс, Р.Л., Петерсен Д. Р. (2011). Семейство белков, связывающих жирные кислоты человека: эволюционные расхождения и функции. Гум. Геномика 5, 170–191. DOI: 10.1186 / 1479-7364-5-3-170
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Снелл, Л. Х., Хоги, Б. П., Бак, Г., и Мареки, М. А. (1998). Метаболический криз: гиперемезис беременных. J. Perinat. Неонатальные медсестры. 12, 26–37. DOI: 10.1097 / 00005237-199809000-00004
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Speake, P.Ф., Глейзер, Дж. Д., Аюк, П. Т., Рид, М., Сибли, К. П., и Д’суза, С. В. (2003). Транспорт L-аргинина через базальную плазматическую мембрану синцитиотрофобласта плаценты человека от нормальных и преэкламптических беременностей. J. Clin. Эндокринол. Метаб. 88, 4287–4292. DOI: 10.1210 / jc.2003-030067
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Stein, Z., and Susser, M. (1975a). Голландский голод 1944-1945 гг. И репродуктивный процесс. I. Воздействие на шесть показателей при рождении. Pediatr. Res. 9, 70–76.
PubMed Аннотация | Google Scholar
Штейн З. и Сассер М. (1975b). Голландский голод 1944-1945 гг. И репродуктивный процесс. II. Взаимосвязь калорийности рациона и шести показателей при рождении. Pediatr. Res. 9, 76–83.
PubMed Аннотация | Google Scholar
Стивенс-Саймон, К., и МакАнарни, Э. Р. (1993). Зрелость скелета и рост матерей-подростков: связь с исходом беременности. Дж.Adolesc. Здоровье 14, 428–432. DOI: 10.1016 / 1054-139X (93)