Содержание
Общий анализ крови. Как проводится и что показывает
Общий анализ крови (ОАК) – это наиболее доступный метод первичной оценки состояния организма, результаты которого, наряду с общим анализом мочи и биохимическим анализом крови, входят в алгоритмы диагностики большинства заболеваний. У здорового человека кровь по своему составу относительно постоянна, но реагирует практически на любые патологические изменения в организме. Поэтому, чтобы понять, что происходит с человеком, какие исследования назначить в дальнейшем или определиться с лечением, врач, в первую очередь, всегда назначает ОАК.
Это исследование также используется в виде профилактического обследования даже при отсутствии каких-либо симптомов и отражает изменения состояния здоровья. Кроме того, ОАК позволяет оценить успешность проведенного лечения.
Нормальные значения показателей ОАК
Расшифровка основных показателей общего анализа крови:
| Гемоглобин (HGB, Hb, hemohlobin) показатель, отражающий количество белка гемоглобина в объеме крови |
|
| Гематокрит (HCT, hematocrit) коэффициент, отражающий соотношение объема клеток крови к объему жидкой ее части |
|
| Эритроциты (RBC, red blood cells) отражают количество клеток эритроцитов в объеме крови |
|
| MCV (средний объем эритроцита, в некоторых бланках может указываться как макроцитоз, нормоцитоз или микроцитоз) показатель, отражающий средний объем всех исследуемых эритроцитов |
|
| RDW (Red cell distribution width) в отличие от MCV, где отражается средний объем всех эритроцитов, RDW указывает, насколько наименьшие по объему эритроциты отличаются от наибольших | Норма для мужчин и женщин – 11,6-14,8 % |
| MCH (ЦП, цветовой показатель крови) величина, указывающая сколько гемоглобина содержится в одном отдельном эритроците |
|
| MCHC в отличие от показателя гемоглобина, который отражает, сколько гемоглобина находится во всем объеме крови, MCHC указывает сколько гемоглобина содержится только в объеме эритроцитов, то есть насколько каждый из них насыщен гемоглобином |
|
| Тромбоциты (PLT, platelets) показатель, отражающий количество тромбоцитов в объеме крови |
|
| Лейкоциты (WBC, white blood cells, белые кровяные тельцы) это показатель, отражающий количество лейкоцитов в объеме крови, отдельные виды которых впоследствии формируют лейкоцитарную формулу |
|
Кровь – разновидность ткани организма человека, состоящая из жидкой части (плазмы) и форменных элементов (клеток) и выполняющая огромное количество различных функций таких как перенос кислорода и углекислого газа, поддержание постоянства температуры тела, остановка кровотечения, обезвреживание болезнетворных агентов и пр.
Изменения, наблюдаемые в крови, чаще всего нехарактерны для какого-то конкретного заболевания, но вместе с тем отражают общее состояние организма.
Колебания показателей общего анализа крови могут происходить и в норме, под влиянием различных факторов: приема пищи, физической активности, эмоциональных нагрузок, беременности, курения и т. д. Так, у беременных в норме снижается количество эритроцитов и гемоглобина. Количество лейкоцитов, в свою очередь, может повышаться после приема пищи, тренировок или длительного пребывания на солнце.
В каких случаях назначается общий анализ крови?
Чаще всего общий анализ крови врач назначает для того, чтобы оценить уровни гемоглобина, эритроцитов, тромбоцитов, СОЭ, количество лейкоцитов и лейкоцитарную формулу.
Так, например, при наличии признаков инфекции общий анализ крови поможет понять характер возбудителя: вирусный или бактериальный. В частности, для вирусной инфекции характерно повышения уровня лимфоцитов, а для бактериальной — нейтрофилов.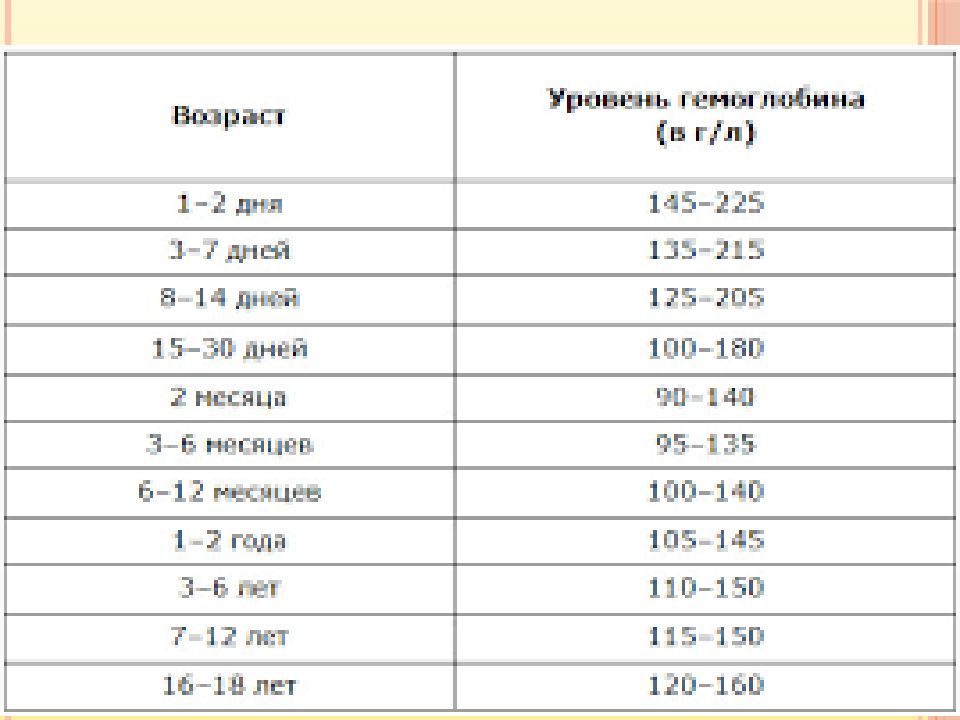
Также в общем анализе крови определяют количество эритроцитов, гемоглобина и гематокрита. Эти показатели позволяют выявить и оценить тяжесть анемии, а также предположить причину её возникновения.
Тромбоциты
Еще один важный показатель – тромбоциты. Эти небольшие клетки — непосредственные участники процессов свертывания крови. Если количество тромбоцитов снижено, возрастает риск кровотечения и образования синяков. В ситуации, когда тромбоцитов много – повышается вероятность образования тромбов и, как следствие, закупорки сосудов.
СОЭ
Скорость оседания эритроцитов (СОЭ) – это показатель того, как быстро кровь в пробирке разделяется на плазму и клетки. Основной фактор, влияющий на эту СОЭ— белковый состав крови, который, в свою очередь, изменяется при различных физиологических (беременность, менструация) и патологических (воспаление, инфекции) состояниях. Вместе с другими показателями крови СОЭ имеет прогностическое значение и может служить показателем эффективности проводимого лечения. В то же время увеличение СОЭ не является специфическим показателем какого-либо заболевания и напрямую не коррелирует с динамикой возникшего заболевания. Это обусловлено тем, что от начала заболевания может пройти от 24 до 48 часов, прежде чем значение СОЭ выйдет за пределы границ нормы, а также с тем, что СОЭ до нескольких месяцев может сохраняться на высоком уровне даже после исчезновения симптомов.
В то же время увеличение СОЭ не является специфическим показателем какого-либо заболевания и напрямую не коррелирует с динамикой возникшего заболевания. Это обусловлено тем, что от начала заболевания может пройти от 24 до 48 часов, прежде чем значение СОЭ выйдет за пределы границ нормы, а также с тем, что СОЭ до нескольких месяцев может сохраняться на высоком уровне даже после исчезновения симптомов.
Существуют автоматизированные и ручные методы определения СОЭ. В разных лабораториях могут использоваться разные методики, именно поэтому важно понимать, что результаты СОЭ из разных лабораторий могут быть схожи только при нормальных значениях СОЭ. Если СОЭ выше нормы, то данные анализа могут быть несопоставимы, даже если исследование было проведено в одно время. Чем выше уровень СОЭ, тем больше разница между результатами, полученными при использовании различных методов. Для корректной интерпретации тестов специалисты советуют сдавать анализы всегда в одной лаборатории.
Где сдать общий анализ крови?
В медицинской лаборатории «Синэво» общий анализ крови выполняется из венозной (через прокол вены) и капиллярной (прокол пальца) крови.
Кровь из вены – “золотой стандарт” биологического материала для общего анализа крови и является предпочтительной. Дело в том, что в отличие от венозной, капиллярная кровь представляет собой смесь крови из мелких артерий, вен и капилляров, содержит межклеточную жидкость, остатки разрушенных клеток, лимфу, что может оказать влияние на результат анализа.
Сдать общий анализ крови (ОАК) можно в Минске, Барановичах, Бобруйске, Борисове, Бресте, Витебске, Ганцевичах, Гомеле, Гродно, Жлобине, Лиде, Могилеве, Мозыре, Молодечно, Новогрудке, Новополоцке, Орше, Пинске, Полоцке, Речице, Светлогорске, Слуцке, Сморгони, Солигорске.
В некоторых случаях всё же рекомендуется сдача капиллярной крови: при склонности к венозному тромбозу, избыточной массе тела и затрудненному доступу к венам, обширных ожогах, у маленьких детей.
Важно помнить, что только врач может правильно трактовать изменения в результатах исследования, рекомендовать дополнительные методы диагностики, в том числе и лабораторной, для уточнения имеющейся картины крови, назначить эффективное лечение и методы профилактики. Не занимайтесь самодиагностикой, обращайтесь за помощью к специалисту!
Не занимайтесь самодиагностикой, обращайтесь за помощью к специалисту!
Гемоглобин у детей. Гемоглобин в крови у детей: повышенный, низкий, норма
Норма гемоглобина у детей
Нормальный уровень гемоглобина у ребенка напрямую зависит от его возраста. У новорожденного число эритроцитов и концентрация гемоглобина выше, чем у детей старшего возраста и взрослых. Уровень гемоглобина обычно ниже у недоношенных, чем у доношенных новорожденных. У детей первого года жизни может наблюдаться физиологическое снижение концентрации гемоглобина. Патологическое снижение гемоглобина крови (анемия) может быть следствием повышенных потерь при различных видах кровотечений, результатом ускоренного разрушения эритроцитов, нарушения образования эритроцитов. Анемия может быть как самостоятельным заболеванием, так и симптомом какого-либо хронического заболевания.
| Показатели | Возраст | ||||||
|---|---|---|---|---|---|---|---|
| 1 день | 1 месяц | 6 месяцев | 1 год | 1-6 лет | 7-12 лет | 13-15 лет | |
| Гемоглобин, г/л | 180-240 | 115-175 | 110-140 | 110-135 | 110-140 | 110-145 | 115-150 |
Низкий гемоглобин у ребенка.
 Показатели гемоглобина при анемии у ребенка
Показатели гемоглобина при анемии у ребенка
Снижение концентрации гемоглобина имеет место при различных видах анемии (железо-, B12- или фолиево-дефицитная анемия).
В соответствии с рекомендациями ВОЗ, анемия у ребенка диагностируется при снижении гемоглобина в зависимости от возраста. Предельные значения гемоглобина используются для диагностирования легкой, умеренной и острой анемии.
| Возраст детей | НЕ анемия Уровень (Hb) | Анемия | ||
|---|---|---|---|---|
| Легкая | Умеренная | Острая | ||
| От 6 месяцев до 5 лет | 110 и выше | 100-109 | 70-99 | менее 70 |
| От 5 до 11 лет | 115 и выше | 110-114 | 80-109 | менее 80 |
| От 12 до 14 лет | 120 и выше | 110-119 | 80-109 | менее 80 |
В зависимости от концентрации гемоглобина выделяют три степени тяжести анемии: легкую (HGB > 90 г/л), среднюю (HGB 70 — 90 г/л), тяжелую (HGB «Методические рекомендации.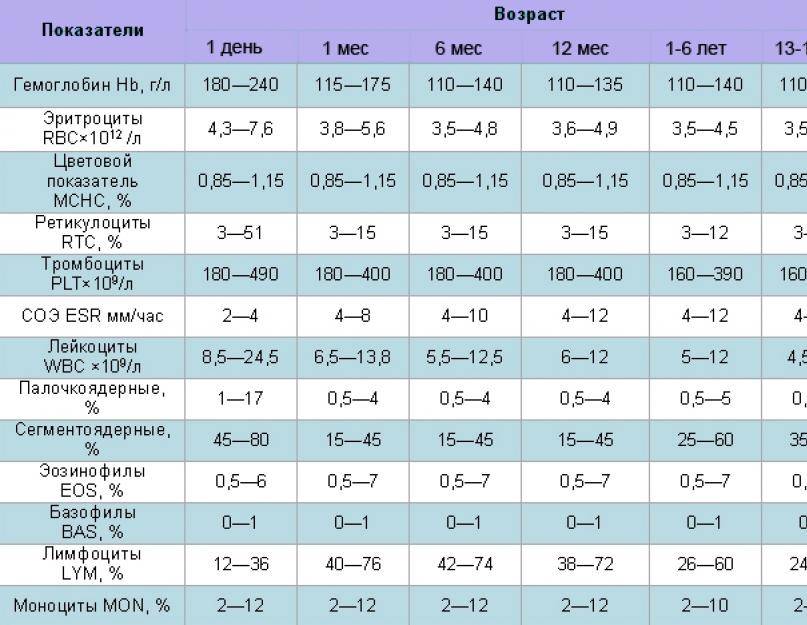 Гематологические анализаторы. Интерпретация анализа крови», утв. Минздравсоцразвития РФ 21.03.2007 №2050-РХ)
Гематологические анализаторы. Интерпретация анализа крови», утв. Минздравсоцразвития РФ 21.03.2007 №2050-РХ)
Для детей до 1 года в критическом состоянии переливание донорской крови проводится при уровне гемоглобина менее 85 г/л. Для детей старшего возраста переливание донорской крови проводится при уровне гемоглобина менее 70 г/л. (Приказ Минздрава России от 02.04.2013 №183н «Об утверждении правил клинического использования донорской крови и (или) ее компонентов»)
Другие причины пониженного гемоглобина у детей
Количество гемоглобина слегка снижается в течение промежутка времени между 17:00 и 07:00 утра, а также после еды (приблизительно на 10%).
Снижение концентрации гемоглобина от нормальных возрастных показателей наблюдается при взятии пробы в положении лежа.
Если при взятии крови из пальца (взятии капиллярной крови) медработник допускает чрезмерное давление или выжимание крови из пальца, то это вызывает выход межклеточной жидкости, которая разбавляет кровь и приводит к ошибочно низкой концентрации гемоглобина.
Повышение уровня гемоглобина
Повышение концентрации гемоглобина наблюдается в следующих случаях:
- При обезвоживании из-за сгущения крови (гемоконцентрация при дегитратации): при выраженной диарее, рвоте, повышенном потоотделении, диабете, ожоговой болезни, перитоните.
- При хронической сердечной недостаточности: при сердечно-сосудистой патологии, обычно врожденной, приводящей к значительному венозному сбросу.
- При первичных и вторичных эритроцитозах (полицитемия).
- Кровь, содержащая большое количество лейкоцитов (более 50 х 109/л) дает ложное повышение гемоглобина.
- При взятии венозной крови наложение жгута на руку более, чем на одну минуту может привести к пролонгированному сосудистому стазу и ошибочно высокой концентрации гемоглобина в венозной крови.
© Copyright: kukuzya.ru
Запрещено любое копирование материала без согласия редакции.
ОАМ ОАК Бх крови. Записаться на прием в Орехово. Прием врача в Орехово.

В течение жизни каждому человеку приходится много раз сдавать всевозможные анализы. Однако все ли знают, какие бывают анализы, с какой целью их берут и о чем свидетельствуют их результаты?
Зачем сдают анализы?
Лабораторные анализы помогают максимально объективно и полно оценить состояние здоровья детей и взрослых. Любое изменение состояния организма человека вызывает изменения и в его биологических жидкостях: крови, моче, слюне и т.д. Многие заболевания на ранних стадиях протекают совершенно бессимптомно, но уже начинают «посылать сигналы» в кровь, изменяя ее биохимические показатели. Эти «сигналы» можно легко определить, сдав анализы. Благодаря этому заболевание, выявленное даже до проявления клинических симптомов, гораздо легче поддаётся лечению. Чаще всего сдают клинический анализ крови и общий анализ мочи. Результаты этих анализов в самом общем виде показывают, благополучно ли у конкретного человека со здоровьем или нет.
Что представляет собой клинический анализ крови?
Клинический, или общий анализ — один из самых часто применяемых анализов крови для диагностики различных заболеваний.
Общий анализ крови. Расшифровка, нормальные показатели.
Нормы общего анализа крови
Гемоглобин
Причины повышения гемоглобина
Низкий гемоглобин — причины
Количество эритроцитов
Причины снижения уровня эритроцитов
Причины повышения численности эритроцитов
Общее количество лейкоцитов
Причины повышения лейкоцитов
Причины снижения лейкоцитов
Гематокрит
Причины повышения гематокрита
Причины снижения гематокрита
MCH, MCHC, MCV, цветовой показатель (ЦП) — норма
Лейкоцитарная формула
Нейтрофилы
Что такое сдвиг лейкоцитарной формулы влево и вправо?
Эозинофилы
Причины повышения эозинофилов крови
Причины снижения эозинофилов
Моноциты
Причины повышения моноцитов (моноцитоз)
Причины снижения моноцитов (моноцитопения)
Базофилы
Причины повышения базофилов крови
Лимфоциты
Причины повышения лимфоцитов (лимфоцитоз)
Причины понижения лимфоцитов (лимфопения)
Тромбоциты
Причины повышения тромбоцитов
Понижение уровня тромбоцитов
СОЭ скорость оседания эритроцитов
Нормы СОЭ
Причины повышения СОЭ
Причины снижение СОЭ
Нормы общего анализа крови для взрослых
Общий анализ крови
Все мы хотя бы раз в жизни сдавали общий анализ крови. И каждый человек сталкивался с непониманием, что же написано на бланке, что означают все эти цифры? Как понять, отчего повышен или понижен тот или иной показатель? Чем может грозить повышение или снижение, например, лимфоцитов? Разберем все по порядку.
И каждый человек сталкивался с непониманием, что же написано на бланке, что означают все эти цифры? Как понять, отчего повышен или понижен тот или иной показатель? Чем может грозить повышение или снижение, например, лимфоцитов? Разберем все по порядку.
Общий анализ крови является основой диагностики большинства из известных заболеваний. Многие его показатели могут лечь в основу окончательного составления диагноза и безошибочного назначения адекватного лечения. В том случае, если вы получили результаты Вашего анализа крови, их сверить с нормой вы можете перейдя в раздел статьи, в котором предоставленная таблица с нормальными показателями.
Нормы общего анализа крови
Таблица нормальных показателей общего анализа крови
Показатель анализа Норма
Гемоглобин Мужчины: 130-170 г/л
Женщины: 120-150 г/л
Количество эритроцитов Мужчины: 4,0-5,0·1012/л
Женщины: 3,5-4,7·1012/л
Количество лейкоцитов В пределах 4,0-9,0×109/л
Гематокрит (соотношение объема плазмы и клеточных элементов крови) Мужчины: 42-50%
Женщины: 38-47%
Средний объем эритроцита В пределах 86-98 мкм3
Лейкоцитарная формула Нейтрофилы:
Сегментоядерные формы 47-72%
Палочкоядерные формы 1- 6%
Лимфоциты: 19-37%
Моноциты: 3-11%
Эозинофилы: 0,5-5%
Базофилы: 0-1%
Количество тромбоцитов В пределах 180-320·109/л
Скорость оседания эритроцитов (СОЭ) Мужчины: 3 — 10 мм/ч
Женщины: 5 — 15 мм/ч
Гемоглобин
Гемоглобин (Hb) – это белок, содержащий атом железа, который способен присоединять и переносить кислород.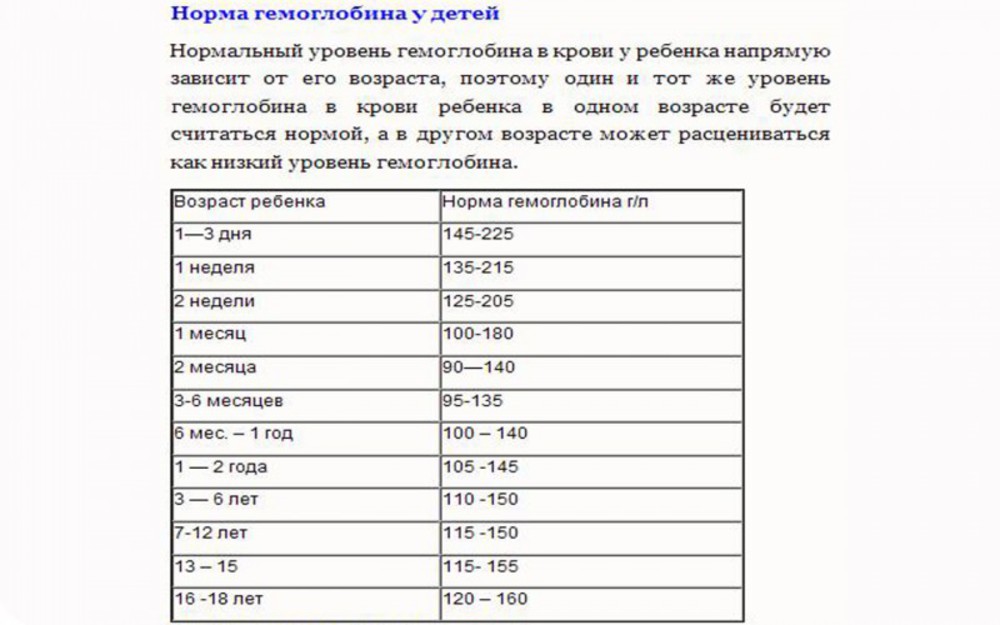 Гемоглобин находится в эритроцитах. Измеряется количество гемоглобина в граммах/литр (г/л). Определение количества гемоглобина имеет очень большое значение, так как при снижении его уровня ткани и органы всего организма испытывают недостаток кислорода.
Гемоглобин находится в эритроцитах. Измеряется количество гемоглобина в граммах/литр (г/л). Определение количества гемоглобина имеет очень большое значение, так как при снижении его уровня ткани и органы всего организма испытывают недостаток кислорода.
Норма гемоглобина у детей и взрослых
возраст пол Единицы измерения — г/л
До 2-х недель 134 — 198
с 2-х до 4,3 недель 107 — 171
с 4,3 до 8,6 недель 94 — 130
с 8,6 недель до 4 месяцев 103 — 141
в 4 до 6 месяцев 111 — 141
с 6 до 9 месяцев 114 — 140
с 9 до 1 года 113 — 141
с 1 года до 5 лет 100 — 140
с 5 лет до 10 лет 115 — 145
с 10 до 12 лет 120 — 150
с 12 до 15 лет женщины 115 — 150
мужчины 120 — 160
с 15 до 18 лет женщины 117 — 153
мужчины 117 — 166
с 18 до 45 лет женщины 117 — 155
мужчины 132 — 173
с 45 до 65 лет женщины 117 — 160
мужчины 131 — 172
после 65 лет женщины 120 — 161
мужчины 126 – 174
Причины повышения гемоглобина
Обезвоживание (снижение потребления жидкости, обильное потоотделение, нарушение работы почек, сахарный диабет, несахарный диабет, обильная рвота или диарея, применение мочегонных препаратов)
Врожденные пороки сердца или легкого
Легочная недостаточность или сердечная недостаточность
Заболевания почек (стеноз почечной артерии, доброкачественные опухоли почки)
Заболевания органов кроветворения (эритремия)
Низкий гемоглобин — причины
Анемия
Лейкозы
Врожденные заболевания крови (серповидно-клеточная анемия, талассемия)
Недостаток железа
Недостаток витаминов
Истощение организма
Кровопотеря
Количество эритроцитов
Эритроциты – это красные кровяные тельца малого размера. Это наиболее многочисленные клетки крови. Основной их функцией является перенос кислорода и доставка его к органам и тканям. Эритроциты представлены в виде двояковогнутых дисков. Внутри эритроцита содержится большое количество гемоглобина – основной объем красного диска занят именно им.
Это наиболее многочисленные клетки крови. Основной их функцией является перенос кислорода и доставка его к органам и тканям. Эритроциты представлены в виде двояковогнутых дисков. Внутри эритроцита содержится большое количество гемоглобина – основной объем красного диска занят именно им.
Нормальный уровень эритроцитов у детей и взрослых
Возраст показатель х 1012/л
новорожденный 3,9-5,5
с 1 по 3-й день 4,0-6,6
в 1 неделю 3,9-6,3
во 2 неделю 3,6-6,2
в 1 месяц 3,0-5,4
во 2 месяц 2,7-4,9
с 3 по 6 месяц 3,1-4,5
с 6 месяцев до 2 лет 3,7-5,3
с 2-х до 6 лет 3,9-5,3
с 6 до12 лет 4,0-5,2
в 12-18 лет мальчики 4,5-5,3
в 12-18 лет девочки 4,1-5,1
Взрослые мужчины 4,0-5,0
Взрослые женщины 3,5-4,7
Причины снижения уровня эритроцитов
Снижение численности красных клеток крови называют анемией. Причин для развития данного состояния много, и они не всегда связаны с кроветворной системой.
Погрешности в питании (пища бедная витаминами и белком)
Кровопотеря
Лейкозы (заболевания системы кроветворения)
Наследственные ферментопатии (дефекты ферментов, которые участвуют в кроветворении)
Гемолиз (гибель клеток крови в результате воздействия токсических веществ и аутоиммунных поражений)
Причины повышения численности эритроцитов
Обезвоживание организма (рвота, диарея, обильное потоотделение, снижение потребления жидкости)
Эритремия (заболевания кроветворной системы)
Заболевания сердечнососудистой или легочной системы, которые приводят к дыхательной и сердечной недостаточности
Стеноз почечной артерии
Общее количество лейкоцитов
Лейкоциты – это живые клетки нашего организма, циркулирующие с током крови. Эти клетки осуществляют иммунный контроль. В случае возникновения инфекции, повреждения организма токсическими или иными инородными телами или веществами эти клетки борются с повреждающими факторами. Формирование лейкоцитов происходит в красном костном мозге и в лимфоузлах. Лейкоциты подразделяются на несколько видов: нейтрофилы, базофилы, эозинофилы, моноциты, лимфоциты. Разные виды лейкоцитов отличаются между собой внешним видом и выполняемыми в ходе иммунного ответа функциями.
Эти клетки осуществляют иммунный контроль. В случае возникновения инфекции, повреждения организма токсическими или иными инородными телами или веществами эти клетки борются с повреждающими факторами. Формирование лейкоцитов происходит в красном костном мозге и в лимфоузлах. Лейкоциты подразделяются на несколько видов: нейтрофилы, базофилы, эозинофилы, моноциты, лимфоциты. Разные виды лейкоцитов отличаются между собой внешним видом и выполняемыми в ходе иммунного ответа функциями.
Норма лейкоцитов у детей и у взрослых
Возраст
показатель x109/л
до 1 года 6,0 — 17,5
с 1года до 2 лет 6,0 — 17,0
с 2 до 4 лет 5,5 — 15,5
с 4 до 6 лет 5,0 — 14,5
с 6 до 10 лет 4,5 — 13,5
с 10 до 16 лет 4,5 — 13,0
после 16 лет и взрослые 4,0 — 9,0
Причины повышения лейкоцитов
Физиологическое повышение уровня лейкоцитов
После приема пищи
После активной физической нагрузки
Во второй половине беременности
После прививки
В период менструации
На фоне воспалительной реакции
Гнойно-воспалительные процессы (абсцесс, флегмона, бронхит, гайморит, аппендицит, и т.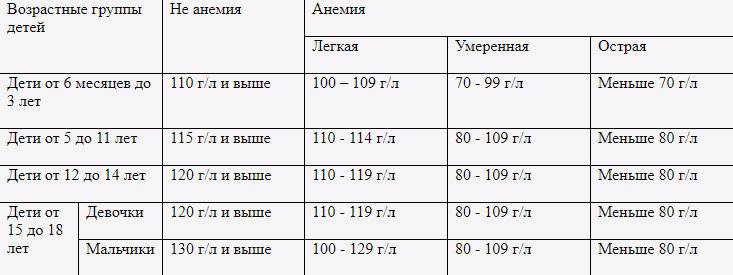 д.)
д.)
Ожоги и травмы с обширным повреждением мягких тканей
После операции
В период обострения ревматизма
При онкологическом процессе
При лейкозах или при злокачественных опухолях различной локализации происходит стимуляция работы иммунной системы.
Причины снижения лейкоцитов
Вирусные и инфекционные заболевания (грипп, брюшной тиф, вирусный гепатит, сепсис, корь, малярия, краснуха, эпидемический паротит, СПИД)
Ревматические заболевания (ревматоидный артрит, системная красная волчанка)
Некоторые виды лейкозов
Гиповитаминозы
Применение противоопухолевых препаратов (цитостатики, стероидные препараты)
Лучевая болезнь
Гематокрит
Гематокрит – это процентное соотношение объема исследуемой крови к объему, занимаемому в ней эритроцитами. Данный показатель исчисляется в процентах.
Нормы гематокрита у детей и у взрослых
Возраст пол Показатель в %
до 2 недель 41 — 65
с 2 до 4,3 недель 33 — 55
4,3 — 8,6 недель 28 — 42
С 8,6 недель до 4 месяцев 32 — 44
С 4 до 6 месяцев 31 — 41
С 6 до 9 месяцев 32 — 40
С 9 до 12 месяцев 33 — 41
с 1 года до 3 лет 32 — 40
С 3 до 6 лет 32 — 42
С 6 до 9 лет 33 — 41
С 9 до 12 лет 34 — 43
С 12 до 15 лет женщины 34 — 44
мужчины 35 — 45
С 15 до 18 лет женщины 34 — 44
мужчины 37 — 48
С 18 до 45 лет женщины 38 — 47
мужчины 42 — 50
С 45 до 65 лет женщины 35 — 47
мужчины 39 — 50
после 65 лет женщины 35 — 47
мужчины 37 — 51
Причины повышения гематокрита
Эритремия
Сердечная или дыхательная недостаточность
Обезвоживание в результате обильной рвоты, диареи, обширных ожогов, при диабете
Причины снижения гематокрита
Анемия
Почечная недостаточность
Вторая половина беременности
MCH, MCHC, MCV, цветовой показатель (ЦП) — норма
MCH– meancorpuscular hemoglobin. Данный индекс отражает абсолютное содержание гемоглобина в одном эритроците в пикограммах (пг). МСН рассчитывают по формуле:
Данный индекс отражает абсолютное содержание гемоглобина в одном эритроците в пикограммах (пг). МСН рассчитывают по формуле:
МСН = гемоглобин (г/л)/количество эритроцитов = пг
Норма МСН
24 – 33 пг.
Цветовой показатель (ЦП) — это классический метод для определения концентрации гемоглобина в эритроцитах. В настоящее время постепенно в анализах крови его заменять МСН индекс . Данные индексы отражают одно и то же, только выражены в разных единицах.
Норма цветового показателя (ЦП)
0,9-1,1
MCHC– meancorpuscular hemoglobin concentration.Этот индекс отражает степень насыщенности эритроцита гемоглобином и выражается в %. То есть по данному индексу можно сказать, сколько процентов составляет содержание гемоглобина в одном эритроците. МСНС высчитывают следующим образом:
МСНС = (гемоглобин (г/л)/гематокрит(%))*10 = %
Норма МСНС
30 – 38%
MCV — meancorpuscular volume.Этот показатель отражает средний объём эритроцита, выраженный в микронах кубических (мкм3) или фемтолитрах (фл). Рассчитывают MCV по формуле:
Рассчитывают MCV по формуле:
MCV = гематокрит (%)*10/количество эритроцитов(Т/л) = мкм3 (фл)
Норма MCV
80-95 мкм3 (фл)
Лейкоцитарная формула
Лейкоцитарная формула – это показатель процентного соотношения различных видов лейкоцитов в крови их общего числе лейкоцитов в крови (это т показатель рассмотрен в предыдущем разделе статьи). Процентное соотношение различных видов лейкоцитов при инфекционных, заболеваниях крови, онкологических процессах будет изменяться. Благодаря этому лабораторной симптому врач может заподозрить причину проблем со здоровьем.
Виды лейкоцитов, норма
Нейтрофилы Сегментоядерные формы 47-72%
Палочкоядерные формы 1- 6%
Эозинофилы 0,5-5%
Базофилы 0-1%
Моноциты 3-11%
Лимфоциты 19-37%
Для того, чтобы узнать возрастную норму, кликните по названию лейкоцита из таблицы.
Нейтрофилы
Нейтрофилы могут быть двух видов – зрелые формы, которые так же называют сегментоядетными незрелые – палочкоядерные. В норме количество палочкоядерных нейтрофилов минимально (1-3 % от общего числа). При «мобилизации» иммунной системы происходит резкое увеличение (в разы) количества незрелых форм нейтрофилов (палочкоядерных).
При «мобилизации» иммунной системы происходит резкое увеличение (в разы) количества незрелых форм нейтрофилов (палочкоядерных).
Норма нейтрофилов у детей и взрослых
Возраст Сегментоядерные нейтрофилы, показатель в % Палочкоядерные нейтрофилы, показатель в %
Новорожденные 47 — 70 3 — 12
до 2-х недель 30 — 50 1 — 5
С 2 недель до 1 года 16 — 45 1 — 5
С 1 до 2 года 28 — 48 1 — 5
С 2 до 5 лет 32 — 55 1 — 5
С 6 до 7 лет 38 — 58 1 — 5
С 8 до 9 лет 41 — 60 1 — 5
С 9 до11 лет 43 — 60 1 — 5
С 12 до15 лет 45 — 60 1 — 5
С 16 лет и взрослые 50 — 70 1 — 3
Повышение уровня нейтрофилов в крови — такое состояние называют нейтрофилия.
Причины повышения уровня нейтрофилов
Инфекционные заболевания (ангина, синусит, кишечная инфекция, бронхит, пневмония)
Инфекционные процессы – абсцесс, флегмона, гангрена, травматические повреждения мягких тканей, остеомиелит
Воспалительные заболевания внутренних органов: панкреатит, перитонит, тиреоидит, артрит)
Инфаркт (инфаркт сердца, почки, селезенки)
Хронические нарушения обмена веществ: сахарный диабет, уремия, эклампсия
Раковые опухоли
Применение иммуностимулирующих препаратов, прививки
Снижение уровня нейтрофилов – это состояние называют нейтропенией
Причины понижения уровня нейтрофилов
Инфекционные заболевания: брюшной тиф, бруцеллез, грипп, корь, ветряная оспа (ветрянка), вирусный гепатит, краснуха)
Заболевания крови (апластическая анемия, острый лейкоз)
Наследственная нейтропения
Высокий уровень гормонов щитовидной железы Тиреотоксикоз
Последствия химиотерапии
Последствия радиотерапии
Применение антибактериальных, противовоспалительных, противовирусных препаратов
Что такое сдвиг лейкоцитарной формулы влево и вправо?
Сдвиг лейкоцитарной формулы влево означает, что в крови появляются молодые, «незрелые» нейтрофилы, которые в норме присутствуют только в костном мозге, но не в крови. Подобное явление наблюдается при легком и тяжелом течении инфекционных и воспалительных процессов (например, при ангине, малярии, аппендиците), а также при острой кровопотери, дифтерии, пневмонии, скарлатине, сыпном тифе, сепсисе, интоксикации.
Подобное явление наблюдается при легком и тяжелом течении инфекционных и воспалительных процессов (например, при ангине, малярии, аппендиците), а также при острой кровопотери, дифтерии, пневмонии, скарлатине, сыпном тифе, сепсисе, интоксикации.
Сдвиг лейкоцитарной формулы вправо означает, что в крови увеличивается количество «старых» нейтрофилов (сегментоядерных), а также количество сегментов ядер становится больше пяти. Такая картина бывает у здоровых людей, проживающих на территориях, загрязненных радиационными отходами. Также возможно при наличии В12 – дефицитной анемии, при недостатке фолиевой кислоты, у людей с хронической болезнью легких, или с обструктивными бронхитами.
Эозинофилы
Эозинофилы – это один из видов лейкоцитов, которые участвуют в очищении организма от токсических веществ, паразитов, участвует в борьбе с раковыми клетками. Этот вид лейкоцитов участвует в формировании гуморального иммунитета (иммунитет связанный с антителами)
Норма эозинофилов крови у детей и взрослых
возраст Показатель в %
Новорожденные 1 — 6
до 2-х недель 1 — 6
с 2 недель до 1 года 1 — 5
с 1 до 2 лет 1 — 7
с 2 до 5 лет 1 — 6
с 6 до 7 лет 1 — 5
с 8 до 9 лет 1 — 5
с 9 до 11 лет 1 — 5
с 12 до 15 лет 1 — 5
с 16 лет и взрослые 1 — 5
Причины повышения эозинофилов крови
Аллергия (бронхиальная астма, пищевая аллергия, аллергия на пыльцу и прочие воздушные аллергены, атопический дерматит, аллергический ринит, лекарственная аллергия)
Паразитарные заболевания – кишечные паразиты (лямблиоз, аскаридоз, энтеробиоз, описторхоз, эхинококкоз)
Инфекционные заболевания (скарлатина, туберкулез, мононуклеоз, венерические заболевания)
Раковые опухоли
Заболевания кроветворной системы (лейкозы, лимфома, лимфогранулематоз)
Ревматические заболевания (ревматоидный артрит, узелковый периартериит,склеродермия)
Причины снижения эозинофилов
Интоксикация тяжелыми металлами
Гнойные процессы, сепсис
Начало воспалительного процесса
.
Моноциты
Моноциты – немногочисленные, но по размеру наиболее крупные иммунные клетки организма. Эти лейкоциты принимают участие в распознавании чужеродных веществ и обучению других лейкоцитов к их распознаванию. Могут мигрировать из крови в ткани организма. Вне кровеносного русла моноциты изменяют свою форму и преобразуются в макрофаги. Макрофаги могут активно мигрировать к очагу воспаления для того, чтобы принять участие в очищении воспаленной ткани от погибших клеток, лейкоцитов, бактерий. Благодаря такой работе макрофагов создаются все условия для восстановления поврежденных тканей.
Нормы моноцитов крови у детей и взрослых
возраст Показатель в %
Новорожденные 3 — 12
до 2 недель 5 — 15
С 2 недель до 1 года 4 — 10
С 1 год до 2 лет 3 — 10
С 2 до 5 лет 3 — 9
С 6 до 7 лет 3 — 9
С 8 до 9 лет 3 — 9
С 9 до 11 лет 3 — 9
С 12 до 15 лет 3 — 9
С 16 лет и взрослые 3 — 9
Причины повышения моноцитов (моноцитоз)
Инфекции вызванные вирусами, грибками (кандидоз), паразитами и простейшими
Восстановительный период после острого воспалительного процесса.
Специфические заболевания: туберкулез, сифилис, бруцеллез, саркоидоз, неспецифический язвенный колит
Ревматические заболевания — системная красная волчанка, ревматоидный артрит, узелковый периартериит
болезни кроветворной системы острый лейкоз, миеломная болезнь, лимфогранулематоз
отравление фосфором, тетрахлорэтаном.
Причины снижения моноцитов (моноцитопения)
апластическая анемия
волосатоклеточный лейкоз
гнойные поражения (абсцессы, флегмоны, остеомиелит)
роды
после хирургической операции
прием стероидных препаратов (дексаметазон, преднизолон)
Базофилы
Базофилы – наиболее редкие иммунные клетки крови. В норме могут и не определяться в анализе крови. Базофилы принимают участие в формировании иммунологических воспалительных реакций замедленного типа. Содержат в большом количестве вещества, вызывающие воспаление тканей.
Норма базофилов крови
0-0,5%
Причины повышения базофилов крови
хронический миелолейкоз
снижение уровня гормонов щитовидной железы гипотиреоз
ветряная оспа
аллергия пищевая и лекарственная
нефроз
гемолитическая анемия
состояние после удаления селезенки
болезнь Ходжкина
лечение гормональными препаратами (эстрогенами, препаратами снижающими активность щитовидной железы)
язвенный колит
Лимфоциты
Лимфоциты – вторая по численности фракция лейкоцитов. Лимфоциты играют ключевую роль в гуморальном (через антитела) и клеточном (реализуемым при непосредственном контакте уничтожаемой клетки и лимфоцита) иммунитете. В крови циркулируют разные виды лимфоцитов – хэлперы, супрессоры и киллеры. Каждый вид лейкоцитов участвует в формировании иммунного ответа на определенном этапе.
Нормы лимфоцитов у детей и взрослых
возраст Показатель в %
Новорожденные 15 — 35
до 2 недель 22 — 55
С 2 недель до 1 года 45 — 70
С 1 год до 2 лет 37 — 60
С 2 до 5 лет 33 — 55
С 6 до 7 лет 30 — 50
С 8 до 9 лет 30 — 50
С 9 до 11 лет 30 — 46
С 12 до 15 лет 30 — 45
С 16 лет и взрослые 20 — 40
Причины повышения лимфоцитов (лимфоцитоз)
Вирусные инфекции: инфекционный мононуклеоз, вирусный гепатит, цитомегаловирусная инфекция, герпетическая инфекция, краснуха
Токсоплазмоз
ОРВИ
Заболевания системы крови: острый лимфолейкоз, хронический лимфолейкоз, лимфосаркома, болезнь тяжелых цепей — болезнь Франклина;
Отравление тетрахлорэтаном, свинцом, мышьяком, дисульфидом углерода
Применение препаратов: леводопа, фенитоин, вальпроевая кислота, наркотические обезболивающие
Лейкоз
Причины понижения лимфоцитов (лимфопения)
Туберкулез
Лимфогранулематоз
Системная красная волчанка
Апластическая анемия
Почечная недостаточность
Терминальная стадия онкологических заболеваний;
СПИД
Радиотерапия;
Химиотерапия
Применение глюкокортикоидов
Тромбоциты
Тромбоциты — это небольшого размера безъядерные клетки. Основной функцией этого компонента крови является участи в свертывании крови. Внутри тромбоцитов содержится основная часть факторов свертывания, которые высвобождаются в кровь в случае необходимости (повреждение стенки сосуда). Благодаря этому свойству, поврежденный сосуд закупоривается формирующимся тромбом и кровотечение прекращается.
Нормы тромбоцитов крови
Норма тромбоцитов крови
180 — 320×109 клеток/л
Причины повышения тромбоцитов
(тромбоцитоз, количество тромбоцитов более 320×109 клеток/л)
удаление селезенки
воспалительные процессы (обострение ревматизма, остеомиелит, туберкулез, абсцесс)
разные виды анемий (после кровопотери, железодефицитная, гемолитическая)
после хирургической операции
рак различной локализации
физическое переутомление
эритремия
Понижение уровня тромбоцитов
(тромбоцитопения – менее 180×109 клеток/л)
врожденные заболевания крови (гемофилии)
идиопатическая аутоиммунная тромбоцитопеническая пурпура
лекарственная тромбоцитопения
системная красная волчанка
инфекции (вирусные и бактериальные инфекции, риккетсиоз, малярия, токсоплазмоз)
апластическая анемия
пароксизмальная ночная гемоглобинурия
синдром Evans (аутоиммунная гемолитическая анемия и тромбоцитопения)
ДВС-синдром (диссеминированного внутрисосудистого свертывания)
Переливание крови
У детей, рожденных недоношенными
при гемолитической болезни новорожденных
сердечная недостаточность
тромбоз почечных вен
СОЭ скорость оседания эритроцитов
Скорость оседания эритроцитов (СОЭ) – лабораторный анализ, позволяющий оценить скорость разделения крови на плазму и эритроциты.
Суть исследования: эритроциты тяжелее плазмы и лейкоцитов, поэтому под воздействием силы земного притяжения они опускаются на дно пробирки. У здоровых людей мембраны эритроцитов имеют отрицательный заряд и отталкиваются друг от друга, что замедляет скорость оседания. Но во время болезни в крови происходит ряд изменений:
Увеличивается содержание фибриногена, а также альфа- и гамма-глобулинов и С-реактивного белка. Они скапливаются на поверхности эритроцитов и вызывают их склеивание в виде монетных столбиков;
Снижается концентрация альбумина, который препятствует склеиванию эритроцитов;
Нарушается электролитный баланс крови. Это приводит к изменению заряда эритроцитов, из-за чего они перестают отталкиваться.
В результате красные кровяные тельца склеиваются между собой. Скопления тяжелее отдельных эритроцитов, они быстрее опускаются на дно, вследствие чего скорость оседания эритроцитов увеличивается.
Выделяют четыре группы заболеваний, вызывающих повышение СОЭ:
инфекции
злокачественные опухоли
ревматологические (системные) заболевания
болезни почек
Что следует знать о СОЭ
Определение не является специфическим анализом. СОЭ может повышаться при многочисленных заболеваниях, которые вызывают количественные и качественные изменения белков плазмы.
У 2% больных (даже с серьезными заболеваниями) уровень СОЭ остается в норме.
СОЭ увеличивается не с первых часов, а на 2-й день заболевания.
После болезни СОЭ остается повышенным на протяжении нескольких недель, иногда месяцев. Это свидетельствует о выздоровлении.
Иногда СОЭ повышается до 100 мм/час у здоровых людей.
СОЭ повышается после еды до 25 мм/час, поэтому анализы обязательно сдают натощак.
Если температура в лаборатории выше 24 градусов, то процесс склеивания эритроцитов нарушается и СОЭ снижается.
СОЭ – составная часть общего анализа крови.
Суть методики определения скорости оседания эритроцитов?
Всемирная организация здравоохранения (ВОЗ) рекомендует методику Вестергрена. Ее используют современные лаборатории для определения СОЭ. Но в муниципальных поликлиниках и больницах традиционно пользуются методом Панченкова.
Метод Вестергрена. Смешивают 2 мл венозной крови и 0,5 мл цитрата натрия, антикоагулянта, который препятствует свертыванию крови. Смесь набирают в тонкую цилиндрическую пробирку до уровня 200 мм. Пробирку вертикально устанавливают в штатив. Через час измеряют в миллиметрах расстояние от верхней границы плазмы до уровня эритроцитов. Зачастую используются автоматические счетчики СОЭ. Единица измерения СОЭ — мм/час.
Метод Панченкова. Исследуют капиллярную кровь из пальца. В стеклянную пипетку, диаметром 1 мм, набирают раствор цитрата натрия до метки 50 мм. Ее выдувают в пробирку. После этого 2 раза пипеткой набирают кровь и выдувают ее в пробирку к цитрату натрия. Таким образом, получают соотношение антикоагулянта к крови 1:4. Эту смесь набирают в стеклянный капилляр до уровня 100 мм и устанавливают в вертикальном положении. Результаты оценивают через час, так же как и при методе Вестергрена.
Нормы СОЭ
Метод Вестергрена, норма: Метод Панченкова, норма:
дети 0-16 лет – 2-10 мм/час
мужчины до 50 лет – до 15 мм/час
мужчины старше 50 лет – до 20 мм/час
женщины до 50 лет – до 20 мм/час
женщины старше 50 лет – до 30 мм/час
дети 0-12 месяцев – 2-10 мм/час
дети 1-16 лет – 2-12 мм/час
мужчины – 1-10 мм/час
женщины – 2-15 мм/час
Определение по Вестергрену считается более чувствительной методикой, поэтому уровень СОЭ оказывается несколько выше, чем при исследовании методом Панченкова.
Причины повышения СОЭ
Причины сниженного СОЭ
Физиологические (не связанные с болезнью) колебания уровня СОЭ
Менструальный цикл. СОЭ резко повышается перед менструальным кровотечением и снижается до нормы во время менструации. Это связывают с изменением гормонального и белкового состава крови в разные периоды цикла.
Беременность. СОЭ увеличивается с 5-ой недели беременности до 4-й недели после родов. Максимальный уровень СОЭ достигает через 3-5 дней после рождения ребенка, что связано с травмами во время родов. При нормальной беременности скорость оседания эритроцитов может достигать 40 мм/ч.
Физиологические (не связанные с болезнью) колебания уровня СОЭ
Новорожденные. У младенцев СОЭ низкая из-за снижения уровня фибриногена и большого количества эритроцитов в крови.
Инфекции и воспалительные процессы (бактериальные, вирусные и грибковые)
инфекции верхних и нижних дыхательных путей: ангина, трахеит, бронхит, пневмония
воспаления ЛОР-органов: отиты, синуситы, тонзиллиты
стоматологические заболевания: стоматит, зубные гранулёмы
болезни сердечно-сосудистой системы: флебиты, инфаркт миокарда, острый перикардит
инфекции мочевыводящих путей: цистит, уретрит
воспалительные заболевания органов малого таза: аднексит, простатит, сальпингит, эндометрит
воспалительные заболевания ЖКТ: холецистит, колит, панкреатит, язвенная болезнь
абсцессы и флегмоны
туберкулез
болезни соединительной ткани: коллагенозы
вирусные гепатиты
системные грибковые инфекции
Причины снижения СОЭ:
выздоровление после недавно перенесенной вирусной инфекции
астено-невротический синдром, истощение нервной системы: быстрая утомляемость, вялость, головные боли
кахексия – крайняя степень истощения организма
длительный прием глюкокортикоидов, который привел к угнетению передней доли гипофиза
гипергликемия – повышенное содержание сахара в плазме крови
нарушение свертываемости крови
тяжелые черепно-мозговые травмы и сотрясения мозга.
Злокачественные опухоли
злокачественные опухоли любой локализации
онкологические заболевания крови
Ревматологические (аутоиммунные) заболевания
ревматизм
ревматоидный артрит
геморрагический васкулит
системная склеродермия
системная красная волчанка
Снизить СОЭ может прием медикаментов:
салицилаты – аспирин,
нестероидные противовоспалительные препараты – диклофенак, немид
сульфаниламидные препараты – сульфасалазин, салазопирин
иммунодепрессанты – пеницилламин
гормональные препараты – тамоксифен, нолвадекс
витамин В12
Болезни почек
пиелонефрит
гломерулонефрит
нефротический синдром
хроническая почечная недостаточность
Травмы
состояния после хирургических вмешательств
травмы спинного мозга
раны
ожоги
Лекарственные препараты, которые могут вызвать повышение СОЭ:
морфина гидрохлорид
декстран
метилдофа
витамин D
Необходимо помнить, что неосложненные вирусные инфекции не вызывают повышение СОЭ. Этот диагностический признак помогает определить, что болезнь вызвана бактериями. Поэтому при повышении СОЭ часто назначают антибиотики.
Замедленной считается скорость оседания эритроцитов 1-4 мм/ч. Такая реакция возникает при снижении уровня фибриногена, ответственного за свертывание крови. А также при увеличении отрицательного заряда эритроцитов в результате изменения электролитного баланса крови.
Следует учесть, что прием этих препаратов может стать причиной ложно низкого результата СОЭ при бактериальных инфекциях и ревматоидных заболеваниях.
Для чего нужен общий анализ мочи?
Он показывает, как в целом работает мочевыделительная система, включающая в себя почки, мочеточники, мочевой пузырь и мочевыводящие пути. При этом не слишком важно общее количество выделений. Общий анализ мочи предусматривает определение цвета, относительной плотности, реакции мочи, наличие в ней белка, сахара, солей. Проводится также микроскопия осадка с определением количества эритроцитов, лейкоцитов и других элементов. В общий анализ мочи входит определение ее кислотно-щелочного состояния. В норме моча кислая, но иногда люди едят продукты, содержащее много щелочных солей, например, щавель. Напитки тоже бывают как кислые, так и щелочные. Поэтому важно выяснить, хорошо ли почки справляются с поддержанием кислотности мочи.
Анализ мочи позволяет определить, выполняют ли почки свою функцию, т.е. способны ли они в достаточной мере фильтровать из крови вредные для организма продукты обмена и, наоборот, не выводят ли они нужные и полезные для организма вещества. Об этом свидетельствует плотность или удельный вес мочи. Чем больше растворенных в моче веществ, тем выше ее плотность и наоборот. Плотность мочи зависит от многих причин: от характера питания, от того, что человек ел в течение дня и перед сном, вставал ли ночью в туалет и т.д.
Наиболее активно почки работают после 2-3 часов ночи. Общий анализ мочи собирают с ночи, потому что она концентрируется в организме именно ночью. И то, что соберется за ночь в моче, очень существенно отразится потом на результатах анализа. Перед тем как собрать мочу, нужно обязательно вымыть теплой водой наружные половые органы, чтобы микробы и отмершие клетки с их поверхности не испортили картину. Для анализа мочи должно быть не менее 100 мл. Женщинам за три дня до, во время и после менструации мочу сдавать нельзя: попавшие в нее выделения дадут абсолютно неверный результат.
О какой болезни свидетельствует наличие в моче белка или глюкозы?
По анализу определяется, есть ли в моче белок, глюкоза и, если они есть, то очень приблизительно в каких пределах находится содержание белка или глюкозы. В принципе ни того, ни другого в моче не должно быть. Наличие в моче белка или глюкозы является признаком заболевания. Если почки пропускают белок, значит, их функция нарушена. А глюкоза может указывать на сахарный диабет или мочевой диабет, когда сахар в крови нормальный, а в моче он появляется.
Функциональная единица почки — нефрон. Он состоит из клубочка и трубочек, а после нефрона идет участок, который отвечает за обратное всасывание глюкозы. Если в этом участке что-то не срабатывает, а также при чрезмерных физических нагрузках или когда человек переел сладкого, сахар в крови вроде бы не повышается, а его излишек выделяется с мочой.
После исследования жидкой части мочи исследуется осадок, который отделяется с помощью центрифуги. Осадок очень важен для диагностики, потому что в нем содержатся клетки, выделенные с мочой. Важно знать, какие там клетки и в каком количестве. Для этого производится подсчет клеток разных видов в поле зрения микроскопа.
Самое главное — анализ мочи информирует врача о возможном наличии инфекции в мочевых путях, что подтверждается увеличенным количеством лейкоцитов. Эритроцитов вообще не должно быть, иногда они бывают только у женщин из-за особенностей их физиологии. От того, какие клетки эпителия (цилиндры разных видов) преобладают, можно определить, в каком месте происходит воспаление.
Для чего предназначены биохимические анализы?
Биохимические анализы позволяют оценить работу многих внутренних органов: печени, поджелудочной железы, почек, они также дают представление о характеристиках липидного обмена (он имеет прямое отношение к атеросклерозу), белкового и углеводного (глюкоза) обмена. Биохимические анализы позволяют выявить кардиологические, урологические, гастроэнтерологические, гинекологические, лор — заболевания и др. В настоящее время без этих анализов в серьезных случаях не будет ставить диагноз ни один врач-клиницист в большинстве областей медицины. Кроме того, биохимический анализ показывает, каких микроэлементов не хватает в организме. В основном это биохимический анализ крови, но есть ряд исследований, которые проводятся в моче, дополняя общий анализ крови.
Биохимическое исследование крови позволяет судить об обмене веществ, о работе почек, печени, поджелудочной железы и сердца. К примеру, билирубин повышается при желтухе. Если не справляются с работой почки, повышается уровень мочевины и креатинина. Общий белок понижается при воспалении и высокой температуре.
Правила сдачи биохимических анализов крови
Сдавать биохимию следует строго натощак, иначе большинство показателей поползет вверх. Период воздержания от еды должен составлять 8 – 12 часов. Последнюю крошку можно взять в рот в 19 часов, а после этого можно пить только чистую воду. За один – два дня до сдачи анализов не стоит употреблять алкоголь, есть жареное. Если вы специально не оговаривали с доктором прием назначенных вам лекарственных средств, которые поддерживают ваше состояние на определенном уровне, то принимать лекарства надо, запивая их чистой водой. Следует знать, что сигарета, выкуренная в течении часа перед лабораторным исследованием, может исказить его результаты. Учтите, что результаты анализов зависят и от положения тела. Если человек стоит во время забора крови или стоял за несколько минут до этого, то почти все показатели (общий белок, холестерин, креатинин, кальций, щелочная фосфатаза) повышаются. Поэтому полчаса до анализа желательно провести лежа или сидя.
Как часто нужно сдавать анализы?
По мнению врачей, даже если нет видимого ухудшения самочувствия, рекомендуется регулярно, примерно один раз в год сдавать общий анализ крови и мочи. Разумеется, почувствовав какое-либо недомогание, откладывать свой визит к врачу на год не следует. При наличии хронических заболеваний частоту повторных консультаций и обследований лучше обсудить с лечащим врачом.
В пожилом возрасте всем настоятельно рекомендуется регулярно делать тесты на содержание глюкозы. Сдавать «кровь на сахар» нужно с утра строго натощак. Перед ним нельзя не только есть, но и пить, жевать жвачку, курить и принимать лекарства.
Очень важный анализ — на общий холестерин, а также на содержание липопротеинов низкой плотности (так называемый «плохой» холестерин) и высокой плотности («хороший» холестерин). Их соотношение называется «коэффициентом атерогенности». Если он очень высокий, сердцу тяжело работать, сосуды забиты, кровь вязкая, тягучая. Это атеросклероз — ситуация перед катастрофой. В этом случае врачи подбирают терапию, чтобы улучшить липидный (жировой) обмен.
Общий анализ крови: полная расшифровка
Вряд ли найдется кто-то, кто еще ни разу не сдавал кровь из пальца на анализы. Общий анализ крови берут практически при любом заболевании. Так в чем же его диагностическая ценность и какие диагнозы он может подсказать? Разбираем по-порядку.
Ценность исследования
Основные показатели, на которые врач обращает внимание при расшифровке общего анализа крови — это гемоглобин и эритроциты, СОЭ, лейкоциты и лейкоцитарная формула. Остальные скорее являются вспомогательными.
Чаще всего общий анализ крови назначают, чтобы понять, есть ли в организме воспаление и признаки инфекции, и если да, то какого происхождения — вирусного, бактериального или другого.
Также общий анализ крови может помочь установить анемию — малокровие. И если в крови есть ее признаки — назначают дополнительные анализы, чтобы установить причины.
Еще общий анализ крови назначают, если есть подозрение на онкологический процесс, когда есть ряд настораживающих симптомов и нужны зацепки. В этом случае кровь может косвенно подсказать, в каком направлении двигаться дальше.
Другие показания обычно встречаются реже.
Если после этой статьи у вас останутся вопросы — вы можете проконсультироваться с нашими терапевтами онлайн (Ссылка для Apple: bit.ly/dobrodocua Ссылка для Android: bit.ly/appdobrodoc) и задать им любые волнующие вас вопросы, предварительно отправив результаты своих анализов в чат.
Аббревиатура
Сейчас на бланках с результатом анализов в основном используют англ. аббревиатуры. Давайте пройдемся по основным показателям и разберем, что они значат.
WBC — white blood cells — белые кровяные тельца — Лейкоциты;
- RBC — red blood cells — красные кровяные тельца — Эритроциты;
- HGB — hemoglobin — Гемоглобин;
- HTC — hematocrit — Гематокрит;
- MCV — mean corpuscular volume — Средний объем эритроцитов;
- MCH — mean concentration hemoglobin — Среднее содержание гемоглобина в эритроците;
- MCHC — mean corpuscular hemoglobin concentration — Средняя концентрация гемоглобина в эритроците;
- RDW — red cell distribution — Индекс распределения эритроцитов;
- PLT — platelets — Тромбоциты;
- MPV — mean platelets volume — Средний объем тромбоцитов
- PTC — Thrombocrit — Тромбокрит.
Отдельным блоком идет лейкоцитарная формула
Это более детальная информация о тех самых WBC из предыдущего блока.
Лейкоциты в крови очень разные. Все они в целом отвечают за иммунитет, но каждый отдельный вид за разные направления в иммунной системе: за борьбу с бактериями, вирусами, паразитами, неспецифическими чужеродными частицами. Поэтому врач всегда смотрит сначала на общий показатель лейкоцитов из перечня выше, а затем на лейкоцитарную формулу, чтобы понять, а какое звено иммунитета нарушено.
Обратите внимание, что эти показатели обычно идут в двух измерениях: абсолютных (абс.) и относительных (%).
Абсолютные показывают, сколько штук клеток попало в поле зрения, а относительные — сколько эти клетки составляют от общего числа лейкоцитов. Это может оказаться важной деталью — например, в абсолютных цифрах лимфоциты вроде как в пределах нормы, но на фоне общего снижения всех лейкоцитов — их относительное количество сильно выше нормы. Итак, лейкоцитарная формула.
NEU (% и абс.) — Neutrophil —Нейтрофилы;
- LYMP (% и абс.) — Lymphocyte — Лимфоциты;
- MONO (% и абс.) — Monocytes —Моноциты;
- EO (% и абс.)— Eosinophils — Эозинофилы;
- Baso (% и абс.) — Basophil —Базофилы.
Расшифровка
А теперь пройдемся по каждому из этих показателей и разберем, что они значат.
HGB — hemoglobin — Гемоглобин
Гемоглобин — это белок, который переносит по организму кислород и доставляет его в нужные ткани. Если его не хватает — клетки начинают голодать и развивается целая цепочка симптомов: слабость, утомляемость, головокружение, выпадение волос и ломкость ногтей, заеды в уголках губ и другие. Это симптомы анемии.
В молекулу гемоглобина входит железо, а еще в его формировании большую роль играют витамин В12 и фолиевая кислота. Если их не хватает — в организме нарушается синтез гемоглобина и развивается анемия.
Есть еще наследственные формы анемии, но они случаются гораздо реже и заслуживают отдельного разбора.
В норме гемоглобин составляет 120−160 г/л для женщин и 130-170 г/л для мужчин. Нужно понимать, что в каждом конкретном случае нормы зависят от лаборатирии. Поэтому смотреть нужно на референсные значения той лаборатории, в которой вы сдавали анализ.
Повышенные цифры гемоглобина чаще всего случаются из-за сгущения крови, если человек излишне потеет во время жары, или принимает мочегонные. Еще повышенным гемоглобин может быть у скалолазов и людей, которые часто бывают в горах — это компенсаторная реакция на недостаток кислорода. Еще гемоглобин может повышаться из-за заболеваний дыхательной системы — когда легкие плохо работают и организму все время не хватает кислорода. В каждом конкретном случае нужно разбираться отдельно.
Снижение гемоглобина — признак анемии. Следующим шагом нужно разбираться какой.
RBC — red blood cells — Эритроциты
Эритроциты — это красные клетки крови, которые транспортируют гемоглобин и отвечают за обменные процессы тканей и органов. Именно гемоглобин, а точнее — его железо, красит эти клетки в красный.
Нормы для мужчин — 4,2-5,6*10*9/литр. Для женщин — 4-5*10*9/литр. Которые опять-таки зависят от лаборатории.
Повышаться эритроциты могут из-за потери жидкости с потом, рвотой, поносом, когда сгущается кровь. Еще есть заболевание под названием эритремия — редкое заболевание костного мозга, когда вырабатывается слишком много эритроцитов.
Снижении показателей обычно является признаком анемии, чаще железодефицитной, реже — другой.
MCV
— mean corpuscular volume — Средний объем эритроцитов
Норма — 80-95 для мужчин и 80-100 для женщин.
Объем эритроцитов уменьшается при железодефицитной анемии. А повышается — при В12 дефицитной, при гепатитах, снижении функции щитовидной железы.
MCH — mean concentration hemoglobin — Среднее содержание гемоглобина в эритроците
Повышается этот показатель редко, а вот снижение — признак анемии или снижения функции щитовидной железы.
MCHC – средняя концентрация гемоглобина в эритроцитах
Повышение значений почти всегда свидетельствует об аппаратной ошибке, а снижение – о железодефицитной анемии.
HTC — hematocrit — Гематокрит
Это процентное соотношение форменных элементов крови к ее общему объему. Показатель помогает врачу дифференцировать, с чем связана анемия: потерей эритроцитов, что говорит о заболевании, или с избыточным разжижением крови.
PLT – platelets — тромбоциты
Это элементы крови, ответственные за формирование тромботического сгустка при кровотечениях. Превышение нормальных значений может свидетельствовать о физическом перенапряжении, анемии, воспалительных процессах, а может говорить о более серьезных проблемах в организме, среди которых онкологические заболевания и болезни крови.
Снижение уровня тромбоцитов в последние годы часто свидетельствует о постоянном приеме антиагрегантов (например, ацетилсалициловой кислоты) с целью профилактики инфаркта миокарда и ишемического инсульта головного мозга.
А значительное их снижение может быть признаком гематологических заболеваний крови, вплоть до лейкозов. У молодых людей — признаками тромбоцитопенической пурпуры и других заболеваний крови. Так же может появляться на фоне приема противоопухолевых и цитостатических препаратов, гипофункции щитовидной железы.
WВС — white blood cells – лейкоциты
Это основные защитники нашего организма, представители клеточного звена иммунитета. Повышение общего количества лейкоцитов чаще всего свидетельствует о наличии воспалительного процесса, преимущественно бактериальной природы. Также может оказаться признаком так называемого физиологического лейкоцитоза (под воздействием боли, холода, физической нагрузки, стресса, во время менструации, загара).
Нормы у мужчин и женщин обычно колеблются от 4,5 до 11,0*10*9/литр.
Снижение лейкоцитов – признак подавления иммунитета. Причиной чаще всего являются перенесенные вирусные инфекции, прием некоторых лекарств (в том числе нестероидных противовоспалительных и сульфаниламидов), похудение. Гораздо реже — иммунодефициты и лейкозы.
Лейкоцитарная формула
NEU — нейтрофилы
Самый большой пул лейкоцитов, составляющий от 50 до 75% всей лейкоцитарной популяции. Это основное звено клеточного иммунитета. Сами нейтрофилы делятся на палочкоядерные (юные формы) и сегментоядерные (зрелые). Повышение уровня нейтрофилов за счёт юных форм называют сдвигом лейкоцитарной формулы влево и характерно для острой бактериальной инфекции. Снижение — может быть признаком вирусной инфекции, а значительное снижение — признаком заболеваний крови.
LYM — лимфоциты
Второй после нейтрофилов пул лейкоцитов. Принято считать, что во время острой бактериальной инфекции число лимфоцитов снижается, а при вирусной инфекции и после неё – повышается.
Значительное снижение лимфоцитов может наблюдаться при ВИЧ-инфекции, при лейкозах, иммунодефицитах. Но это случается крайне редко и как правило сопровождается выраженными симптомами.
EOS — эозинофилы
Редкие представители лейкоцитов. Повышение их количества встречается при аллергических реакциях, в том числе лекарственной аллергии, также является характерным признаком глистной инвазии.
BAS — базофилы
Самая малочисленная популяция лейкоцитов. Их повышение может говорить об аллергии, паразитарном заболевании, хронических инфекциях, воспалительных и онкологических заболеваниях. Иногда временное повышение базофилов не удается объяснить.
MON — моноциты
Самые крупные представители лейкоцитов. Это макрофаги, пожирающие бактерии. Повышение значений чаще всего говорит о наличии инфекции — бактериальной, вирусной, грибковой, протозойной. А также о периоде восстановления после них и о специфических инфекциях — сифилисе, туберкулезе. Кроме того может быть признаком системных заболеваниях — ревматоидный артрит и другие.
CОЭ – скорость оседания эритроцитов
Если набрать кровь в пробирку и оставить на какое-то время — клетки крови начнут падать в осадок. Если через час взять линейку и замерить, сколько миллиметров эритроцитов выпало в осадок — получим скорость оседания эритроцитов.
В норме она составляет от 0 до 15 мм в час у мужчин, и от 0 до 20 мм у женщин.
Может повышаться, если эритроциты чем-то отягощены — например белками, которые активно участвуют в иммунном ответе: в случае воспаления, аллергической реакции, аутоимунных заболеваний — ревматоидный артрит, системная красная волчанка и другие. Может повышаться при онкологических заболеваниях. Бывает и физиологическое повышение, объясняемое беременностью, менструацией или пожилым возрастом.
В любом случае — высокий СОЭ всегда требует дополнительного обследования. Хоть и является неспецифическим показателем и может одновременно говорить о многом, но мало о чем конкретно.
В любом случае по общему анализу крови практически невозможно поставить точный диагноз, поэтому этот анализ является лишь первым шагом в диагностике и некоторым маячком, чтобы понимать, куда идти дальше. Не пытайтесь найти в своем анализе признаки рака или ВИЧ — скорее всего их там нет. Но если вы заметили любые изменения в анализе крови — не откладывайте визит к врачу. Он оценит ваши симптомы, соберет анамнез и расскажет, что делать с этим анализом дальше.
Если после этой статьи у вас все же остались вопросы по результатам анализов — вы можете проконсультироваться нашими терапевтами онлайн и задать любые волнующие вас вопросы, предварительно отправив результаты своих анализов в чат с врачом. Консультации платные, но здоровье того стоит. Для консультации переходите по ссылке.
За предоставленную информацию благодарим сервис Яндекс Здоровье
Алгоритм диагностики и лечения железодефицитных состояний у детей | Васильева Т.М., Захарова И.Н., Заплатников А.Л., Лазарева С.И., Мачнева Е.Б.
В статье представлен алгоритм диагностики и лечения железодефицитных состояний у детей. Рассмотрен выбор конкретных железосодержащих лекарственных средств, а также способ их введения, продолжительность курса лечения и режим дозирования.
Актуальность
Железодефицитные состояния (ЖДС) — самые распространенные дефицитные состояния в человеческой популяции, которые наиболее часто встречаются у детей и женщин репродуктивного возраста [1–7]. Так, установлено, что явный или скрытый дефицит железа имеет место практически у половины детей дошкольного возраста и беременных женщин [8]. При этом отмечено, что распространенность ЖДС неодинакова в различных странах и зависит от социальных и экономических условий [1].
Особо следует подчеркнуть, что вопросы своевременной диагностики и адекватного лечения ЖДС имеют наибольшую остроту в детской практике. При этом актуальность проблемы ЖДС в педиатрии обусловлена не только широким распространением, но и существенным неблагоприятным влиянием дефицита железа на состояние здоровья детей. Доказано, что ЖДС является причиной нарушения функций многих органов и систем организма. Это обусловлено тем, что железо входит в состав многих белков (гемоглобин, миоглобин, цитохромы, железосеропротеиды, оксидазы, гидроксилазы, супероксиддисмутазы и др.), обеспечивающих системный и клеточный аэробный метаболизм и окислительно-восстановительный гомеостаз организма в целом. Так, цитохромы и железосеропротеиды необходимы для транспорта электронов, а гемоглобин — для транспорта кислорода. В свою очередь, такие железосодержащие белки, как оксидазы, гидроксилазы и супероксиддисмутазы, обеспечивают адекватный уровень окислительно-восстановительных реакций в организме [9, 10]. Установлено, что недостаточное содержание в организме железа неблагоприятно сказывается на метаболических процессах, что приводит к нарушению функционирования различных органов и систем. При этом доказано, что прогрессирующее ЖДС сопровождается анемией, нарушением роста и развития детей, в частности психомоторного развития, изменением поведения, снижением интеллекта, дисфункциями иммунитета и другими патологическими проявлениями [1–9, 11–13].
Причины развития ЖДС
Основными причинами ЖДС являются недостаточное поступление железа в организм, плохое его всасывание в кишечнике и повышенные потери. При этом следует отметить, что для определенных этапов роста и развития детского организма имеются характерные факторы риска ЖДС. Так, в антенатальном периоде к дефициту железа в организме плода и новорожденного приводят: нарушение маточно-плацентарного кровообращения, фетоплацентарные и фетоматеринские кровотечения, фетофетальная трансфузия при многоплодной беременности, внутриутробная мелена, недоношенность, а также дефицит железа у матери (длительный латентный). Факторами риска развития ЖДС в интранатальный период являются: преждевременная перевязка пуповины, фетоплацентарная трансфузия, геморрагический синдром различного генеза (кровотечения из-за травматичных акушерских пособий или аномалий развития плаценты и сосудов пуповины) [1, 6].
В постнатальном периоде ведущая роль в развитии ЖДС у детей принадлежит алиментарному фактору. Так, на первом году жизни неадекватное вскармливание ребенка (использование неадаптированных молочных заменителей грудного молока, позднее введение мясных продуктов, недостаточное содержание железа в рационе детей с ускоренными темпами роста — недоношенные, макросоматики, лимфатики) приводит к ЖДС. В последующие периоды детства алиментарный фактор также может играть ведущую роль в развитии ЖДС (нарушение пищевого поведения, веганство, вегетарианство). Особое внимание необходимо обратить на то, что фактором риска ЖДС может стать несбалансированное питание с недостаточным содержанием мясных продуктов в рационе детей, профессионально занимающихся спортом [1, 6].
Нарушение всасывания железа из кишечника может быть обусловлено различными заболеваниями ЖКТ (наследственные и приобретенные синдромы мальабсорбции, хронические воспалительные заболевания кишечника, паразитарные инвазии). Среди основных причин ЖДС, связанных с повышенными потерями железа из организма, следует отметить длительный легкий геморраж из ЖКТ при гастроинтестинальных проявлениях пищевой аллергии (у детей раннего возраста — наиболее часто на белки коровьего молока), а также кровотечения различной локализации и этиологии. При этом группой особо высокого риска по развитию ЖДС являются девушки в период становления менструальной функции [1, 6].
Клиническая картина ЖДС
Развитие ЖДС имеет стадийный характер. При этом сначала происходит опустошение тканевых запасов железа, в то время как в органах кроветворения его уровень остается в пределах нормативных значений. В результате уменьшения содержания железа в тканях снижается активность железосодержащих ферментов, что проявляется симптомами сидеропении. Клинически при этом можно отметить сухость кожи; ломкость, слоистость, поперечную исчерченность и ложкообразную форму ногтей; глоссит, гингивит, стоматит, дисфагию, диспепсические нарушения. Следует подчеркнуть, что на ранних стадиях ЖДС значимых нарушений эритропоэза нет, что и определяет отсутствие анемического синдрома в этот период. Состояние, при котором недостаток железа в тканях и органах организма не сопровождается анемией, принято называть латентным железодефицитом. В случае дальнейшего нарастания дефицита железа в организме уменьшается его содержание и в органах кроветворения. Это приводит к снижению синтеза гемоглобина и развитию анемии. На данном этапе к клиническим проявлениям сидеропении добавляется симптоматика анемического синдрома (вялость, слабость, быстрая утомляемость, снижение физической активности, тахикардия, приглушенность сердечных тонов и т. д.). Стадию ЖДС, при которой уменьшение содержания железа в организме сопровождается нарушением эритропоэза с развитием гипохромной микроцитарной анемии, терминологически определяют как железодефицитную анемию (ЖДА) [1–7].
Диагностика ЖДС
Принимая во внимание низкую специфичность клинических проявлений сидеропении и анемического синдрома, критериями диагностики латентного железодефицита (ЛЖДС) и ЖДА являются характерные лабораторные признаки. При этом показано, что для верификации ЖДС могут быть использованы рутинные лабораторные методы исследования, которые доступны для широкой практики (клинический анализ крови, определение в сыворотке крови железа, ферритина и общей железосвязывающей способности с последующим вычислением коэффициента насыщения трансферрина железом). Особо следует отметить, что поскольку ферритин относится к протеинам воспаления, то его определение должно проводиться одновременнно с С-реактивным белком (СРБ) [1–7, 14, 15].
При этом следует подчеркнуть, что для корректной трактовки клинического анализа крови необходимо оценить все показатели, представленные в гемограмме. Нельзя ограничиваться только анализом уровня гемоглобина, лейкоцитов и СОЭ. Должны быть обязательно интерпретированы такие показатели, как количество эритроцитов и ретикулоцитов, эритроцитарные индексы, «лейкоцитарная формула», абсолютные значения нейтрофилов, лимфоцитов, моноцитов, эозинофилов, тромбоцитов, а также тромбоцитарные индексы [14–16].
Лабораторным критерием анемии является снижение концентрации гемоглобина ниже возрастной нормы. При этом установлено, что нижней границей нормы гемоглобина для детей в возрасте от 1 мес. до 5 лет является уровень 110 г/л, для детей 6–12 лет — 115 г/л, для детей старше 12 лет и подростков — 120 г/л. Следует отметить, что уже на первом этапе расшифровки клинического анализа крови можно не только выявить анемию, но и определить ее тяжесть. Критерием тяжести анемии является степень снижения концентрации гемоглобина (Нb). Так, у детей старше одного месяца жизни используются следующие подходы: снижение Нb до 90 г/л — признак легкой анемии, уровень Нb в пределах 70–90 г/л — маркер среднетяжелой анемии, снижение Нb ниже 70 г/л — критерий тяжелой анемии [6].
Выявление лабораторных признаков анемии определяет необходимость обязательной одновременной оценки значений и других показателей гемограммы. Если при этом анемия сочетается с другими изменениями в клиническом анализе крови (лейкопения, агранулоцитоз, тромбоцитопения), к курации пациента необходимо привлекать гематолога. В тех же случаях, когда в клиническом анализе имеют место только маркеры анемии, врач-педиатр может продолжить поиск причин заболевания самостоятельно. Для этого следующим диагностическим шагом является оценка эритроцитарных индексов, представленных в анализе крови (рис. 1). При этом в первую очередь обращают внимание на показатели, характеризующие степень насыщения эритроцитов гемоглобином. К ним относятся цветовой показатель (ЦП) и среднее содержания гемоглобина в эритроците — MCH (Mean Corpuscular Hemoglobin). В зависимости от степени насыщения эритроцитов гемоглобином различают анемии нормохромную (адекватное содержание Нb в эритроцитах), гипохромную (недостаточное содержание Нb в эритроцитах) и гиперхромную (избыточное содержание Нb в эритроцитах).
При снижении гемоглобина ниже возрастной нормы и обнаружении признаков гипохромии эритроцитов (ЦП
В тех же случаях, когда гипохромная микроцитарная анемия сопровождается повышением уровня ретикулоцитов (>2%), констатируют гиперрегенераторный характер анемии. При этом следует помнить, что указанные характеристики анемии могут быть как при ЖДА, развившейся в результате кровопотери (постгеморрагическая ЖДА), так и при талассемии. Напомним, что талассемии — это группа наследственных заболеваний, обусловленных нарушением
синтеза альфа- или бета-цепей гемоглобина, при которых уровень железа в организме не только не снижается, но в ряде случаев даже повышен. Установлено, что талассемия имеет четкую этническую связь. Так, бета-талассемия чаще всего встречается у выходцев из Средиземноморья, Среднего Востока и Индии, а альфа-талассемия — у выходцев из Африки и Юго-Восточной Азии. Учитывая это, при выявлении гипохромной микроцитарной анемии у ребенка с указанной этнической принадлежностью, помимо поиска типичных клинических (легкая иктеричность, гепатоспленомегалия) и лабораторных (мишеневидность эритроцитов) проявлений талассемии, необходимо детализировать семейный анамнез, обращая особое внимание на состояние здоро-вья ближайших родственников (хроническая анемия, гепатоспленомегалия, холелитиаз с молодого возраста и др.) [17–20].
Таким образом, при выявлении гипохромной микроцитарной гиперрегенераторной анемии необходимо проводить дифференциальный диагноз между ЖДА постгеморрагического генеза и талассемией (см. рис. 1). Поскольку при талассемии, в отличие от ЖДА, содержание железа в организме не снижается, то для уточнения генеза заболевания в этом случае необходимо исследовать ферростатус ребенка. Для этого в сыворотке крови определяют уровень железа (СЖ), ферритина (ФС), общей железосвязывающей способности (ОЖСС), а также вычисляют коэффициент насыщения трансферрина железом (КНТЖ). Одновременно с ФС целесообразно исследовать СРБ, т. к. ферритин относится к белкам воспаления и его значение может иметь ложноположительный уровень при воспалительном процессе в организме.
Если при обследовании ребенка с гипохромной микроцитарной гиперрегенераторной анемией обнаруживается нормальный или повышенный уровень ЖС, ФС (при нормальных значениях СРБ) и КНТЖ, то необходимо в первую очередь предположить наличие талассемии. Для этого пациента направляют на консультацию к гематологу, который проводит исследование осмотической резистентности эритроцитов, электрофорез гемоглобина, а при необходимости рекомендует генетическое обследование. Если гипохромная микроцитарная гиперрегенераторная анемия сопровождается снижением СЖ (<14 мкмоль/л), ФС (<12 мкг/л), КНТЖ (<17%) и одновременным повышением ОЖСС (>63 мкмоль/л), то имеет место ЖДА постгеморрагического генеза (см. рис. 1).
Диагностика латентных ЖДС
Лабораторные критерии снижения содержания железа в организме (СЖ63 мкмоль/л) используются не только для диагностики ЖДА, но и для верификации ЛЖДС (табл. 1). Следует напомнить, что ЛЖДС — это начальная стадия дефицита, при которой истощаются тканевые запасы железа в организме, но еще отсутствуют глубокие нарушения эритропоэза, что и объясняет отсутствие анемического синдрома. В результате этого лабораторные изменения при ЛЖДС характеризуются только особенностями ферростатуса, типичными для железодефицита, и не сопровождаются признаками анемии. Поскольку клинические признаки ЛЖДС неспецифичны, а анемический синдром на ранних стадиях железодефицита в организме отсутствует, то в подавляющем большинстве случаев ЛЖДС не диагностируется. В связи с этим истинная частота распространенности ЛЖДС в детской популяции (в т. ч. в России) остается неуточненной. В то же время результаты проведенных пилотных исследований свидетельствуют о том, что в целевых группах и/или в определенных регионах нашей страны частота ЛЖДС может достигать 40% [5–7, 20–24]. В связи с этим актуальность проведения скрининга для своевременного выявления ЛЖДС не вызывает сомнений. Однако понятно, что в условиях рутинной педиатрической практики скрининг ЖДС, основанный на определении в венозной крови ферростатуса, в подавляющем большинстве случаев не может быть реализован. В связи с этим в настоящее время активно изучаются альтернативные способы ранней диагностики ЛЖДС, основанные на исследовании новых показателей клинического анализа крови [6, 16, 23, 24].
Появление в практическом здравоохранении гематологических анализаторов последнего поколения позволяет при исследовании клинического анализа крови дополнительно определить степень насыщения ретикулоцитов гемоглобином (показатель Ret-Hb) и разницу между содержанием гемоглобина в зрелых эритроцитах и в ретикулоцитах (показатель Delta-Hb) [25]. При этом установлено, что с помощью корректной оценки указанных показателей можно выявить начальные нарушения синтеза гемоглобина при ЛЖДС. Так, если у детей из групп риска по развитию железодефицита отсутствует анемия (концентрация Hb в пределах нормы), а эритроциты характеризуются нормохромией (MCH=26–32 пг) и нормоцитозом (MCV=80–95 фл), то особое внимание необходимо уделить оценке таких показателей, как Ret-Hb и Delta-Hb. При этом выявление снижения среднего содержания гемоглобина в ретикулоцитах (Ret-Hb 2 пг) позволяет сделать вывод о том, что у ребенка имеет место значимое ЛЖДС с начальными признаками нарушений эритропоэза. Данное заключение основано на том, что ретикулоциты несут «самую свежую» информацию о состоянии эритропоэза, т. к. они обнаруживаются в кровотоке только в течение первых суток после выхода из костного мозга, средняя же продолжительность жизни эритроцитов составляет 120 дней. Таким образом, выявление низких значений насыщения ретикулоцитов гемоглобином (Ret-Hb
Терапия ЖДС
В основе терапии ЖДС, как латентных, так и манифестных, лежит рациональное применение препаратов железа. В подавляющем большинстве случаев для лечения ЖДС используют пероральные формы препаратов железа. Следует отметить, что в современном лекарственном арсенале врача-педиатра имеются различные по составу (солевые, гидроксид полимальтозные комплексы) и форме выпуска (таблетки, капсулы, сиропы, капли) препараты железа. Расчет индивидуальных доз препаратов при этом, независимо от формы выпуска, должен проводиться с учетом содержания элементарного железа в лекарственном средстве. Так, если используются препараты железа в виде гидроксид полимальтозного комплекса, то суточная доза элементарного железа должна составлять 5 мг/кг в сутки. В тех случаях, когда применяют солевые препараты железа, рекомендуются следующие суточные дозы элементарного железа: детям в возрасте до 3-х лет — 3 мг/кг в сутки; детям старше 3-х лет — 45–60 мг/сут; подросткам — до 120 мг/сут. При этом у детей начиная с 6 лет и у подростков для лечения ЛЖДС и ЖДА может с успехом применяться обновленная формула хорошо известного препарата Тардиферон [28].
Тардиферон является пролонгированным препаратом, в котором железо представлено в виде сульфата двухвалентного железа [28]. Следует отметить, что результаты исследований фармакокинетических особенностей обновленной формулы препарата Тардиферон [29, 30] свидетельствуют о пролонгированном высвобождении железа в желудочно-кишечном тракте. При этом было показано, что продолжительное высвобождение железа из препарата способствует его оптимальной абсорбции и хорошей переносимости [29, 30]. Подтверждение хорошей переносимости препарата Тардиферон, а также его высокой клиническо-экономической эффективности получено и в серии отечественных исследований [31, 32]. В 1 таблетке препарата Тардиферон содержится 80 мг элементарного железа, что позволяет рекомендовать следующий режим дозирования: детям 6–10 лет — 1 таблетка в сутки; детям старше 10 лет и подросткам — 1–2 таблетки в сутки [28]. Препарат Тардиферон принимают перед едой (не разжевывая), запивая водой, или во время приема пищи. Следует помнить, что препарат Тардиферон не рекомендуется применять одновременно с антацидами и тетрациклинами. Кроме этого, необходимо учитывать, что всасывание в кишечнике железа уменьшается при одновременном использовании продуктов, содержащих полифенолы (бобы, орехи, чай, кофе), фитаты (зерновые, бобовые, овощи, орехи) и большое количество пищевых волокон.
При правильно установленном диагнозе ЖДА, адекватном выборе препаратов железа и корректно подобранной дозе в клиническом анализе крови на 10–14-й день
терапии отмечается увеличение ретикулоцитов, а к концу 3–4-й недели лечения — прирост гемоглобина на 10 г/л. Нормализация уровня гемоглобина достигается через
4–8 нед. от начала терапии. В тех случаях, когда на фоне адекватно проводимой терапии в декретируемые сроки в клиническом анализе крови отсутствуют ожидаемые позитивные сдвиги, следует усомниться в правильности диагноза. Учитывая, что гипохромия эритроцитов характерна не только для ЖДА, но и для сидеробластоза и талассемии, необходимо отменить препараты железа и вернуться к диагностическому поиску причин анемии.
Считаем необходимым обратить внимание еще на один очень важный аспект — строгое соблюдение рекомендованной продолжительности применения препаратов железа при лечении ЖДС. К сожалению, на практике эти рекомендации не всегда строго соблюдаются. Нормализация уровня гемоглобина, которая, как правило, отмечается в течение 1–2 мес. от начала лечения, не должна быть поводом для отмены препаратов железа. Это обусловлено тем, что купирование анемии свидетельствует только о нормализации эритропоэза, в то время как дефицит железа в тканевых депо все еще сохраняется. Иными словами, купирование ЖДА — это устранение только верхушки айсберга, тогда как его основная часть (ЛЖДС) скрыта под водой. В связи с этим необходимо четко придерживаться следующего правила: продолжительность лечения препаратами железа определяется выраженностью ЖДС и степенью тяжести анемии. Так, при легкой степени ЖДА курс лечения препаратами железа составляет 3 мес., при среднетяжелой — 4,5 мес., при тяжелой степени — до 6 мес. [6].
Заключение
В заключение целесообразно еще раз отметить, что ранняя диагностика ЖДС, их своевременная и адекватная коррекция с помощью препаратов железа позволят существенно снизить риск нарушений функционирования различных органов и систем растущего организма, что не только позитивно скажется на состоянии здоровья ребенка, но и улучшит качество его жизни в целом.
.
Анализ крови расшифровка у взрослых и детей: что означают, таблица с нормами у женщин и мужчин, результаты и обозначения
Запись на прием
Вызов врача на дом
Заказать звонок
Анализ крови
Общий анализ крови позволяет оценить общее состояние здоровья, ведь если в организме развивается какая-то патология, это в любом случае отразится на показателях крови.
Сдача и расшифровка анализа крови является первым этапом диагностики инфекций, воспалений и других заболеваний. Исследование также проводят в процессе лечения, чтобы оценить его эффективность и степень воздействия назначенных препаратов на клетки крови.
Что определяет общий анализ крови?
Исследование позволяет получить точные данные о количестве и качестве форменных элементов крови: лейкоцитах, эритроцитах и тромбоцитах. Если эти параметры выше или ниже нормы, это говорит о наличии патологических состояний. Они могут являться симптомами бактериальных и вирусных инфекций, воспалений и других недугов.
Расшифровка анализа крови
Собранная кровь исследуется в современных лабораториях с помощью автоматического оборудования. Результаты анализа крови выдаются в виде распечатки, где указаны основные показатели и соответствующие им значения.
Расшифровка анализа крови производится лечащим врачом, но некоторые параметры вы можете оценить самостоятельно:
- Гемоглобин (HGB). Норма у мужчин 130-160 г/л, у женщин — 120-140 г/л;
- Лейкоциты (WBC). Норма — (4.0-9.0) х 109/л;
- Эритроциты (RBC). Норма у мужчин (4.0-5.1) х 1012/л, у женщин — (3.7-4.7) х 1012/л;
- Тромбоциты (PLT). Норма (180-320) х 109/л.
- Скорость оседания эритроцитов (ESR). Норма у мужчин — 2-10 мм/ч, для женщин — 2-15 мм/ч.
Где сделать анализ крови?
Сделать анализ крови с подробной расшифровкой и быстро получить его можно в многопрофильной клинике «Юнимед» в Ижевске. Чтобы проконсультироваться и задать вопросы звоните по одному из телефонов, указанных в разделе «Контакты». Администратор сориентирует по ценам и назначит время для посещения.
Анемия у детей дошкольного и школьного возраста: причины и последствия
Автор: Светлана Дата: 09.08.2019 Просмотров: 405 Комментарии: 0
С анемией на сегодняшний день в той или иной степени знаком, пожалуй, каждый третий ребенок дошкольного или младшего школьного возраста.
Анемией называют понижение уровня гемоглобина и, как следствие, снижение количества эритроцитов — клеток крови, которые переносят гемоглобин.
Гемоглобин выполняет функцию «такси» — транспортирует кислород ко всем органам и тканям.
При нехватке гемоглобина весь организм испытывает кислородное голодание. Именно поэтому симптомы анемии у детей так разнообразны.
Признаки анемии у детей
Чтобы точно диагностировать анемию, нужно сдать анализ крови. Однако, недостаток железа в организме может быть заметен и по другим признакам:
- Прежде всего, анемия сказывается на состоянии кожи – появляются бледность и сухость кожи, а в уголках рта можно заметить незаживающие язвочки.
- Частые простуды и желудочно-кишечные инфекции также могут говорить о недостатке железа в организме. Дефицит железа вызывает снижение иммунитета.
- Если Ваш ребенок вялый, плохо спит, или же чрезмерно плаксивый и раздражительный — то это также может быть сигналом к тому, чтобы проверить уровень гемоглобина.
- Дети с анемией нередко жалуются на головную боль, головокружения, шум в ушах.
Но не спешите ставить диагноз самостоятельно – в такой ситуации правильным будет обратиться к врачу.
Нормальный уровень гемоглобина
У младенцев в первые дни жизни норма гемоглобина составляет 180–240 г/л, у детей до полугода — 115–175 г/л, от полугода до 5 лет — 110–140 г/л, с 5 до 12 лет — 110–145 г/л, с 12 до 15 лет — 115–150 г/л.
Профилактика и лечение анемии
В первую очередь начинаем обращать внимание на меню ребенка: оно должно быть разнообразным и обязательно включать в себя железосодержащие продукты, а также сезонные овощи и фрукты. Чем разнообразнее рацион, тем больше минералов и витаминов поступают в организм ребенка естественным путем.
Включение в рацион ребенка различных витаминных комплексов или иммуномодуляторов – будет также правильным решением. При этом, если говорить об иммуномодуляторах, то это должны быть натуральный и безопасные средства, которые не только помогает сформироваться иммунитету, но и оказывают влияние на процесс кроветворения в организме, а также пригодные для длительного применения (без побочных эффектов).
К одним из таких иммуномодуляторов, открытых еще в середине прошлого столетия, относится бета-глюкан – природный полисахарид, входящий в состав детского сиропа Беталайф.
Бета глюкан стимулирует восстановление основных показателей формулы крови, посредством активации процесса кроветворения иммунными клетками (наблюдается рост показателей по гемоглобину и эритроцитам). Гемопоэтическая активность бета-глюкана доказана в педиатрической практике клинически.
Детский сироп Беталайф разрешен к применению детям с 3-х лет. И помимо восстановления основных показателей формулы крови, способствует также укреплению иммунитета. Беталайф можно давать деткам с профилактической целью, не дожидаясь серьезных недугов. Он полностью натуральный и подходит для длительного применения, т.к. не является лекарственным средством.
Будьте здоровы и помните, что в любом случае лечением должен заниматься врач!
Анемия (для родителей) — Nemours Kidshealth
Что такое анемия?
Анемия — это когда количество красных кровяных телец в организме становится слишком низким. Красные кровяные тельца несут гемоглобин (HEE-muh-glow-bin), белок, переносящий кислород по всему телу. Без их достаточного количества кислород не попадает в органы тела. Без достаточного количества кислорода органы не могут нормально работать.
Существует много разных видов анемии, поэтому методы лечения различаются.
Какие бывают виды анемии?
Типы анемии зависят от их причины.В их числе:
- Анемии, возникающие при слишком быстром расщеплении красных кровяных телец , называемые гемолитическими анемиями. Они включают:
- аутоиммунная гемолитическая анемия: когда иммунная система организма разрушает собственные эритроциты
- наследственные гемолитические анемии: к ним относятся серповидноклеточная анемия, талассемия, дефицит G6PD и наследственный сфероцитоз
- Анемия вследствие кровотечения. Это может произойти из-за кровотечения из-за травмы, обильных менструаций, желудочно-кишечного тракта или другой проблемы со здоровьем.
- Анемия из-за слишком медленного образования красных кровяных телец , например:
- Апластическая анемия: когда организм перестает вырабатывать эритроциты в результате инфекции, болезни или другой причины
- железодефицитная анемия: когда в рационе человека не хватает железа
- анемия Дефицит B12: когда кто-то не получает достаточно B12 с пищей или организм не может усвоить B12
Каковы признаки и симптомы анемии?
У некоторых детей анемия не имеет никаких симптомов.Ребенок, у которого есть симптомы, может:
- бледный вид
- казаться угрюмым
- очень устать
- головокружение или дурнота
- иметь учащенное сердцебиение
- имеют желтуху (желтую кожу и глаза), увеличенную селезенку и мочу темного чайного цвета (при гемолитической анемии).
Маленькие дети с железодефицитной анемией также могут иметь задержку в развитии и проблемы с поведением.
Как диагностируется анемия?
Обычно врачи диагностируют анемию по:
- задавая вопросы о симптомах
- спрашивают о диете
- спрашивают, есть ли у членов семьи анемия
- на медосмотре
- делает анализы крови на:
- Посмотрите на красные кровяные тельца под микроскопом, чтобы проверить их размер и форму
- проверить количество гемоглобина и железа в крови
- проверьте, насколько быстро производятся новые эритроциты
- проверка на наличие наследственной анемии
- проверяет другие клетки, производимые в костном мозге (например, лейкоциты)
Иногда врачи проводят анализы костного мозга.Костный мозг — это губчатая часть кости, в которой образуются клетки крови. Для этого теста врач вводит иглу в кость, чтобы взять небольшой образец костного мозга. Образец отправляется в лабораторию для специальных исследований.
Как лечится анемия?
Лечение анемии зависит от причины. Детям и подросткам с анемией могут понадобиться:
- лекарства
- изменений в рационе
- Переливания крови
- Лечение другого основного заболевания
- для приема к врачам (гематологам), специализирующимся на анемии и других проблемах с кровью
Чем могут помочь родители?
Большинство видов анемии поддаются лечению.Симптомы исчезнут через некоторое время, поэтому ребенку следует расслабиться во время выздоровления.
Помогите своему ребенку получить лучший уход:
- на прием к врачу
- по рекомендации врача
Детерминанты нормальной концентрации гемоглобина среди детей в Гане: анализ положительных отклонений репрезентативных данных общенационального кросс-секционного обследования
Всемирная организация здравоохранения (ВОЗ). Концентрация гемоглобина для диагностики анемии и оценки степени тяжести.http://www.who.int/vmnis/indicators/haemoglobin/en/ (2011)
Де Пи, С. и др. . Высокая распространенность низкой концентрации гемоглобина среди индонезийских младенцев в возрасте 3-5 месяцев связана с материнской анемией. J. Nutr. 132 , 2215–21 (2002).
Артикул
Google Scholar
ВОЗ. Концентрация гемоглобина для диагностики анемии и оценки степени тяжести. Информационная система по витаминному и минеральному питанию.Женева, Всемирная организация здравоохранения. http://www.who.int/vmnis/indicators/haemoglobin.pdf (2011)
Semedo, RML, Santos, MMAS, Baião, MR, Luiz, RR & da Veiga, GV Распространенность анемии и сопутствующие факторы среди детей младше пяти лет в Кабо-Верде, Западная Африка. J. Health Popul. Nutr. 32 , 646–57 (2014).
PubMed
PubMed Central
Google Scholar
Балараджан Ю., Рамакришнан У., Озалтин Э., Шанкар А. Х. и Субраманиан С. В. Анемия в странах с низким и средним уровнем доходов. Ланцет. 378 , 2123–35 (2011).
Артикул
Google Scholar
Осорио, М. М., Лира, П. И. и Эшворт, А. Факторы, связанные с концентрацией гемоглобина у детей в возрасте 6-59 месяцев в штате Пернамбуку, Бразилия. Br. J. Nutr. 91 , 307–15 (2004).
CAS
Статья
Google Scholar
Всемирная организация здравоохранения. Женева: Всемирная организация здравоохранения: Распространенность анемии в мире, 1993–2005 гг .: глобальная база данных ВОЗ по анемии; п. 40 (2008)
Соарес, М. Р. Дж. И Клементс, А. С. Пространственная неоднородность концентрации гемоглобина у детей дошкольного возраста в странах Африки к югу от Сахары. Bull. Всемирный орган здравоохранения. 89 , 459–68 (2011).
Артикул
Google Scholar
Ewusie, J.E., Ahiadeke, C., Beyene, J. & Hamid, J.S. Распространенность анемии среди детей в возрасте до 5 лет среди населения Ганы: оценки по демографическому обследованию и обследованию здоровья в Гане. BMC Общественное здравоохранение . 626 , (2014)
Статистическая служба Ганы (GSS). Служба здравоохранения Ганы (GHS). & ICF International. Обзор демографии и здравоохранения Ганы, 2014 г.Роквилл, Мэриленд, США: GSS, GHS и ICF International. (2015)
Zeitlin, M.F., et al. Положительные отклонения в питании детей: с акцентом на психосоциальные и поведенческие аспекты и последствия для развития: Университет Организации Объединенных Наций в Токио (1990).
Стернин М., Стернин Дж. И Марш Д. Быстрое и устойчивое снижение уровня недоедания в детском возрасте с помощью подхода «положительного отклонения» в сельских районах Вьетнама: предварительные результаты. В: Keeley E, Burkhalter BR, Wollinka O, Bashir N, eds.Модель домашнего очага: применение в Гаити, Вьетнаме и Бангладеш, Отчет технического совещания World Relief Corporation, Уитон, Иллинойс. Arlington: BASICS, (1997)
Long, K.N.G., et al. Детерминанты лучшего здоровья: перекрестная оценка положительных отклонений среди женщин в Западной Бенгалии. BMC Общественное здравоохранение . 372 , (2013)
Bolles, K., Speraw, C., Berggren, G. & Lafontant, JG Ti Foyer (очаг), общественные мероприятия по питанию, основанные на подходе к положительным отклонениям в Leogane, Гаити: программное описание. Food Nutr. Бык. 23 , 11–7 (2002).
Артикул
Google Scholar
EcoYoff. Положительное отклонение — дубль 2. Информационный бюллетень «Жизнь и учеба». http://ifnc.tufts.edu/pdf/ecoyoff21.pdf (2003)
Сетхи В., Кашьяп С., Сет В. и Агарвал С. Поощрение надлежащей практики кормления грудных детей в трущобах : подход с положительным отклонением. Пакистан J. Nutr. 2 , 164–6 (2003).
Артикул
Google Scholar
Shafique, M., et al. Положительное отклонение как новый инструмент в борьбе с малярией и ее ликвидации: методология, качественная оценка и будущий потенциал. Малар. J . 91 , (2016)
Марш, Д. Р., Шредер, Д. Г., Дирден, К. А., Стернин, Дж. И Стернин, М. Сила положительного отклонения. BMJ. 329 , 1177–9 (2004).
Артикул
Google Scholar
Марш, Д. Р. и др. . Разработка проспективной рандомизированной оценки комплексной программы питания в сельских районах Вьетнама. Food Nutr. Бык. 23 , 36–47 (2002).
Артикул
Google Scholar
Dearden., K. et al. . Что влияет на поведение в отношении здоровья? Обучение у воспитателей маленьких детей во Вьетнаме. Food Nutr. Бык. 23 , 119–29 (2002).
Артикул
Google Scholar
Бакстер Р., Тейлор Н., Келлар И. и Лоутон Р. Какие методы используются для определения положительного отклонения в медицинских организациях? Систематический обзор. BMJ Qual. Saf. 25 , 190–201 (2016).
Артикул
Google Scholar
Арари, М. и др. . Социально-экономические и поведенческие факторы, связанные с успешным исходом беременности в Верхнем Египте: исследование положительных отклонений. Food Nutr Bull. 23 , 83–8 (2002).
Артикул
Google Scholar
Министерство здравоохранения. Согласно политике Five в отношении здоровья детей: 2007–2015 2007 гг. Https://extranet.who.int/nutrition/gina/sites/default/files/GHA%202007%20Under%20Five%27s%20Child%20Health%20Policy%202007%20 -% 202015.pdf (2007)
Программа DHS. Демографические и медицинские исследования. http://dhsprogram.com/data/available-datasets.cfm (2019)
Энгл П.Л., Менон П. и Хаддадб Л. Уход и питание: концепции и измерения. Вашингтон, округ Колумбия: ЮНИСЕФ / Международный институт продовольственной политики (1997)
Amugsi, DA, Dimbuene, ZT, Kimani-Murage, EW, Mberu, B. & Ezeh, AC Дифференциальное влияние диетического разнообразия и характеристик матери на линейный рост детей в возрасте 6-59 месяцев в Африке к югу от Сахары: многострановой анализ. Public Health Nutr. 20 , 1029–45 (2017).
Артикул
Google Scholar
Статистическая служба Ганы (GSS). Служба здравоохранения Ганы (GHS). & Макрос ICF. Обзор демографии и здравоохранения Ганы, 2008 г. Аккра, Гана: GSS, GHS и ICF Macro; (2009)
Цейтлин, М., Гассеми, Х. и Мансур, М. Положительные отклонения в детском питании — с акцентом на психосоциальные и поведенческие аспекты и последствия для развития.Токио: Университет Организации Объединенных Наций (1990)
ЮНИСЕФ. Состояние детей в мире: причины детского недоедания. https://www.unicef.org/sowc98/fig.5.htm (1998)
Занелло, Г., Сринивасан, К.С. и Шанкар, Б. Что объясняет успех Камбоджи в сокращении детской задержки роста-2000- 2014? PLoS One . 11 , (2016)
Ричман, А. Л., Миллер, П. М. и Левин, Р. А. Культурные и образовательные различия в материнской отзывчивости. Dev. Psychol. 28 , 614–21 (1992).
Артикул
Google Scholar
NICHD. Сеть исследований по уходу за детьми младшего возраста. Уход за детьми и взаимодействие матери и ребенка в первые 3 года жизни. Сеть исследований по уходу за детьми младшего возраста NICHD. Dev Psychol. 35 , 1399–413 (1999).
Артикул
Google Scholar
Choi, HJ., и другие. Влияние материнского образования на диету, анемию и дефицит железа у корейских детей школьного возраста. BMC Общественное здравоохранение . 870 , (2011)
Аддаи, I. Детерминанты использования услуг по охране здоровья матери и ребенка в сельских районах Ганы. J. Biosoc. Sci. 32 , 1–15 (2000).
CAS
Статья
Google Scholar
Zegeye, E.A., Mbonigaba, J. & Dimbuene Z.T. Факторы, связанные с использованием дородовой помощи и профилактикой услуг по передаче ВИЧ от матери ребенку в Эфиопии: применение модели регрессии подсчета. BMC женское здоровье . 187 , (2018)
Ojoniyi, O.O., Odimegwu, C.O., Olamijuwon, E.O. И Акинеми, Дж. Компенсирует ли образование влияние неблагоприятного положения матери на детскую анемию в Танзании? Данные национального репрезентативного поперечного исследования. BMC Педиатр . 89 , (2019)
Gebreweld, A., Ali, N., Ali, R. & Fisha, T. Распространенность анемии и связанных с ней факторов среди детей в возрасте до пяти лет, посещающих Guguftu Health центр, Южный Волло, Северо-Восточная Эфиопия. PloS One . 14 , (2019)
Nambiema, A., Robert, A. & Yaya, I. Распространенность и факторы риска анемии у детей в возрасте от 6 до 59 месяцев в Того: анализ демографических данных и здоровья Того данные опроса, 2013–2014 гг. BMC Общественное здравоохранение . 215 , (2019)
Зерихун, Т., Ларсон, К. П. и Хэнли, Дж. А. Антропометрический статус женщин репродуктивного возраста племени оромо в сельских районах на юго-западе Эфиопии. Ethiop J Health Dev. 11 , 1–7 (1997).
Google Scholar
Теллер, Х. и Йимар, Г. Уровни и детерминанты недоедания у подростков и взрослых женщин в южной части Эфиопии. Ethiop J Health Dev. 14 , 57–66 (2000).
Google Scholar
Куэпперс, Дж., Стейн, К. Ф., Грот, С. и Фернандес, И. Д. Питание матери и ребенка: роль самосхемы матери, потребляющей здоровое питание. Аппетит. 125 , 527–36 (2018).
Артикул
Google Scholar
Амугси, Д.А., Миттельмарк, М.Б. и Одуро, А. Связь между разнообразием питания матери и ребенка: анализ демографического и медицинского обследования Ганы. PloS One . 10 , (2015)
Pasricha, S. R. et al . Детерминанты анемии среди детей раннего возраста в сельских районах Индии. Педиатрия. 126 , 40–9 (2010).
Артикул
Google Scholar
Хан, Дж. Р., Аван, Н. и Мису, Ф.Детерминанты анемии среди детей в возрасте от 6 до 59 месяцев в Бангладеш: доказательства из общенациональных репрезентативных данных. BMC Педиатрия . 16 , (2016)
Ntenda, PAM, Nkoka, O., Bass, P. & Senghore T. Материнская анемия является потенциальным фактором риска анемии у детей в возрасте 6–59 месяцев в Южной Африке: многоуровневый анализ. BMC Общественное здравоохранение . 650 , (2018)
Kuhnt, J. & Vollmer, S. Услуги дородовой помощи и ее значение для жизненно важных показателей и здоровья детей: данные 193 опросов в 69 странах с низким и средним уровнем доходов . BMJ открытый . 11 , (2017)
Fekadu, GA, Ambaw, F. & Kidanie, SA Использование услуг по родовспоможению и послеродовой помощи среди матерей, которые посетили четыре или более визитов дородовой помощи в Эфиопии: дальнейший анализ 2016 г. демографическое и медицинское обследование. BMC беременность и роды . 64 , (20019)
Prieto-Patron, A., Van der Horst, K., Hutton, ZV & Detzel, P. Связь между анемией у детей в возрасте от 6 до 23 месяцев и ребенка, Мать, Показатели домохозяйства и питания. Питательные вещества . 1269 , (2018)
Ларти, С.Т., Ханам, Р. и Такахаши, С. Влияние благосостояния домохозяйств на выживание детей в Гане. J Health Popul Nutr. 38 , (2016)
Бойл, М. Х. и др. . Влияние уровня экономического развития, благосостояния домохозяйств и образования матерей на здоровье детей в развивающихся странах. Soc. Sci. Med. 63 , 2242–54 (2006).
Артикул
Google Scholar
Агхо, К. Э., Дибли, М. Дж., Д’Эсте, К. и Гибберд, Р. Факторы, связанные с концентрацией гемоглобина у детей Восточного Тимора в возрасте 6-59 месяцев. J Health Popul Nutr. 26 , 200–9 (2008).
CAS
PubMed
PubMed Central
Google Scholar
Низкий уровень эритроцитов (анемия)
Красные кровяные тельца переносят кислород по всему телу. Кислород попадает в легкие с каждым вдохом и связывается (прикрепляется) к гемоглобину в красных кровяных тельцах.Гемоглобин доставляет кислород ко всем органам и тканям тела. Для измерения количества и функции эритроцитов проводятся два лабораторных теста:
Тест на гемоглобин показывает, сколько кислорода способны переносить красные кровяные тельца. Нормальный уровень гемоглобина составляет от 12 до 16.
Гематокрит показывает процент красных кровяных телец в крови. Нормальный гематокрит составляет от 36 до 50.
Признаки пониженного количества эритроцитов
Когда уровень гемоглобина низкий, организм не может получить столько кислорода, чтобы пройти по всему телу.
У человека с низким гемоглобином могут быть следующие симптомы:
- Усталость
- Одышка
- Головная боль
- Учащение пульса
- Бледная кожа и / или бледные десны
- Головокружение
Если у вашего ребенка слишком низкий гемоглобин, может быть назначено переливание крови.
Переливание крови
Если вашему ребенку требуется переливание крови, кровь будет соответствовать группе крови вашего ребенка.Кровь будет вводиться в вену через центральный венозный катетер или капельницу в руке в течение нескольких часов. Во время переливания ваш ребенок будет проверен на наличие признаков реакции.
Одна из наиболее частых проблем, связанных с переливанием крови, — это риск заражения ВИЧ / СПИДом и гепатитом. Риск заразиться СПИДом или гепатитом при переливании крови очень мал. Все доноры проходят тестирование на инфекционные маркеры в крови, такие как вирус ВИЧ, гепатит и другие. Кровь, которая дает положительный результат на какое-либо заболевание, выбрасывается.Хотя исследования показали, что целенаправленное донорство крови не повышает безопасность крови, если это позволяет вам чувствовать себя более комфортно, когда ваш ребенок получает кровь от члена семьи или друга, такое «целевое донорство» может быть доступно. Сдача крови всегда приветствуется, а сдача крови — отличный способ для друзей и семьи почувствовать, что они помогают. Для получения дополнительной информации о прямом пожертвовании обратитесь к своему врачу.
Анализ крови и серповидноклеточная анемия
Какие показатели крови?
Кровь состоит из клеток в жидкости, называемой плазмой.Клетки крови образуются в костном мозге (мягком центре костей). Затем они попадают в тело, чтобы делать свою работу. В организме есть 3 основных типа клеток крови: красные кровяные тельца, белые кровяные тельца и тромбоциты. Серповидно-клеточная анемия в основном поражает эритроциты, но иногда может поражать и другие клетки крови. Лекарства от серповидно-клеточной анемии также могут влиять на клетки крови.
Если у вашего ребенка серповидно-клеточная анемия, подсчет и изучение клеток крови может рассказать персоналу Сент-Джуда о болезни вашего ребенка и способах ее лечения.Общий анализ крови (ОАК) — это анализ, который сообщает врачу вашего ребенка обо всех трех типах кровяных телец: красных кровяных тельцах, тромбоцитах и лейкоцитах.
Красные кровяные тельца
Основное назначение красных кровяных телец — доставлять кислород в организм. Часть крови, переносящая кислород, называется гемоглобином. Люди с серповидно-клеточной анемией имеют аномальный гемоглобин, называемый серповидным гемоглобином или гемоглобином S. Если у вашего ребенка серповидноклеточная анемия, его эритроциты не живут так долго, потому что серповидный гемоглобин повреждает их.Это означает, что у вашего ребенка меньше эритроцитов, чем обычно, и это состояние называется анемией. У людей с нормальным гемоглобином уровень гемоглобина обычно составляет около 12 г / дл. У людей с серповидно-клеточной анемией уровень гемоглобина ниже, обычно от 6 до 11 г / дл. Точный уровень может отличаться в зависимости от типа серповидно-клеточной анемии и человека. Важно знать обычный уровень гемоглобина вашего ребенка. Анализ крови, сделанный в течение определенного периода времени, покажет врачу, что является нормальным для вашего ребенка.
Количество ретикулоцитов
Ретикулоцит — это молодые красные кровяные тельца, которые образуются в костном мозге. Обычно ретикулоциты остаются в костном мозге, пока не разовьются в эритроциты и не попадут в кровь. Подсчет ретикулоцитов — это тест, который измеряет количество ретикулоцитов в крови. Для большинства людей это число очень низкое, потому что большая часть ретикулоцитов остается в костном мозге. Если у вашего ребенка серповидно-клеточная анемия, у него может быть повышенное количество ретикулоцитов. Это связано с тем, что в организме вашего ребенка из-за анемии вырабатывается больше красных кровяных телец.Нормальное количество ретикулоцитов в крови составляет 0,45–1,8 процента. Если у вашего ребенка серповидно-клеточная анемия, у него может быть количество ретикулоцитов 2–3 процента и более. Количество ретикулоцитов различно для каждого человека с серповидно-клеточной анемией. Если у вашего ребенка очень сильно падает количество ретикулоцитов, это может означать, что в его организме вырабатывается меньше красных кровяных телец. Это может быть опасно. Персонал St. Jude будет проверять количество ретикулоцитов у вашего ребенка при каждом посещении клиники.
Белые кровяные тельца
Белые кровяные клетки помогают организму бороться с инфекциями.Нормальное количество лейкоцитов составляет 5 000–10 000 / мм3. Когда количество лейкоцитов низкое, легче заразиться инфекцией и сложнее с ней справиться. Если у вашего ребенка серповидно-клеточная анемия, количество лейкоцитов у него обычно будет нормальным или выше нормы. Однако болезнь и некоторые лекарства могут на короткое время вызвать повышение или понижение количества лейкоцитов.
Нейтропения
Нейтрофил — это тип лейкоцитов, убивающих бактерии. Нейтрофилы помогают предотвратить инфекцию.Если у вашего ребенка недостаточно нейтрофилов, это называется нейтропенией. Дети, принимающие гидроксимочевину при серповидно-клеточной анемии, часто страдают нейтропенией легкой степени. Если ваш ребенок принимает гидроксимочевину, персонал St. Jude будет отслеживать количество нейтрофилов у вашего ребенка.
Врач будет использовать измерение, называемое абсолютным подсчетом нейтрофилов (АНК), чтобы отслеживать нейтрофилы вашего ребенка. ANC показывает, насколько хорошо организм может бороться с инфекциями, особенно с бактериальными инфекциями.
Тромбоциты
Тромбоциты — это клетки крови, которые помогают остановить кровотечение за счет образования тромба.Нормальное количество тромбоцитов составляет от 150 000 до 400 000 / мм3. Если у вашего ребенка низкий уровень тромбоцитов, у него могут появиться синяки или кровотечение. Обычно серповидно-клеточная анемия не вызывает снижения уровня тромбоцитов.
Отслеживание показателей крови вашего ребенка
Если у вашего ребенка серповидно-клеточная анемия, персонал Сент-Джуда будет отслеживать показатели ее крови. Обычно при каждом посещении клиники вашему ребенку будет проводиться полный анализ крови (ОАК) и количество ретикулоцитов. Врач скажет вам, нужны ли вашему ребенку дополнительные анализы крови.Отслеживание показателей крови вашего ребенка — важная часть лечения. Сотрудники St. Jude будут вместе с вами рассматривать результаты теста и давать вам копию каждый раз, когда ваш ребенок посещает врача. Вам следует сохранить эти результаты в медицинской документации вашего ребенка.
Вопросы?
Если у вас есть вопросы относительно показателей крови вашего ребенка или их значения, спросите врача или медсестру. Если вы находитесь за пределами больницы, обратитесь к своей карточке с важным номером телефона. Вы также можете позвонить оператору St. Jude по телефону (901) 595-3300 или по бесплатному телефону 1-866-2STJUDE (1-866-278-5833) и попросить медсестру, ведущую к вашему ребенку.
Анемия новорожденных
Человеческое тело питается кровью, проходящей через его кровеносную систему. Красные кровяные тельца (эритроциты или эритроциты) являются важным компонентом крови, отвечающим за красный цвет, связанный с кровью. Эритроциты также содержат гемоглобин, который отвечает за доставку кислорода к каждой клетке человеческого тела.
Что такое анемия?
В нормальных условиях уровень гемоглобина 13,5 г / дл (грамм на децилитр крови) идеально подходит для мужчин, а 12 г / дл — для женщин.Во время беременности значение может колебаться в пределах 11-12 г / дл. У новорожденного уровень гемоглобина несколько выше — 14-24 г / дл. У детей обычно бывает около 11-16 г / дл.
Когда человек страдает анемией, в организме наблюдается дефицит гемоглобина. Количество красных кровяных телец уменьшается, что приводит к низкому уровню гемоглобина. Человек обычно страдает дефицитом железа, приводящим к этому состоянию. Если количество упадет ниже 5 г / дл, это критическое значение, и существует риск сердечной недостаточности.
Что вызывает анемию у новорожденных?
Новорожденные считаются анемичными, если уровень гемоглобина в центральной вене ниже 13 г / дл или капиллярный гемоглобин ниже 14,5 г / дл. Обычно они рождаются со средним показателем гемоглобина 17 г / дл. Уровни продолжают снижаться после рождения до третьей недели жизни, когда они достигают 11 г / дл. Этот процесс является естественным следствием перехода от недостатка кислорода в утробе матери к среде, богатой кислородом снаружи. Анемия у новорожденных возникает по трем причинам:
- Потеря эритроцитов является наиболее частой причиной (геморрагическая анемия)
- Повышенное разрушение эритроцитов (гемолитическая анемия)
- Недостаточное производство эритроцитов (гипопластическая анемия)
Симптомы, за которыми следует следить у недоношенных детей
Анемия часто встречается у недоношенных детей.Младенцы с легкой анемией могут не проявлять никаких признаков заболевания. В случае более тяжелой анемии некоторые из этих симптомов могут указывать на заболевание.
- У этих младенцев обычно бледная кожа.
- Они легко утомляются и страдают от одышки.
- Они могут быть раздражительными все время.
- Это привередливые кормушки, которые меньше глотают.
- У них ограниченная продолжительность концентрации внимания, и они могут быть менее бдительными.
- У них может развиться болезненный язык.
- Гвозди могут быть ломкими.
- В белках глаз может быть синий оттенок.
Необходимо провести надлежащее обследование ребенка, чтобы подтвердить, что он действительно болен анемией. Тот факт, что у ребенка проявляется пара упомянутых симптомов, не означает, что у него развилось это заболевание.
Тесты для диагностики анемии у новорожденных
Существует ряд анализов крови для проверки на анемию после того, как ребенок был физически осмотрен и обнаружил симптомы этого состояния.К ним относятся гематокрит, сывороточный ферритин, сывороточное железо и общая железосвязывающая способность (TIBC). По сути, подсчет гемоглобина считается первым инструментом диагностики, но врач также будет смотреть на показатели эритроцитов и количество ретикулоцитов.
Если анемия вызвана кровотечением или постоянной потерей крови, можно провести тест Клейхауэра-Бетке на материнской крови, чтобы проверить наличие кровотечения у плода. Рентгенография может выполняться при легочном кровотечении. Ультразвук может быть проведен для проверки других возможностей внутреннего кровотечения.Для адекватной диагностики состояния также могут быть выполнены анализы мазка крови.
Варианты лечения новорожденных с анемией
В случае тяжелой анемии может потребоваться заместительное переливание крови младенцу, чтобы восполнить существующий дефицит. Это очень важно для того, чтобы кислородная способность эритроцитов сохранялась для выживания младенца. Переливание крови можно продолжать до тех пор, пока младенец не сможет производить достаточное количество красных кровяных телец и повышать уровень гемоглобина.
При легкой анемии могут быть назначены пищевые добавки, содержащие железо, фолиевую кислоту и витамин Е, в течение определенного периода времени. Вместе с добавками ребенку следует давать здоровую пищу, богатую железом, такую как абрикосы, фасоль, яйца, печень, овсянка, сливовый сок, изюм, шпинат, капуста и чечевица. Не рекомендуется начинать прием добавок без уведомления практикующего врача, наблюдающего за здоровьем ребенка. Следует также знать, что не все добавки могут одинаково подходить ребенку.
Прогноз после лечения
После точного диагноза анемия легко излечима. В большинстве случаев при правильном лечении у новорожденного будет нормальный анализ крови на гемоглобин в течение нескольких месяцев. Важно отслеживать причину возникновения анемии. Дефицит железа может некоторое время беспокоить ребенка, и родители должны следить за тем, чтобы прием пищевых добавок продолжался до тех пор, пока поставщик медицинских услуг не сочтет их ненужным.
Список литературы
Дополнительная литература
Дефицит железа — дети — Better Health Channel
Железо — важный диетический минерал, который участвует в различных функциях организма, включая перенос кислорода в кровь.Это важно для обеспечения энергией повседневной жизни. Железо также жизненно важно для развития мозга.
Младенцы, дети ясельного возраста, дошкольники и подростки подвержены более высокому риску дефицита железа, в основном из-за повышенной потребности в железе в периоды быстрого роста. Без вмешательства у ребенка, чья диета не обеспечивает его достаточным количеством железа, в конечном итоге разовьется железодефицитная анемия. Обратитесь к врачу, если подозреваете, что у вашего ребенка дефицит железа.
Железо может быть токсичным
Железо токсично в больших дозах.Избегайте соблазна самостоятельно поставить диагноз и давать ребенку препараты железа, отпускаемые без рецепта, потому что передозировка железа может привести к смерти. Для младенцев и маленьких детей безопасным верхним пределом является 20 мг в день — большинство добавок железа содержат около 100 мг на таблетку.
Важно хранить добавки с железом в плотно закрытых крышках и в недоступном для детей месте, поскольку дети часто принимают таблетки железа за леденцы.
Если вы подозреваете передозировку железа, немедленно позвоните своему врачу или в Информационный центр по ядам штата Виктория по телефону 13 11 26 или обратитесь в отделение неотложной помощи местной больницы.
Симптомы железодефицитной анемии
Признаки и симптомы железодефицитной анемии у детей могут включать:
- поведенческие проблемы
- повторные инфекции
- потеря аппетита
- летаргия
- одышка
- повышенное потоотделение
- странно тяга к «еде» (pica), такая как поедание грязи
- неспособность расти с ожидаемой скоростью.
Причины дефицита железа у детей
Основные факторы риска развития дефицита железа у детей включают:
- недоношенность и низкий вес при рождении
- исключительно грудное вскармливание после шести месяцев (без введения твердой пищи)
- высокое потребление коровье молоко у детей младше двух лет
- низкое потребление мяса или его полное отсутствие
- вегетарианское и веганское питание
- плохое питание на втором году жизни
- возможные желудочно-кишечные заболевания
- отравление свинцом.
Младенцы, дети и подростки быстро растут, что увеличивает их потребность в железе. Основные причины дефицита железа у детей по возрастным группам включают:
- Младенцы в возрасте до шести месяцев — новорожденные получают запасы железа в матке (матке), что означает, что диета матери во время беременности очень важна. Низкий вес при рождении или недоношенные дети подвергаются повышенному риску дефицита железа и нуждаются в добавках железа (только под наблюдением врача).Обратитесь к врачу за дальнейшими советами.
- Младенцы в возрасте от шести месяцев до одного года — детские утюги заканчиваются во второй половине первого года их жизни. Дефицит железа может возникнуть, если в их рационе недостаточно твердой пищи, богатой железом. Примерно в шесть месяцев можно начинать давать две порции в день простых обогащенных железом каш для младенцев, смешанных с грудным молоком или детской смесью. Простое мясное пюре вскоре можно будет предлагать с другими твердыми продуктами, как только ваш ребенок привыкнет к кашам. Позднее введение твердой пищи в рацион ребенка — частая причина дефицита железа в этой возрастной группе.
- Дети в возрасте от одного до пяти лет — грудное молоко содержит небольшое количество железа, но продолжительное грудное вскармливание может привести к дефициту железа, особенно если грудное молоко заменяет твердую пищу в рационе. Молоко с низким содержанием железа, такое как коровье молоко, козье молоко и соевое молоко, не следует давать до 12-месячного возраста. Дети, которые пьют молоко вместо твердой пищи, подвергаются опасности дефицита железа.
- Подростки — девочки-подростки подвержены риску из-за ряда факторов, включая всплески роста в период полового созревания, потерю железа во время менструации (менструация) и риск недоедания из-за причудливой диеты, ограничивающей прием пищи.
- В целом — желудочно-кишечные расстройства, такие как целиакия, являются редкой, но возможной причиной анемии у детей.
Рекомендации для родителей — младенцы
Некоторые советы по предотвращению дефицита железа у детей в возрасте до 12 месяцев включают:
- Соблюдайте во время беременности диету, богатую железом. Красное мясо — лучший источник железа.
- Тесты на анемию следует проводить во время беременности. Если ваш врач прописывает препараты железа, принимайте их только в соответствии с инструкциями.
- Кормите ребенка грудью или выбирайте смеси для младенцев, обогащенные железом.
- Не давайте ребенку коровье молоко или другие жидкости, которые могут заменить твердую пищу, богатую железом, до 12-месячного возраста.
- Не откладывайте введение твердой пищи. Начните давать ребенку протертую пищу, когда ему исполнится около шести месяцев. Обогащенные детские каши, приготовленные из обогащенной железом детской смеси или грудного молока, как правило, являются первым продуктом питания. Это связано с содержанием железа, а также с тем, что его текстуру легко изменить.Примерно через семь месяцев начните вводить мягкую комковатую пищу или пюре.
Рекомендации для родителей — маленьких детей
Для предотвращения дефицита железа у детей ясельного и дошкольного возраста:
- Включите постное красное мясо три-четыре раза в неделю. Предлагайте альтернативы мясу, например сушеную фасоль, чечевицу, нут, консервированную фасоль, птицу, рыбу, яйца и небольшое количество орехов и ореховой пасты. Это важные источники железа в ежедневном рационе вашего ребенка. Если ваша семья придерживается веганской или вегетарианской диеты, вам может потребоваться проконсультироваться с диетологом, чтобы убедиться, что вы удовлетворяете все диетические потребности вашего ребенка.
- Включите витамин С, так как он помогает организму усваивать больше железа. Убедитесь, что ваш ребенок ест много продуктов, богатых витамином С, таких как апельсины, лимоны, мандарины, ягоды, киви, помидоры, капуста, перец и брокколи.
- Поощряйте твердую пищу во время еды и следите за тем, чтобы малыши не «наедались» напитками между приемами пищи.
- Помните, что хроническая диарея может истощить запасы железа у вашего ребенка, а кишечные паразиты, такие как черви, могут вызвать дефицит железа.Обратитесь к врачу для быстрой диагностики и лечения.
- Суетливые едоки могут подвергаться риску из-за плохого питания или отсутствия разнообразия в еде, которую они едят. Посоветуйтесь со своим диетологом, местным врачом или медсестрой по уходу за детьми, как управлять привередливым едоком, или посетите сайт Better Health Channel для получения дополнительной информации.
Рекомендации для родителей — подростков
Чтобы предотвратить дефицит железа у подростков:
- Поговорите с ребенком о важности железа.Помогите им стать достаточно информированными, чтобы они могли самостоятельно выбирать продукты питания.
- Поощряйте продукты и приемы пищи, богатые железом, например, обогащенные железом хлопья для завтрака и хлеб, и подавайте на ужин мясо, птицу или рыбу.
- Предложите хорошие источники негемного железа, такие как сушеные бобы, чечевица, горох, брокколи, шпинат, фасоль, обогащенные злаки, хлеб и цельнозерновые продукты, если ваш ребенок хочет избегать красного мяса или стать вегетарианцем. Также следует поощрять пищу, богатую витамином С, например фрукты или овощи, во время еды.
- Рекомендуйте пить только умеренное количество чая и кофе, так как они могут помешать усвоению железа.
Диагностика дефицита железа
Если вы подозреваете, что у вашего ребенка дефицит железа, важно обратиться к врачу. Диагностика направлена на исключение других заболеваний, которые могут иметь похожие симптомы, например, целиакии.
Методы диагностики включают:
- медицинский осмотр
- история болезни
- анализы крови.
Лечение дефицита железа
Лечение может включать:
- диетические изменения, такие как увеличение количества продуктов, богатых железом
- добавки железа (таблетки или жидкости для младенцев и маленьких детей) — только под наблюдением врача
- для лечения инфекции, так как инфекция иногда является причиной легкой анемии у детей.
Куда обратиться за помощью
- Ваш врач
- Австралийская ассоциация диетологов Тел.1800 812 942
- Линия здоровья матери и ребенка, Виктория (круглосуточно) Тел. 13 22 29
- Королевская детская больница тел. (03) 9345 5522
- Викторианский информационный центр по ядам Тел. 13 11 26 — семь дней в неделю, 24 часа в сутки — для получения информации об отравлениях, предполагаемых отравлениях, укусах и укусах, ошибках с лекарствами и советах по профилактике отравлений.
Что следует помнить
- Младенцы, дети ясельного возраста, дошкольники и подростки подвержены риску развития дефицита железа, главным образом потому, что их повышенная потребность в железе может не быть удовлетворена, если их диета неадекватна.
- Если вы придерживаетесь вегетарианской или веганской диеты, необходимо проявлять особую осторожность, чтобы обеспечить достаточное количество железа в вашем рационе.
- Храните добавки железа в недоступном для детей месте — передозировки могут быть фатальными для маленьких детей и младенцев.
Анемия | Детская больница Филадельфии
Анемия — это распространенное заболевание крови, которое возникает, когда эритроцитов меньше, чем обычно, или когда в крови низкая концентрация гемоглобина.
- Гемоглобин — это часть крови, которая распределяет кислород от легких к тканям организма.
- Гематокрит — это измерение процента красных кровяных телец, обнаруженных в определенном объеме крови.
Анемия часто является симптомом болезни, а не самой болезнью. Анемия обычно развивается из-за наличия одного из следующих факторов:
- Чрезмерная кровопотеря или кровотечение
- Недостаточное производство эритроцитов
- Чрезмерное разрушение эритроцитов
- Как снижение выработки, так и чрезмерное разрушение эритроцитов
Существует много различных типов анемии, в том числе:
Большинство симптомов анемии являются результатом снижения содержания кислорода в клетках или «гипоксии».«Поскольку красные кровяные тельца (например, гемоглобин) переносят кислород, снижение производства или количества этих клеток приводит к« гипоксии ». Многие симптомы не проявляются при легкой анемии, поскольку организм часто может компенсировать постепенные изменения гемоглобина.
Каждый ребенок может испытывать симптомы анемии по-разному. Симптомы могут включать:
- Аномальная бледность или отсутствие цвета кожи
- Повышенная частота сердечных сокращений (тахикардия)
- Одышка или затрудненное дыхание (одышка)
- Отсутствие энергии или легкая утомляемость (утомляемость)
- Головокружение или головокружение, особенно при стоянии
- Головная боль
- Раздражительность
- Нерегулярные менструальные циклы
- Отсутствие или задержка менструации (аменорея)
- Болезненный или опухший язык (глоссит)
- Желтуха или пожелтение кожи, глаз и рта
- Увеличенная селезенка или печень (спленомегалия, гепатомегалия)
- Медленно или замедленно рост и развитие
- Нарушение заживления ран и тканей
Симптомы анемии могут напоминать другие заболевания крови или проблемы со здоровьем.Поскольку анемия часто является симптомом, связанным с другим заболеванием, важно, чтобы врач вашего ребенка знал о симптомах, которые может испытывать ваш ребенок. Всегда консультируйтесь с врачом вашего ребенка для постановки диагноза.
Как правило, анемия может быть вызвана несколькими проблемами, включая следующие:
- Инфекция
- Определенные заболевания
- Определенные лекарства
- Плохое питание
Диагностика анемии начинается с сбора полной истории болезни и физического осмотра вашего ребенка.Врач вашего ребенка может назначить дополнительные диагностические процедуры, в том числе:
- Анализы крови для измерения концентрации гемоглобина и количества эритроцитов в крови вашего ребенка
- Аспирация и / или биопсия костного мозга, процедура, которая включает взятие небольшого количества жидкости костного мозга (аспирация) и / или твердой ткани костного мозга (так называемая основная биопсия), обычно из тазовых костей, для исследования на количество, размер и зрелость клеток крови и / или аномальных клеток .
Специфическое лечение анемии определит лечащий врач вашего ребенка на основании следующего:
- Возраст вашего ребенка, общее состояние здоровья и история болезни
- Степень анемии
- Тип анемии
- Причина анемия
- Толерантность вашего ребенка к конкретным лекарствам, процедурам или методам лечения
- Ожидания относительно течения анемии
- Ваше мнение или предпочтения
Анемию может быть сложно лечить, потому что состояние — и то, что вызывает расстройство — отличается от детского ребенку.