Содержание
УЗИ при беременности
Первое ультразвуковое исследование (УЗИ), первое документальное подтверждение беременности, первая фотография Вашего будущего ребенка, пока еще в виде плодного яйца в полости матки — вот с чего на самом деле начинается беременность для будущей мамы.
Однако есть и другие причины, просто обязывающие и врачей, и пациенток к проведению УЗИ при задержке менструации и первых признаках беременности раннего срока (БРС). Основные из них таковы:
- необходимо исключить внематочную беременность и убедиться, что она — маточная;
- необходимо исключить пузырный занос, по всем клиническим и лабораторным признакам похожий на беременность, однако являющийся опасным заболеванием;
- при наличии маточной беременности необходимо определить качество гестационного процесса, в случае выявления патологии беременности необходимо своевременно выяснить причины патологии и своевременно начать лечение;
- УЗИ с достоверностью определяет срок беременности: эта информация определяет и срок родов;
- в том случае, если задержка менструации происходит, но беременность не выявлена, УЗИ поможет определить гинекологическое заболевание, явившееся причиной задержки месячных.

Таким образом, УЗИ при беременности на раннем сроке совершенно необходимо, однако до сих пор бытуют представления о вреде УЗИ. Тем не менее, безопасность медицинского ультразвука доказана и отражена в международных документах. Рекомендации к сокращению продолжительности каждого исследования БРС, носят этический характер, учитывающий опасения будущих мам в отношении УЗИ.
Итак, каковы же возможности ультразвука? При задержке месячных всего на 3-5 дней ультразвуковой сканер с трансвагинальным датчиком может зарегистрировать маточную беременность сроком 2,5-3 недели от момента зачатия. УЗИ при беременности на раннем сроке позволяет определить эмбриологический срок беременности, т.е. срок, исчисляемый от момента слияния половых клеток.
Принятый в акушерстве отсчет от первого дня последней менструации может быть неточным, по нему сложно определить предполагаемый момент родов. Чтобы перевести эмбриологический срок беременности в акушерский, необходимо к эмбриологическому сроку прибавить 2-2,5 недели.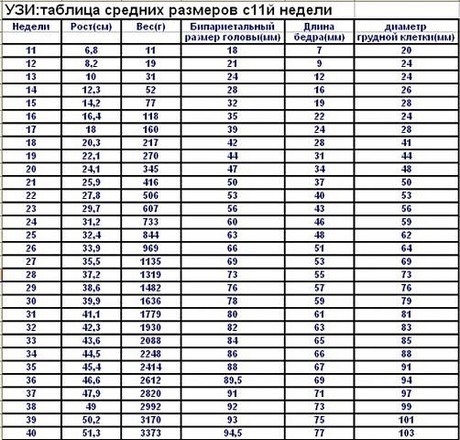 В сроке 2,5-3 недель завершается процесс имплантации бластоцисты в слизистую оболочку матки.
В сроке 2,5-3 недель завершается процесс имплантации бластоцисты в слизистую оболочку матки.
С этого момента она называется плодным яйцом и становится доступной для исследования. В этом сроке бластоциста или эмбриональная камера выглядит как темное округлое или каплевидное образование, 4-5 мм в диаметре. Эмбриональная камера окружена оболочкой и не отражает ультразвуковых волн, т.е. она эхонегативна. Эмбрион и внезародышевые органы имеют микроскопическое строение и пристеночную локализацию, поэтому пока не видны при помощи ультразвука: в этом сроке плодное яйцо выглядит как однородная жидкость. Место имплантации плодного яйца чаще всего находится в области одного из трубных углов, но иногда локализация плодного яйца расположена низко, ближе к перешейку. Такая проксимальная локализация происходит в том случае, если бластоциста перемещается в полости матки в течение нескольких дней после выхода из маточной трубы и лишь потом имплантируется в стенку матки.
Если при задержке менструации в матке с помощью УЗИ не обнаруживается плодное яйцо, необходимо пройти обследование через одну-две недели, чтобы плодное яйцо увеличилось в размерах. Отсутствие плодного яйца при повторном обследовании должно насторожить врача: в таком случае возможна внематочная беременность. Однако диагноз внематочной беременности невозможно установить только лишь с помощью УЗИ, необходимо более тщательное обследование.
Отсутствие плодного яйца при повторном обследовании должно насторожить врача: в таком случае возможна внематочная беременность. Однако диагноз внематочной беременности невозможно установить только лишь с помощью УЗИ, необходимо более тщательное обследование.
В некоторых случаях, когда в полости матки обнаруживается округлое жидкостное образование, но лабораторные и клинические данные не подтверждают наличие беременности, повторное обследование поможет диагностировать наличие железистого полипа, кисты или миоматозного узелка, выдающегося в полость матки. Округлое жидкостное образование может оказаться небольшим. Подобные проблемы необходимо решать только в специализированном учреждении, имеющим лицензию на работу с беременными. Там же необходимо проходить и УЗИ БРС (и любого другого срока беременности).
В женской консультации, родильном доме, перинатальном центре только профессионал – врач-эхоскопист – компетентен в области физиологии и патологии женской половой сферы, акушерства и прикладной эмбриологии.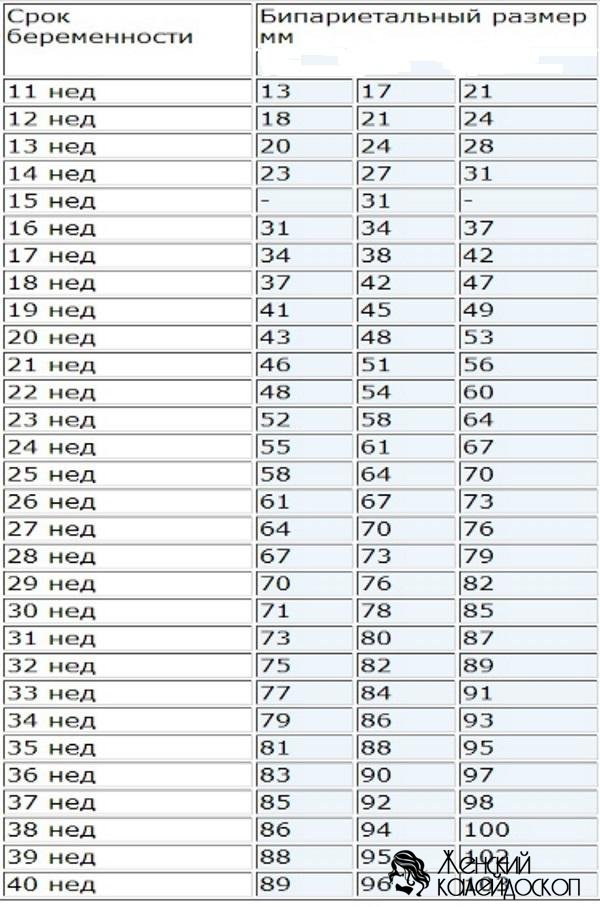 В настоящее время очень распространены центры, оказывающие услуги по принципу «УЗИ всего на свете» – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
В настоящее время очень распространены центры, оказывающие услуги по принципу «УЗИ всего на свете» – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
Итак, беременность обнаружена, плодное яйцо имплантировалось в стенку матки и очень быстро увеличивается в размерах. 17-20 мм – такой диаметр плодного яйца в четыре недели беременности. Плодное яйцо становится овальным, размеры матки немного увеличиваются, и появляется асимметрия ее стенок — одна стенка становится толще другой. Эмбрион станет виден только в 5 недель беременности, а пока хорошо различается желточный мешок, в котором хранится запас питательных веществ для развивающегося эмбриона. Продолговатый 5-недельный эмбрион имеет в длину несколько мм, к внутренней поверхности плодного яйца от эмбриона тянется амниотическая ножка – будущая пуповина. С этого момента эмбрион может свободно передвигаться в жидкости эмбриональной камеры – он покидает свое пристеночное положение.
При 5-недельной беременности уже можно определить, один эмбрион или два поселились в эмбриональной камере. Количество и строение амниотических оболочек и хориона — будущей плаценты – определяют вид будущей двойни. Если зародышевый материал в бластоцисте удвоен – развивается однояйцевая (монохориальная) двойня с полностью идентичным набором хромосом. Дети из такой двойни всегда однополые и абсолютно похожи друг на друга.
Но если перед зачатием в разных яичниках овулируют два фолликула, то сливаются две пары половых клеток и образуются две бластоцисты, которые имплантируются и формируется два плодных яйца с двумя эмбрионами. В таком случае образуется разнояйцевая двойня – бихориальная или дихориальная. Такие дети не являются близнецами в строгом смысле слова, потому что у них разные наборы хромосом, они могут быть разного пола и ничуть не похожими друг на друга. 70% родившихся двоен являются разнояйцевыми. Но, кроме двоен, существуют еще тройни, и вообще многоплодная беременность.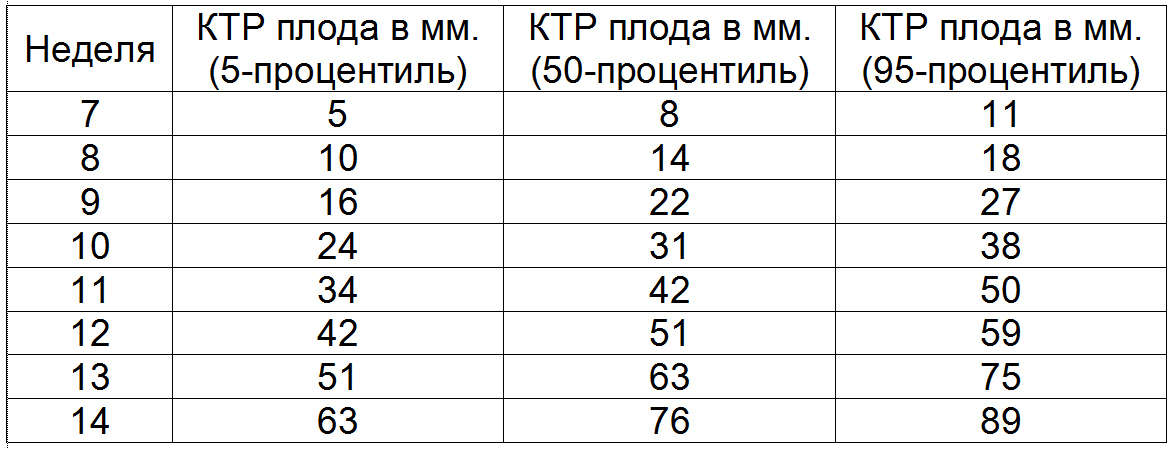 Возможны различные варианты сочетаний амниотических оболочек и хорионов: так, тройня может состоять их двух близнецов и одного разнояйцевого с ними ребенка. УЗИ БРС легко идентифицирует тип двойни или тройни, но на поздних сроках это сделать труднее, т.к. эмбриональные камеры заполнят всю полость матки. Но кроме двоен и троен такого типа (каждый эмбрион находится в отдельной эмбриональной камере), существует патологический вариант многоплодной беременности (монамниотическая монохориальная беременность), когда эмбрионы не разделены межамниотической перегородкой. В этом случае возможен вариант появления сросшихся (сиамских) близнецов и развития генетически неполноценного плода. Такую беременность необходимо прервать на самом раннем сроке и предотвратить развитие подобной катастрофы. Именно УЗИ БРС позволяет предвидеть и предотвращать трагическое развитие беременности.
Возможны различные варианты сочетаний амниотических оболочек и хорионов: так, тройня может состоять их двух близнецов и одного разнояйцевого с ними ребенка. УЗИ БРС легко идентифицирует тип двойни или тройни, но на поздних сроках это сделать труднее, т.к. эмбриональные камеры заполнят всю полость матки. Но кроме двоен и троен такого типа (каждый эмбрион находится в отдельной эмбриональной камере), существует патологический вариант многоплодной беременности (монамниотическая монохориальная беременность), когда эмбрионы не разделены межамниотической перегородкой. В этом случае возможен вариант появления сросшихся (сиамских) близнецов и развития генетически неполноценного плода. Такую беременность необходимо прервать на самом раннем сроке и предотвратить развитие подобной катастрофы. Именно УЗИ БРС позволяет предвидеть и предотвращать трагическое развитие беременности.
Поскольку развитие би-двойни происходит вследствие овуляции двух фолликулов, в яичниках находится два желтых тела (ЖТ).
Что же такое желтое тело?
ЖТ возникает в яичнике на месте овулировавшего фолликула: ЖТ — это временный гормональный орган. ЖТ отвечает за продукцию прогестерона – основного гормона беременности, при УЗИ ЖТ выглядит как округлое образование из неоднородных мягких тканей. По изображению, полученному при УЗИ, невозможно определить прогестероновую недостаточность, однако клинические, лабораторные исследования вполне дают возможность диагностировать эту недостаточность.
При развитии беременности в ЖТ иногда могут образовываться кисты. Причина образования кист заключается в том, что желтое тело вырабатывает небольшие количества жидкости. Часть этой жидкости резорбируется кровеносными сосудами яичника, а часть — остается внутри яичника, образуя пузырьки, которые и формируют кисты (от греческого корня «cyst» — «пузырек»). К 10-15 неделе беременности киста ЖТ полностью рассасывается, поскольку уменьшается и само ЖТ. Кисты ЖТ не представляют угрозы для беременности, но иногда женщина может ощущать боли внизу живота, принимая их за симптом угрожающего выкидыша.
Может ли УЗИ определить признаки угрожающего выкидыша?
При выкидыше происходит отслоение плодного яйца от внутренней стенки матки и в результате сокращения миометрия изгнание его из полости матки. Этот процесс делится на фазы: угрожающий выкидыш, начавшийся, «в ходу» и свершившийся. Избыточное напряжение (гипертонус) мышц матки определяются УЗИ.
Каковы УЗ-признаки начинающегося выкидыша?
- УЗ-признак, показывающий утолщение одной из стенок матки, может быть обманчив, так как существует физиологическая асимметрия стенок матки, обнаруживаемая еще при УЗИ БРС. Кратковременное сокращение матки может возникнуть из-за давления вагинального датчика на область перешейка матки. Такое кратковременное сокращение может быть принято за признак угрожающего выкидыша. Длительный гипертонус от кратковременного различается с помощью трансабдоминального датчика с пустым мочевым пузырем. Застойный гипертонус, свидетельствующий об угрозе выкидыша, существует долго, а кратковременный скоро исчезает.

- Изменение конфигурации плодного яйца, превращение ее формы в ладьевидную или каплеобразную, изменение наружного контура матки (над ровным контуром матки приподнят бугорок над сократившимся участком миометрия).
- Самый грозный признак угрожающего и начавшегося выкидыша – кровянистые выделения, образующиеся из-за того, что в полость матки изливается некоторое количество крови рядом с плодным яйцом — субхориальная гематома (гравидарная гематометра). Плодное яйцо при инвазии в стенку матки разрушает мелкие сосуды, при этом увеличивающаяся гематома оказывает давление на плодное яйцо, в результате чего теряется связь меж ним и стенкой матки. УЗИ определяет объем и локализацию гравидарной гематометры, время ее образования и тенденцию к прогрессированию. Таким образом, причина болей и кровянистых выделений при угрожающем выкидыше может быть определена ультразвуком, что поможет спланировать стратегию лечения (при гипертонусе матки с гематомой и без нее она будет разной и даже взаимоисключающей).
 Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
Однако самопроизвольный выкидыш бывает без болей и гипертонуса. Этот случай носит название несостоявшийся выкидыш («анэмбриония», «неразвивающаяся» или «замершая беременность»). При замершей беременности жизнедеятельности эмбриона прекращается, а сократительная деятельность матки, направленная на изгнание нежизнеспособного плодного яйца из ее полости, отсутствует.
Эмбрион и все элементы эмбрионального комплекса при УЗИ на 5 неделе беременности в случае анэмбрионии не визуализируются. Это свидетельствует о том, что развитие зародыша прекратилось до того, как эмбрион достиг размеров в 1-2 мм. Повторное исследование с интервалом в неделю при подозрении на анэмбрионию позволит уточнить диагноз. Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
В случае анэмбрионии одного из плодных яиц при двойне, так называемой биамниотической монэмбриональной беременности, один из эмбрионов не развивается (несостоявшаяся двойня). Рядом с нормальной обнаруживается «пустая» амниотическая полость, затем, по мере роста плодного яйца, она серповидно огибает изображение нормальной амниотической полости и затем сливается с ней полностью. УЗ-феномен, описывающийся как «двойной контур плодного яйца» или «амниотическая нить в полости матки» – это признак несостоявшейся двойни. Этот признак не нарушает течения одноплодной беременности.
Несостоявшийся выкидыш в сроке 5 и более недель носит название замершей беременности. При замершей беременности эмбриональный комплекс виден (в отличие от анэмбрионии). Однако эмбриональный комплекс состоит из слабодифференцируемых линейных объектов, в котором отсутствуют признаки жизнедеятельности — сердцебиение и двигательная активность, характерные для нормального эмбриона при прогрессирующей беременности.
Однако эмбриональный комплекс состоит из слабодифференцируемых линейных объектов, в котором отсутствуют признаки жизнедеятельности — сердцебиение и двигательная активность, характерные для нормального эмбриона при прогрессирующей беременности.
В норме при 5-недельной беременности эмбрион достигает размеров 7-8 мм, при 6-недельной — 12-13 мм и 18-19 мм — при 7 недельной беременности. «Рост» эмбриона называется копчико-теменным размером (КТР). Увеличивается и «окружность талии» эмбриона — от 2-3 мм до 6-8 за две недели. «Пульсация эмбриона» — сердечные сокращения определяются, начиная от 5 недели, но сердце на экране пока различить невозможно. На 5-6 неделе беременности частота сокращений — 120-130 уд/мин, к 7-8 неделе она достигает до 200 уд/мин. В этом сроке при УЗИ уже видны разгибательные движения эмбриона.
Головной конец от тазового можно отличить уже к 5 неделе от зачатия, а к 6 неделе на месте будущих конечностей появляются бугорки. После 8 недели беременности видны внутренние органы плод, позвоночник и кости черепа видны к концу 7 недели.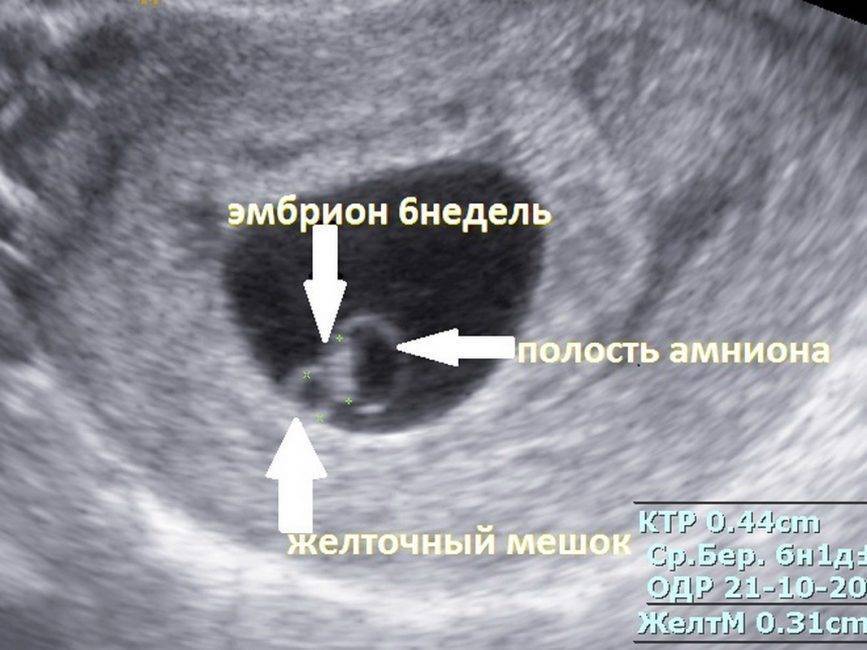 Живой, здоровый и подвижный эмбрион встретится с будущей мамой и врачом в кабинете УЗ-диагностики в сроке 10-14 акушерских недель (то есть 8-12 неделе от зачатия). Рассказ об этой встрече еще впереди. В течение беременности эмбриона ждет много событий и опасностей, которых он успешно избежит с помощью помощи мамы, врача и, конечно, медицинского ультразвука. Вскоре он станет не эмбрионом, а плодом, а несколько позже — и новорожденным!
Живой, здоровый и подвижный эмбрион встретится с будущей мамой и врачом в кабинете УЗ-диагностики в сроке 10-14 акушерских недель (то есть 8-12 неделе от зачатия). Рассказ об этой встрече еще впереди. В течение беременности эмбриона ждет много событий и опасностей, которых он успешно избежит с помощью помощи мамы, врача и, конечно, медицинского ультразвука. Вскоре он станет не эмбрионом, а плодом, а несколько позже — и новорожденным!
Наше оборудование
В своей работе мы используем последние достижения мировой практики. Наши врачи проводят УЗИ исследования на аппаратах экспертного уровня, таких как GE LOGIQ E9, GE VIVID 9, GE VOLUSON E8, GE VOLUSON E10.
УЗИ-аппарат VOLUSON E10 оснащен особым электронным датчиком, позволяющим докторам с максимальной точностью проводить диагностику пороков развития плода, оценку риска наследственной патологии, осложнений беременности.
Уже с самых ранних сроков, используя уникальные режимы Radience Flow, можно с максимальной точностью оценить структуры сердца плода, исключить пороки развития, а широчайший спектр возможностей 3D и 4D, в том числе, режим HD life визуализации, дает возможность не только детально оценить анатомию внутренних органов плода, но и с максимальной реалистичностью увидеть своего малыша с самого начала беременности.
Наши врачи
Цены на услуги:
Услуга доступна
Отделение «Северное»
Санкт-Петербург, 197372, ул. Ильюшина, 4/1
Комендантский проспект
Режим работы
пн-сб: 8:00 — 21:00
вс: 9:00 — 21:00
травмпункт: круглосуточно
Прием анализов
пн-вс: с 8:00 до 20:00
Отделение «Озерки»
Санкт-Петербург, 194354, Учебный пер. , 2
, 2
Озерки
Режим работы
Ежедневно с 09:00 до 21:00
Отделение травматологии: с 08:00 до 21:00
Прием анализов
пн-вск: с 8:00 до 20:00
Отделение «Центральное»
Санкт-Петербург, 191014, Литейный пр., 55А
Гостиный двор
Маяковская
Режим работы
пн-сб: c 8:00 до 21:00
вс: c 9:00 до 21:00
травмпункт: пн-вс: c 8:00 до 21:00
отделение косметологии:
пн-сб: c 9:00 до 21:00
вс: c 10:00 до 18:00 (с 20. 06.21 по 15.08.21 вс. выходной)
06.21 по 15.08.21 вс. выходной)
отделение стоматологии:
пн-сб: с 09:00 — 21:00
вс: с 10:00 — 18:00
Прием анализов
пн-вс 08:00-20:00
Отделение «Московское»
Санкт-Петербург, 196066, Московский пр., 193/2
Московская
Режим работы
пн-вс: с 09:00 до 21:00
отделение стоматологии:
пн-сб: с 09:00 — 21:00
вс: с 10:00 — 18:00
Прививочный кабинет:
пн, вт, ср, пт, сб, вс с 9:00 до 15:00
чт с 9:00 до 20:00
Прием анализов
пн. -вс: с 08:00 до 20:00
-вс: с 08:00 до 20:00
шагинян.рф — Акушерство и Гинекология
ВЗРОСЛЫЕ (репродуктивный период)
| Параметр | Нормальное значение |
|
Размеры тела матки:
длина
толщина
ширина
|
42-61 мм
28-42 мм
42-60 мм
|
|
Эндометрий:
Сразу после менструации
в 1-ую фазу цикла
на 5-7 день цикла
в периовуляторный период
во 2-ую фазу цикла
перед менструацией
менопауза (стойкая)
менопауза на фоне ЗГТ
|
1-6 мм
до 9 мм
до 7 мм
10-12 мм
12-13 мм
до 15 мм
до 5 мм
до 10 мм
|
|
Шейка матки:
длина
цервикальный канал в периовуляторный период
|
до 30-40 мм
до 4-5 мм
|
|
Яичники:
длина
толщина
ширина
объём на 5-7 день цикла (неовулирующего)
объём овулирующего
объём в постменопаузе
антральные фолликулы
доминантный фолликул
|
20-39 мм
15-25 мм
20-30 мм
3-9 см3
до 15 см3
до 4,5 см3 / до 2,2 см3
4-10 шт до 10 мм в d
15-25 мм
|
СВД плодного яйца и срок беременности* (A. Rempen, ± 10 дней)
Rempen, ± 10 дней)
| СВД плодного яйца | Срок, нед./дн. | СВД плодного яйца | Срок, нед./дн. |
| 1 мм | — | 26 мм | 7/4 |
| 2 мм | 4/6 | 27 мм | 7/5 |
| 3 мм | 5/0 | 28 мм | 7/6 |
| 4 мм | 5/1 | 29 мм | 8/0 |
| 5 мм | 5/2 | 30 мм | 8/1 |
| 6 мм | 5/2 | 31 мм | 8/2 |
| 7 мм | 5/3 | 32 мм | 8/3 |
| 8 мм | 5/4 | 33 мм | 8/3 |
| 9 мм | 5/5 | 34 мм | 8/4 |
| 10 мм | 5/5 | 35 мм | 8/5 |
| 11 мм | 5/6 | 36 мм | 8/6 |
| 12 мм | 6/0 | 37 мм | 9/0 |
| 13 мм | 6/1 | 38 мм | 9/1 |
| 14 мм | 6/2 | 39 мм | 9/2 |
| 15 мм | 6/2 | 40 мм | 9/3 |
| 16 мм | 6/3 | 41 мм | 9/4 |
| 17 мм | 6/4 | 42 мм | 9/5 |
| 18 мм | 6/5 | 43 мм | 9/6 |
| 19 мм | 6/6 | 44 мм | 9/6 |
| 20 мм | 6/6 | 45 мм | 10/0 |
| 21 мм | 7/0 | 52 мм | 11/0 |
| 22 мм | 7/1 | 59 мм | 12/0 |
| 23 мм | 7/2 | 66 мм | 13/0 |
| 24 мм | 7/3 | 72 мм | 14/0 |
| 25 мм | 7/4 | 73 мм | 14/1 |
КТР эмбриона/плода и срок беременности* (Hadlock, ± 5 дней)
| КТР эмбриона/плода | Срок, нед. /дн. /дн. | КТР эмбриона/плода | Срок, нед./дн. |
| 2,0 мм | 5/5 | 34,7 мм | 10/3 |
| 2,4 мм | 5/6 | 36,1 мм | 10/4 |
| 3,2 мм | 6/0 | 37,5 мм | 10/5 |
| 4,0 мм | 6/1 | 39,0 мм | 10/6 |
| 4,9 мм | 6/2 | 40,5 мм | 11/0 |
| 5,7 мм | 6/3 | 42,1 мм | 11/1 |
| 6,6 мм | 6/4 | 43,7 мм | 11/2 |
| 7,5 мм | 6/5 | 45,4 мм | 11/3 |
| 8,3 мм | 6/6 | 47,1 мм | 11/4 |
| 9,2 мм | 7/0 | 48,9 мм | 11/5 |
| 10,1 мм | 7/1 | 50,7 мм | 11/6 |
| 11,0 мм | 7/2 | 52,6 мм | 12/0 |
| 11,9 мм | 7/3 | 54,5 мм | 12/1 |
| 12,8 мм | 7/4 | 56,4 мм | 12/2 |
| 13,7 мм | 7/5 | 58,4 мм | 12/3 |
| 14,6 мм | 7/6 | 60,3 мм | 12/4 |
| 15,6 мм | 8/0 | 62,3 мм | 12/5 |
| 16,5 мм | 8/1 | 64,3 мм | 12/6 |
| 17,5 мм | 8/2 | 66,3 мм | 13/0 |
| 18,5 мм | 8/3 | 68,2 мм | 13/1 |
| 19,5 мм | 8/4 | 70,1 мм | 13/2 |
| 20,5 мм | 8/5 | 72,0 мм | 13/3 |
| 21,5 мм | 8/6 | 73,9 мм | 13/4 |
| 22,6 мм | 9/0 | 75,7 мм | 13/5 |
| 23,7 мм | 9/1 | 77,5 мм | 13/6 |
| 24,8 мм | 9/2 | 79,3 мм | 14/0 |
| 25,9 мм | 9/3 | 81,0 мм | 14/1 |
| 27,1 мм | 9/4 | 82,7 мм | 14/2 |
| 28,2 мм | 9/5 | 84,4 мм | 14/3 |
| 29,5 мм | 9/6 | 86,0 мм | 14/4 |
| 30,7 мм | 10/0 | 87,6 мм | 14/5 |
| 32,0 мм | 10/1 | 89,2 мм | 14/6 |
| 33,3 мм | 10/2 | 90,7 мм | 15/0 |
* Указаны акушерские сроки беременности. Срок от зачатия = минус 2 недели.
Срок от зачатия = минус 2 недели.
Анэмбриония – беременность или нет?
К сожалению, далеко не все наступившие беременности завершаются деторождением. Репродуктивные потери при этом могут быть обусловлены различными причинами. И одной из них является неразвивающаяся или замершая беременность. Н долю этой патологии приходится до 15-20% репродуктивных потерь. В настоящее время выделяют 2 варианта замершей беременности: гибель эмбриона и анэмбриония. Важно понимать, что дифференциальная диагностика между ними не влияет на последующую лечебную тактику, но учитывается при оценке прогноза. Чаще определяется анэмбриония, причем это состояние во многих случаях не сопровождается самопроизвольным абортом и потому требует искусственного прерывания замершей беременности.
Анэмбриония – что это такое?
Анэмбриония – это отсутствие эмбриона в развивающемся плодном яйце. Такое состояние называют также синдромом пустого плодного яйца. Это отнюдь не редкая патология, которая может быть диагностирована у первобеременных и у женщин, уже имеющих здоровых детей.
Это отнюдь не редкая патология, которая может быть диагностирована у первобеременных и у женщин, уже имеющих здоровых детей.
В настоящее время выделено достаточно много возможных причин анэмбрионии. К ним относят:
- Генетические аномалии, которые отмечаются почти в 80% патологического состояния. Обычно они связаны с грубыми и/или множественными хромосомными нарушениями. Причем при анэмбрионии такие аномалии носят качественный характер, а при гибели эмбриона и его аборте – преимущественно количественный. Возможны также нежизнеспособные комбинации родительских генов или мутации в ключевых зонах, отвечающих за ранние этапы эмбриогенеза и синтез основных структурных белков клеточных мембран.
- Некоторые острые вирусные и бактериальные заболевания, протекающие на ранних сроках беременности и приводящие к поражению эмбриональных тканей или трофобласта. Наиболее опасны в этом плане ТОРЧ-инфекции, хотя и другие возбудители могут проявлять эмбриотропность.

- Персистирующие вирусно-бактериальные инфекции органов репродуктивной системы, приводящие к развитию хронического эндометрита. И в большинстве случаев такая патология протекает без явных клинических симптомов и выявляется уже после замершей беременности.
- Радиационное воздействие на развивающийся эмбрион.
- Экзогенные интоксикации: прием препаратов с эмбриотоксическим действием, наркомания, воздействие некоторых промышленных и сельскохозяйственных ядов (токсинов).
- Эндокринные расстройства у беременной женщины. И наиболее критичным является дефицит прогестерона и нарушения его обмена, что является основной причиной патологии децидуализации эндометрия и аномальной имплантации плодного яйца.
В целом причины возникновения патологии в большинстве случаев остаются не диагностированными. Обычно удается определить лишь предположительную этиологию.
Проведение генетической диагностики абортированных тканей может выявить явные аномалии наследственного материала. Но такое исследование, к сожалению, проводится в очень небольшом проценте случаев. В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
Но такое исследование, к сожалению, проводится в очень небольшом проценте случаев. В основном оно показано при отягощенном акушерском анамнезе у женщины, когда у нее в прошлом уже были замершие или самопроизвольно прервавшиеся на ранних сроках гестации. Но и такая диагностика не всегда бывает достаточно информативной, что связано с ограниченными возможностями современной генетики и высокой вероятностью воздействия других этиологических факторов.
Патогенез
Анэмбриония является следствием прекращения размножения и дифференцировки эмбриобласта или внутренней клеточной массы – группы клеток, в норме дающих начало тканям плода. И происходит это на самых ранних этапах беременности (обычно на 2-4 неделях гестации), причем без нарушения развития плодных оболочек из трофобласта. В результате образуется так называемое пустое плодное яйцо, которое продолжает расти даже при отсутствии в нем эмбриона.
К патогенетически важным факторам развития заболевания относят:
- Унаследованные от родителей или приобретенные хромосомные аберрации и другие генетические аномалии.
 Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии. - Избыточное образование в организме женщины циркулирующих иммунных комплексов. Их отложение в стенках мелких сосудов приводит к тромбоэмболиям и другим критическим нарушениям микроциркуляции в зоне имплантирующего яйца. Наибольшее клиническое значение придается антифосфолипидным антителам.
- Чрезмерная активация Т-хелперов с повышением концентрации и агрессии секретируемых ими цитокинов. Эти вещества способны оказывать прямое и опосредованное повреждающее действие на эмбриональные ткани с нарушением их пролиферации и дифференцировки. Фактически плодное яйцо в этом случае выступает мишенью для клеточного звена иммунитета. Причиной такого аномального иммунного ответа организма женщины может быть хроническая инфекция эндометрия, гормональные отклонения, некоторые другие эндогенные факторы.

Важно понимать, что при анэмбрионии в организме женщины вырабатываются вещества, способствующие пролонгации беременности. Поэтому в значительной части случаев самопроизвольный аборт не происходит. У пациентки появляются и поддерживаются признаки беременности, происходит прирост ХГЧ в сыворотке крови. Поэтому базальная температура при анэмбрионии обычно не имеет характерных особенностей. А на первом раннем УЗИ подтверждается факт успешной имплантации плодного яйца в полости матки. Ведь беременность действительно наступает, но развивается она без ключевого компонента – эмбриона.
В последующем возможно отторжение аномального плодного яйца. При этом могут быть диагностированы угроза прерывания беременности (в том числе с образованием отслаивающих ретрохориальных гематом) или самопроизвольный аборт (выкидыш). Но нередко анэмбриония диагностируется лишь при плановом обследовании, в этом случае диагноз является абсолютно неожиданным и шокирующим известием. Такая беременность требует искусственного прерывания.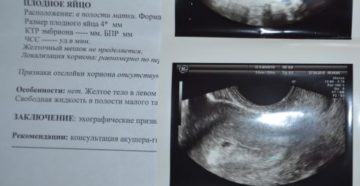
Как это проявляется?
Анэмбриония не имеет собственных клинических симптомов, все появляющиеся нарушения связаны обычно с угрозой прерывания такой патологической беременности. И к настораживающим признакам можно отнести наличие клинических проявлений относительной прогестероновой недостаточности, что создает предпосылки для самопроизвольного аборта. Поэтому поводом для обращения к врачу могут стать боли внизу живота и кровянистые выделения, при анэмбрионии они могут появиться практически на любом сроке в течение 1-го триместра. Но зачастую об имеющейся патологии женщина узнает лишь при проведении скринингового УЗИ на сроке 10-14 недель.
Диагностика
Как и другие формы замершей беременности, анэмбриония выявляется в первом триместре гестации. И основным диагностическим инструментом при этом является УЗИ, ведь именно это исследование позволяет визуализировать имеющиеся отклонения.
При этом достоверно выявить симптомы можно лишь после 8-ой недели гестации. На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому при подозрении на замершую беременность и анэмбрионию рекомендуется проводить обследование несколько раз, повторяя процедуру на аппаратуре экспертного класса с интервалом в 6-8 дней. При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
На более ранних сроках визуализация нередко недостаточна вследствие слишком малых размеров плодного яйца, так что не исключен ошибочный диагноз. Поэтому при подозрении на замершую беременность и анэмбрионию рекомендуется проводить обследование несколько раз, повторяя процедуру на аппаратуре экспертного класса с интервалом в 6-8 дней. При этом первично поставленный диагноз пустого плодного яйца может быть снят, если на последующих УЗИ удается визуализировать эмбрион с признаками сердцебиения и достаточной динамикой развития.
Основные эхографические признаки:
- отсутствие желточного мешка при диаметре плодного яйца 8-25мм;
- отсутствие эмбриона в плодном яйце диаметром более 25 мм.
К дополнительным признакам замершей беременности относят неправильную форму плодного яйца, недостаточный прирост его диаметра в динамике, слабую выраженность децидуальной реакции, отсутствие сердцебиения на сроке гестации 7 и более недель. А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
А признаками угрозы ее прерывания служат изменение тонуса матки и появление участков отслойки хориона с появлением субхориальных гематом.
Заподозрить анэмбрионию можно также при динамической оценке уровня ХГЧ в крови. Прирост уровня этого гормона по нижней границе нормы должен быть основанием для дальнейшего обследования женщины с проведением УЗИ. Важно понимать, что ХГЧ вырабатывается и при синдроме пустого плодного яйца. Причем его уровень при этой патологии будет практически нормальным, в отличие замершей беременности с гибелью нормально развивающегося эмбриона. Поэтому отслеживание косвенных признаков беременности и рост ХГЧ при анэмбрионии нельзя отнести к достоверным методам диагностики.
Разновидности
Возможны несколько вариантов синдрома пустого плодного яйца:
- Анэмбриония I типа. Эмбрион и его остатки не визуализируются, размеры плодного яйца и матки не соответствуют предполагаемому сроку беременности. Диаметр яйца составляет обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели гестации.

- Анэмбриония II типа. Эмбриона нет, но плодное яйцо и матка соответствуют сроку гестации.
- Резорбция одного или нескольких эмбрионов при многоплодной беременности. При этом одновременно визуализируются нормально развивающиеся и регрессирующие плодные яйца. По этому типу нередко протекает анэмбриония после ЭКО, если женщине были подсажены несколько эмбрионов.
Все эти разновидности определяются лишь с помощью УЗИ, характерных клинических особенностей они не имеют.
Что делать?
Подтвержденная анэмбриония является показанием для искусственного прерывания беременности. При этом не учитывается срок гестации, самочувствие женщины и наличие у нее признаков возможного самопроизвольного аборта. Исключение составляет ситуация, когда диагностируется анэмбриония второго плодного яйца при многоплодной беременности. В этом случае предпринимают выжидательную тактику, оценивая в динамике развитие сохранившегося эмбриона.
Прерывание замершей беременности проводится только в стационаре. После процедуры эвакуации плодного яйца женщина должна находиться под врачебным наблюдением. Во многих случаях после неё назначается дополнительное медикаментозное и иногда физиотерапевтическое лечение, направленное на нормализацию гормонального фона, профилактику воспалительных и геморрагических осложнений, ликвидацию выявленной инфекции.
Для проведения медицинского аборта при этой патологии возможно использование нескольких методик. Могут быть использованы:
- медикаментозный аборт – прерывание беременности с помощью гормональных препаратов, провоцирующих отторжение эндометрия вместе с имплантированным плодным яйцом;
- вакуумная аспирация содержимого полости матки;
- выскабливание – операция, включающая механическое удаление плодного яйца и эндометрия специальным инструментом (кюреткой) после принудительного расширения канала шейки матки бужами.
Медикаментозный аборт при анэмбрионии возможен лишь на сроке 6-8 недель. В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
В более поздние сроки гестации предпочтение отдают механическим методам, что требует применения общей анестезии. От выбора способа искусственного аборта зависит, болит ли живот после прерывания беременности, продолжительность реабилитационного периода, вероятность развития ранних и поздних осложнений.
Обследование после искусственного аборта обязательно включает УЗ-контроль. Это позволяет подтвердить полную эвакуацию плодных оболочек и эндометрия, исключить нежелательные последствия аборта в виде гематометры, перфорации и эндометрита.
Прогноз
Может ли повториться анэмбриония? Смогу ли еще иметь детей? Эти вопросы беспокоят всех пациенток, перенесших эту патологию. К счастью, в большинстве случаев состояние не повторяется, женщине в последующем удается благополучно забеременеть и выносить ребенка. Но при этом ее относят к группе риска по возможному развитию осложнений беременности и родов. Поэтому в первом триместре ей обычно назначается динамический УЗИ-контроль развития плодного яйца, определение гормонального профиля и оценка состояния системы гемостаза.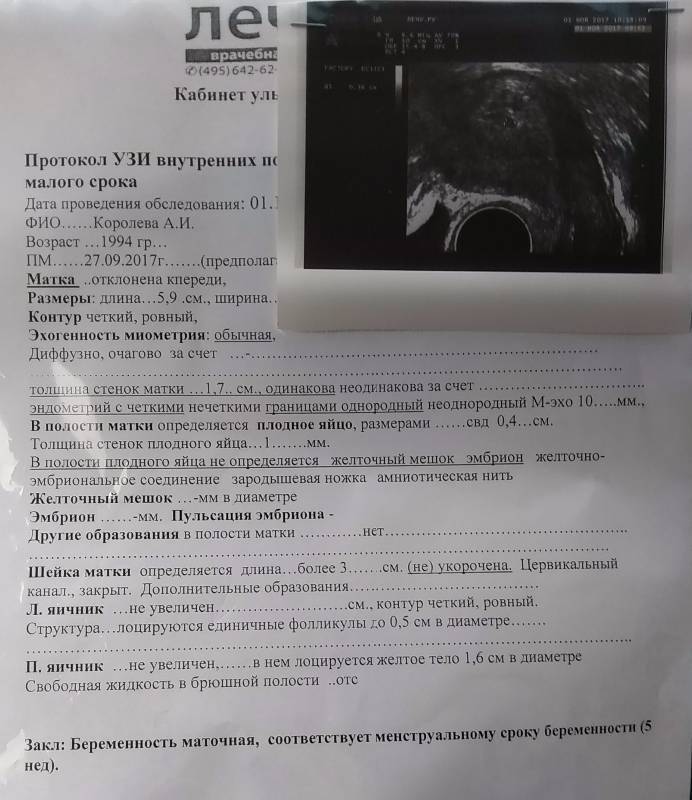
Беременность после анэмбрионии теоретически возможна уже в следующем овариально-менструальном цикле. Но желательно дать организму восстановиться. Поэтому планирование повторного зачатия рекомендуют начинать не ранее, чем через 3 месяца после проведенного искусственного аборта. Если же он протекал с осложнениями, реабилитационный период с соблюдением репродуктивного покоя продлевают на срок до полугода. При выявлении у женщины хронического эндометрита и различных инфекций, через 2 месяца после завершения лечения проводят контрольное обследование и лишь тогда определяют возможные сроки повторного зачатия.
Для предупреждения наступления беременности предпочтение отдают барьерному методу и гормональной контрацепции. Подбор средства при этом осуществляется индивидуально. Внутриматочные спирали сразу после перенесенной замершей беременности не используют во избежание развития эндометрита.
Профилактика
Первичная профилактика анэмбрионии включает тщательное планирование беременности с проведением комплексного обследования.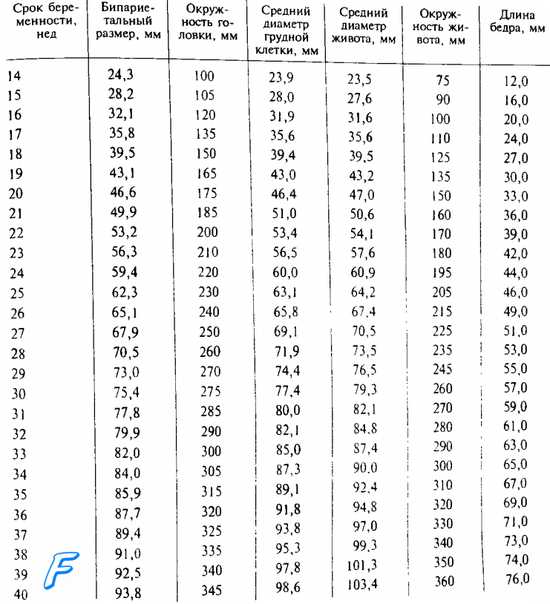 При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
При выявлении отклонений проводится их коррекция. Конечно, такая подготовка не позволяет на 100% исключить вероятность патологии, но снижает риск ее развития.
Вторичная профилактика проводится при наличии у женщины в анамнезе самопроизвольных абортов и анэмбрионии. Первая беременность с синдромом пустого плодного яйца – повод для последующего обследования женщины на инфекции и нарушения гемостаза. При повторении ситуации показано проведение также генетического обследования супругов для исключения у них аномалий наследственного материала. В некоторых случаях последующее зачатие предпочтительно проводить с помощью ЭКО, что позволит использовать преимплантационную диагностику для выявления у эмбрионов хромосомных нарушений.
Анэмбриония диагностируется достаточно часто. И, к сожалению, в настоящее время пока не удается полностью исключить такую патологию уже на этапе планирования беременности. Ведь она может развиться даже у полностью здоровых и обследованных пациенток. При этом перенесенная замершая беременность не означает невозможность повторного успешного зачатия, большинству женщин после анэмбрионии удается благополучно родить здорового ребенка.
Раннее ультразвуковое исследование плода
На 6-11-й неделе беременности может возникнуть необходимость выполнения ультразвукового исследования при помощи вагинального датчика. Рекомендуется прийти на исследование с пустым мочевым пузырем. Лучшее время для выполнения ультразвукового исследования — через две-три недели после пропущенной менструации.
Уже на первой неделе задержки менструации беременность может быть видна в маточной полости в виде маленького пузырька жидкости. Следующим появляется плодное яйцо, которое видится в маточной полости тёмным чётким кружком, окруженным в качестве надежного признака более светлой зоной. Это указывает на наличие зачатка плаценты. Затем внутри плодового яйца будет виден желточный мешок, в котором формируется первичное кровообращение плода.
Обычно плод будет виден по завершении 5-ой недели беременности. Начиная с этого срока также можно измерять длину плода. Сердечная деятельность плода будет видна с 6-ой недели беременности и это подтверждает благоприятное протекание беременности. К этому времени уже можно различать руки и ноги плода.
Наступает период быстрого роста плода. Он растет 1 мм в сутки. Лучшее время для первичного ультразвукового исследования при беременности — 7-ая неделя беременности, когда длина плода составляет 10 мм и его сердечная деятельность отчётливо видна. На этой стадии беременности частота сердцебиения плода составляет более 110 раз в минуту.
Целью ультразвукового исследования является:
- Оценка жизнеспособности плода. При наличии биения сердца у плода риск прерывания беременности снижается до 10 раз.
- Выявление количества эмбрионов/плодов и плацент. 2% беременностей являются двуплодными.
- Диагностика внематочной беременности, которая в случае необнаружения может представлять опасность для жизни беременной.
- Уточнение срока беременности и предполагаемой даты родов.
Вышеописанное ультразвуковое исследование особенно важно для женщин, подозревающих у себя наличие беременности и страдающих болью внизу живота или кровотечением, или женщин, у которых имели место частые выкидыши или внематочная беременность.
Видео: 10. неделя беременности плода. Dr. Marek Šois
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Скрининг на выявление врожденных заболеваний плода при беременности
Категория: Памятки для населения .
Скрининг при беременности — это целый комплекс исследований, позволяющий родителям и врачам получить максимально полную информацию о здоровье еще не рожденного малыша. Скрининг позволяет выявить многие врожденные и физические характеристики. Как и когда проводится скрининг при беременности
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает какие-либо отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между 11-ой и 13-ой неделями. Нет смысла проходить это обследование ранее — до 11-ой недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
УЗИ
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для 11-13-недельной беременности эти нормы составляют:
-
КТР (копчико-теменной размер, то есть длина плода от темени до копчика) — 43–65 мм. Если эта цифра больше нормы, значит, ребенок будет крупным. Отклонение в меньшую сторону говорит о замедленном развитии (причиной такого положения дел часто является гормональный дисбаланс или перенесенные будущей мамой инфекционные болезни), генетических патологиях или гибели плода (в этом случае сердце не будет прослушиваться). Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности. -
БПР (бипариетальный размер, то есть расстояние от виска до виска) — 17–24 мм. Высокий БПР означает большой размер плода, но лишь при условии, что все остальные показатели говорят о том же. В противном случае речь может идти о грыже мозга или гидроцефалии. Низкий БПР говорит о замедленном развитии мозга. -
ТВП (толщина воротникового пространства) — 1,6–1,7 мм. Отклонение от этой нормы (ТВП выше 3 мм) считается признаком некоторых тяжелых хромосомных патологий — синдрома Дауна, синдрома Эдвардса и т. п. Однако не следует паниковать раньше времени — никто не станет ставить столь серьезный диагноз лишь на основании ТВП. Для подтверждения требуется сдать анализ крови на гормоны и сделать биопсию внешней плотной оболочки эмбриона для последующего исследования.
Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым. ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
Размер хориона, амниона и желточного мешка. Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трансабдоминальным, при котором датчик УЗИ-аппарата располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо соответствующим образом подготовиться. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче. При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток. Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
Анализ крови
Биохимический скрининг, который также называют двойным тестом, проводят для определения уровня двух гормонов (отсюда и название) — свободного b-ХГЧ и PAPP-A.
-
b-ХГЧ (хорионический гонадотропин человека) начинает вырабатываться с первых дней беременности. Его количество постепенно нарастает примерно до 9-ой недели, а затем начинает плавно снижаться. В среднем для срока 11–13 недель нормой считается 50 000–55 000 мМЕ/мл. Повышенный уровень ХГЧ может свидетельствовать о многоплодной беременности, или — в худшем случае — генетических патологиях плода или наличии у матери сахарного диабета. Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса). -
PAPP-A — протеин А-плазмы. Норма содержания для срока 11–13 недель — 0,79–6,01 мЕд/л. Низкий PAPP-A — признак таких хромосомных патологий, как синдром Дауна и синдром Эдвардса, гибель плода и выкидыш, гипотрофия плода (дефицит массы тела) и преэклампсия. -
Высокий РАРР-А — признак многоплодной беременности, больших размеров плода или низкого расположения плаценты.
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
УЗИ
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
-
БПР — 26–56 мм. -
ДБК (длина бедренной кости) — 13–38 мм. -
ДПК (длина плечевой кости) — 13–36 мм. -
ОГ (окружность головы) — 112–186 мм.
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе сердечно-сосудистой системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Как и во время первого скрининга, во время второго берется анализ крови на b-ХГЧ, проверяется также уровень свободного эстриола и АФП. Приводим нормы их содержания на 16-20-ой неделях беременности:
-
b-ХГЧ — 4,67-5-27 нг/мл. -
Свободный эстриол — гормон, по уровню которого можно судить о состоянии плаценты. Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — для угрозы выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна. -
АФП — белок, который вырабатывается в ЖКТ плода. Норма — 15–27 Ед/мл. Немного пониженный АФП может означать, что срок беременности был определен неверно (слегка занижен). Если АФП очень низкий, причина может быть в синдроме Эдвардса или Дауна, угрозе выкидыша или гибели плода. Высокий АФП характерен для патологий нервной трубки, атрезии пищевода, синдроме Меккеля. Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30-ой-43-ей неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
УЗИ
-
БПР — 67–91 мм -
ДБК — 47–71 мм -
ДПК — 44–63 мм -
ОГ — 238–336 мм -
ИАЖ — 82- 278 мм
Толщина плаценты — 23,9–43,8. Слишком тонкая плацента — не особенно опасное отклонение от нормы. Причиной может быть миниатюрное телосложение женщины, перенесенные ей инфекционные заболевания, гипертония. Чрезмерно толстая плацента — признак анемии, диабета, резус-конфликта. Учитывается и такой показатель, как степень зрелости плаценты — на сроке 30–35 недель нормальной считается 1-я степень зрелости. При слишком быстром утолщении и старении плаценты возможны преждевременные роды, гипоксия плода и его замедленное развитие.
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Особенности внутриутробного развития малыша — Материнство в Хабаровске
Особенности внутриутробного развития малыша,
2-5 неделя
Ваш будущий малыш состоит примерно из 200 клеток. Эмбрион имплантируется в эндометрий — обычно сверху в передней части матки. Внутренняя часть эмбриона превратится в вашего ребенка, а из внешней получатся две оболочки: внутренняя, амнион, и внешняя, хорион. Сначала вокруг эмбриона формируется амнион. Эта прозрачная оболочка вырабатывает и удерживает теплые околоплодные воды, которые будут защищать вашего ребенка и окутывать его мягкой пеленкой. Затем образуется хорион. Эта оболочка окружает амнион и превращается в плаценту, особый орган, соединенный с эмбрионом пуповиной. Плацента станет связующим звеном между вами и вашим ребенком и будет поддерживать и питать ребенка всю беременность.
Вместе эти оболочки составляют двойной амниотический мешок, в котором находятся ваш малыш и околоплодные воды. Амниотический мешок формируется примерно через 12 дней после зачатия и немедленно начинает наполняться околоплодными водами. До этого времени эмбрион может расщепиться на двойню или тройню, но потом это уже невозможно.
Через 3 недели после зачатия образуется желточный мешок. Он производит кровяные клетки, пока эмбрион не научился делать это сам.
Как только эмбрион внедряется в стенку матки, он выпускает из основания будущей плаценты ворсинки, чтобы крепче прирасти. Эти ворсинки собирают из вашей крови и питательные вещества. На этой стадии эмбрион еще крошечный — всего 1 миллиметр в длину. Образуются три слоя клеток: из эктодерма получается мозг, нервная система, кожа и волосы, из эндодерма — органы пищеварения, а из мезодерма — кости, мышцы, кровь и соединительные ткани.
Ваши яичники начинают вырабатывать больше гормона прогестерона, который не дает эндометрию стать тоньше. Уровень эстрогена тоже повышается и эти гормональные изменения в сочетании заставляют некоторых женщин заподозрить, что что-то происходит.
Сколько у меня недель беременности?
Как измеряется срок беременности?
Гестационный возраст беременности (или продолжительность беременности) можно точно определить на ранних сроках беременности с помощью ультразвуковых измерений диаметра гестационного мешка или длины полюса плода (CRL). Для этой цели также были разработаны диаграммы, и можно эффективно использовать некоторые простые практические правила.
Беременность на ваших условиях
Получите экспертное руководство и индивидуальные советы на вашем пути к беременности и на каждой неделе беременности.
Скачать приложение
Гестационный мешок
Существует простая математическая формула для определения срока беременности по измерениям гестационного мешка. Вы измеряете размер гестационного мешка (GS) в миллиметрах и прибавляете его к 28 дням (или 4 неделям). Это даст вам общую оценку срока беременности: срок беременности = 4 недели (28 дней) плюс (средний диаметр мешочка в мм x дни). Это зависит от роста нормального гестационного мешка на 1 мм в день после 4-й недели беременности.Например, гестационный мешок размером 11 мм будет иметь гестационный возраст примерно 5 недель и 4 дня. (4 недели плюс 11 дней = 5 недель и 4 дня).
Другой пример: размер гестационного мешка GS составляет 4 мм, тогда общее количество дней составляет 32 дня (28 + 4) или 4 недели и 4 дня.
| Гестационный мешок (мм) | дня | недели |
| 1 мм | 29 дней | 4 Вт 1д |
| 2 мм | 30 дней | 4 Вт 2д |
| 3 мм | 21 день | 4 Вт 3d |
| 4 мм | 32 дня | 4w4d |
| 5 мм | 33 дня | 4 Вт 5д |
| 6 мм | 34 дня | 4 Вт 6д |
| 7 мм | 35 дней | 5 Вт 0d |
| 8 мм | 36 дней | 5 Вт 1д |
| 9 мм | 37 дней | 5 Вт 2д |
| 10 мм | 38 дней | 5 Вт 3d |
| 11 мм | 39 дней | 5 Вт 4 дня |
| 12 мм | 40 дней | 5 Вт 5 дней |
| 13 мм | 41 день | 5 Вт 6д |
| 14 мм | 42 дня | 6 Вт 0d |
| 15 мм | 43 дня | 6 Вт 1д |
Длина короны до крестца
Гестационный возраст = 6 недель плюс (CRL x дни).Это зависит от роста нормального плода на 1 мм в день после 6-й недели беременности. Например, CRL 16 мм соответствует сроку беременности 8 недель и двух дней (6 недель плюс 16 дней = 8 недель и 2 дня).
Подробнее:
Руководство по беременности: Я беременна
Шесть триместров беременности
Калькулятор срока родов
Таблица 4 | Справочная таблица УЗИ, основанная на датах ЭКО для оценки гестационного возраста при сроке беременности 6–9 недель
Таблица 4
Таблица Монаша.Справочная таблица CRL на основе истинного гестационного возраста в когорте ЭКО.
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| GA: срок гестации, W: недели и D . | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Диагностическое УЗИ в первом триместре беременности
ВВЕДЕНИЕ
Сегодняшний акушер-гинеколог должен интерпретировать и во многих случаях выполнять ультразвуковое сканирование в первом триместре.Фактически, сертификация программ резидентуры во многих странах требует документального подтверждения адекватного воздействия и обучения методам оценки ультразвукового исследования в первом триместре. Непонимание ограничений диагностического ультразвука или недостаточная подготовка врачей к этой методике может привести к серьезным осложнениям для пациента и ответственности поставщиков медицинских услуг.
Преимущества рутинного трансвагинального УЗИ через 6-7 недель после LMP включают:
- Правильная датировка гестационного возраста, поскольку у 10-15% женщин будет неточное определение гестационного возраста более 1 недели на основании менструального анамнеза. .
- Выявление замершей беременности, внематочной беременности и беременностей с рубцом после кесарева сечения.
- Раннее выявление многоплодной беременности и правильное определение хорионичности.
Стандарт медицинского обслуживания при проведении планового ультразвукового исследования через 6–7 недель варьируется от страны к стране. Недостатки рутинного выполнения этого обследования связаны со стоимостью, ошибками в диагностике внематочной беременности, которая на самом деле является внутриутробной, повышенными требованиями к обучению медицинских работников и потенциальными биологическими опасностями для плода, которые в настоящее время неизвестны.
Потенциальные преимущества последующего ультразвукового исследования через 12–14 недель после LMP включают:
- Ранняя диагностика некоторых тяжелых и летальных аномалий.
- Ранняя диагностика основных трисомий в рамках скрининга воротниковой зоны.
- Раннее выявление беременности с рубцом после кесарева сечения.
Аналогичным образом, стандарты ухода за рутинным УЗИ на сроке гестации 12–14 недель от LMP варьируются от страны к стране.К недостаткам можно отнести стоимость, меньшую чувствительность к серьезным аномалиям по сравнению с 20-недельным экзаменом и заметное повышение требований к обучению поставщиков. Роль раннего анатомического обследования, когда используется свободный ДНК-скрининг на хромосомные аномалии, еще предстоит определить.
Любой поставщик медицинских услуг, выполняющий ультразвуковую диагностику, должен разбираться в физике ультразвуковой диагностики и пройти тщательную подготовку под присмотром инструкторов. Это включает, помимо прочего, настройки мощности, базовую ориентацию и правильную очистку ультразвуковых датчиков между использованиями.Для читателей из США сайт aium.org Американского института ультразвука в медицине будет полезен в качестве рекомендаций. В качестве альтернативы для иностранных читателей следует поискать аналогичные рекомендации на веб-сайте isuog.org Международного общества ультразвука в акушерстве и гинекологии.
УЛЬТРАЗВУК ПЕРВОГО ТРИМЕСТЕРА: НОРМАЛЬНЫЕ ПРИЗНАКИ
Эмбриональные структуры внутриматочных мешков
Уоррен и его коллеги описали упорядоченный внешний вид гестационного мешка, желточного мешка и эмбриона с сердцебиением в заданное количество дней от начала последней менструации. (Таблица 1). 1 С помощью трансвагинального зонда гестационный мешок размером 2–3 мм обычно можно увидеть через 5 недель после последней менструации (рис. 1A). Желточный мешок обычно виден к 6 менструальным неделям или к тому времени, когда средний диаметр мешка достигает 10 мм (Рис. 1B и Рис. 1C). Полюс плода с сердечным тоном обычно виден по завершении 7 менструальных недель (рис. 1D). Как показали Фоссум и его коллеги, появление этих структур может коррелировать с уровнями β-хорионического гонадотропина человека (β-ХГЧ) (Таблица 2). 2 Литература, касающаяся корреляции между количественными титрами β-ХГЧ и ранними внутриутробными гестационными мешками и эмбриональными структурами, несколько запуталась из-за набора эталонных стандартов, используемых для количественной оценки β-ХГЧ. Достаточно сказать, что используемые в настоящее время Третий международный стандарт и Четвертый международный стандарт, используемые большинством компаний, продающих наборы β-ХГЧ, примерно соответствуют Первому международному эталонному препарату. Практикующий должен понимать, что эти уровни β-ХГЧ являются ориентировочными для появления этих структур и не являются на 100% надежными или точными.Это обсуждается ниже.
Таблица 1 Внешний вид ранних гестационных структур
Дни от LMP | 28–35 | 35–42 | 94 | 49–56 | |||||||
Гестационный мешок | 100% | ||||||||||
Желточный мешок | 100% | ||||||||||
Эмбрион с + FHTs | 0% | 0% | 86% | 100% |
| Структура | Дней от LMP | Первый IRP β -hCG (мМЕ / мл) | Второй IS β -hCG ( мМЕ / мл) 0 | 1400 | 914 | ||||||
Полюс плода | 40 | 5100 | 3800 | ||||||||
Движение сердца | 47 | 17,200 | 13,200 |
Корона –r ump 9024 длина (см) Гестационный возраст (недели + дни) | Коронка –r ump длина (см) | Гестационный возраст (недели + дни) 9 Корона –r ump длина (см) | Гестационный возраст (недели + дни) | ||||||||
1 | 7 + 5 | 9 + 6 | 5 | 11 + 6 | |||||||
1.1 | 7 + 6 | 3,1 | 10 + 0 | 5,1 | 12 + 0 | ||||||
1,2 | 8 + 0 | 10 + 1 | 5,2 | 12 + 0 | |||||||
1,3 | 8 + 1 | 3,3 | 10 + 2 | 12 + 1 | |||||||
1,4 | 8 + 1 | 3,4 | 10 + 2 | 5,4 | 12 + 1 25 | 1,5 | 8 + 2 | 3,5 | 10 + 3 | 5,5 | 12 + 2 |
1,6 | 9004 824 + 3 | 824 | 3.6 | 10 + 4 | 5,6 | 12 + 3 | |||||
1,7 | 8 + 4 | 3,7 | 10 + 4 | 12 + 3 | |||||||
1,8 | 8 + 5 | 3,8 | 10 + 5 | 5,8 | 12 + 4 2 900 | 1.9 | 8 + 5 | 3,9 | 10 + 6 | 5,9 | 12 + 4 |
2 | 8 + 6 000 900 4 | 10 + 6 | 6 | 12 + 5 | |||||||
2,1 | 9 + 0 | 4,1 | 11 + 0 | 12 + 6 | |||||||
2,2 | 9 + 1 | 4,2 | 11 + 1 | 6,2 | 12 + 6 25 | 2,3 | 9 + 1 | 4,3 | 11 + 1 | 6,3 | 13 + 0 |
2,4 | 9004 9 + 2 | 900 | 4.4 | 11 + 2 | 6,4 | 13 + 0 | |||||
2,5 | 9 + 3 | 4,5 | 11 + 3 | 13 + 1 | |||||||
2,6 | 9 + 4 | 4,6 | 11 + 3 | 6,6 | 13 + 2 25 900 | 2.7 | 9 + 4 | 4,7 | 11 + 4 | ||
2,8 | 9 + 5 | 4,8 | 11 | ||||||||
2,9 | 9 + 6 | 4,9 | 11 + 5 |
(адаптировано из MacGregor Sab, Tambag RE и др.: Недооценка гестационного возраста с помощью обычных кривых датировки длины короны и крестца.Obstet Gynecol 70: 344, 1987)
МНОЖЕСТВЕННАЯ ГЕСТАЦИЯ
Определение хориона многоплодной беременности представляет очевидный интерес для акушера из-за значительного увеличения заболеваемости и смертности при монохориальной беременности и, в частности, при моноамниотической-монохориальной беременности. В хорошо иллюстрированном исследовании Монтеагудо и его коллеги продемонстрировали исключительную надежность ультразвукового исследования в первом триместре для прогнозирования хорионического и амниотического типов (рис. 19 и 20). 41 Sepulveda и соавторы в серии из 288 близнецов правильно идентифицировали всех 63 однояйцевых близнецов в возрасте 10–14 недель, используя знак лямбда, который представляет собой треугольную проекцию плаценты в месте пересечения дихориальных плаценты (рис. 11). 42 Sepulveda и его коллеги также описали зону ipsilon , где хорионические мембраны сходятся по центру, что полезно для определения хорионичности большинства беременностей тройней (Рис. 12). 43
Рис. 19A и B Две диамниотические монохориальные беременности.Амнионы могут быть плохо видны до 8–9 недель
Рис. 20A 6-недельная дихорионическая беременность. Четко видны два отдельных гестационных мешка
Рис. 20B Дихорионическая беременность на 7 неделе. Четко видны два отдельных гестационных мешочка
Рис. 20C Дихорионическая беременность на 9 неделе.Знак дельта четко указывает на дихорионическую беременность
Рис. 20D Показан умерший второй близнец
ТРИСОМИЧЕСКИЙ СКРИНИНГ
С середины 1990-х годов до настоящего времени скрининг шейных позвонков в различных парадигмах сочетался с биохимическими маркерами для выявления трисомии плода.Пандья и его коллеги в исследовании 20 804 английских женщин, сканированных на сроке 10–14 недель беременности, достигли 80% выявления трисомии, при этом 5% популяции оказались в группе риска. 44 В другом исследовании 1303 итальянских женщин в возрасте до 35 лет Орланди и его коллеги обнаружили комбинацию измерения толщины воротниковой зоны в первом триместре на 10–13 неделе и биохимических маркеров (свободный β-ХГЧ и PAPP-A), Чувствительность 87% для трисомии 21 с частотой ложноположительных результатов 5%.В той же группе уровень выявления трисомии 18 составил 76%, с 1% ложноположительной частотой. 45 , Брейтуэйт и его коллеги рассмотрели вопрос обучения сонографистов и сонологов получению измерений затылочной прозрачности. 46 , Публикация исследования BUN и исследования FASTER в США продемонстрировала роль скрининга в первом триместре и последовательного скрининга в первом и втором триместре на трисомию плода. 47 , 48 При наличии бесплатного тестирования ДНК многие женщины старше 35 лет выбирают бесплатное тестирование ДНК. 49 Последние данные показывают, что количество ложных срабатываний может быть достаточно низким, чтобы включать женщин более молодого возраста. 49 Точная роль скрининга шеи у женщин, проходящих бесплатное тестирование ДНК, еще предстоит определить. 50
Примеры аномальных затылочных суставов приведены на рисунках 21, 22 и 23.
Рис. 21A Плод с трисомией 21, подтвержденной CVS.Размер шеи увеличен. Носовая кость не обнаружена.
Рис. 21B На осевом виде шеи отмечена перегородка гигромы. CVS выявила трисомию 21. В нашей лаборатории для CVS рекомендуются размеры шеи выше 3,0. Если генетика в норме, пациентку направляют на раннее анатомическое обследование, включая педиатрическое эхо-исследование плода
Рис.22 Подтвержденная трисомия плода 18.Скрининг затылочной кости показал, что ее размер составляет 3,5 мм. Микрогнатия отмечена
Рис. –14 недель, хорошо оцененные в 1997 году Сукой и Николаидесом. 51 Они обнаружили, что раннее обследование дает некоторые надежды на раннее обнаружение основных аномалий.Однако обзор 19 исследований, проведенный Росси и Префумо в 2013 году, показал, что чувствительность для обнаружения основных аномалий была далеко не идеальной по сравнению с более поздними анатомическими исследованиями. 52 Важно отметить, что в многоцентровой статье Syngelaki et al. , обнаружил, что 11–13-недельное обследование, проведенное брюшной полости во время скрининга воротниковой зоны, было 100% чувствительным к определенным основным аномалиям. Это включало акранию, алобарную голопрозэнцефалию, гастрошизис, мегацистис и аномалии стебля тела.Однако было обнаружено только 34% серьезных врожденных пороков сердца. 53 Недавняя статья Илиеску и др. . предполагают, что если используются как трансабдоминальные, так и трансвагинальные методы и если используется допплерография сердца плода, можно обнаружить 76% всех основных дефектов и 90% крупных врожденных пороков сердца. 54 Следует также помнить, что нормальные в хромосомном отношении плоды с повышенной прозрачностью воротниковой зоны имеют повышенный риск сердечных аномалий.В результате этого скрининга можно обнаружить около 20% серьезных врожденных пороков сердца. 55 , 56
Скрининг врожденных аномалий в этом гестационном возрасте требует дополнительной подготовки. Практические рекомендации ISUOG по сдаче экзамена в первом триместре доступны на их веб-сайте. 57 Отсылаем читателя к обзору Ягеля с соавторами, которые обрисовали ограничения раннего сканирования беременности на предмет аномалий плода. 58 Подготовка сонографистов для проведения этих трансвагинальных исследований была рассмотрена Timor-Tritsch et al. 59
Рис.24 Плод с акранией на 13 неделе
Рис. 25A и B Два плода с омфалоцеле на 13 неделе. У этих плодов рекомендуется инвазивное тестирование для исключения трисомии 18
Рис. 26 Плод в возрасте 12 недель с холопросценфалией. Инвазивное тестирование выявило трисомию 13
Рис. 27 Плод с акранией и перикардиальным выпотом.
ГЛАВНЫЕ АНОМАЛИИ МАТКИ
Серьезные аномалии матки нередко диагностируются во время ультразвукового исследования в первом триместре. Двустворчатая матка отличается расширенным поперечным диаметром и зубчатым дном. Матка с перегородкой имеет нормальный контур матки, но с перегородкой в полости эндометрия. Трехмерная визуализация значительно упростила обнаружение и классификацию подозрительных аномалий матки.
Рис. 28 Трехмерное изображение. Перегородка матки. Беременность слева от перегородки
Рис. 29A Трехмерное изображение. Didelphus uterus. Беременность в правом роге
Рис. 29B Трехмерное изображение. Двустворчатая матка. Беременность в правом роге
Рис. 29C 2D-изображение.Двустворчатый. Двойная беременность. По одному плоду в каждом роге
МОЛЯРНАЯ БЕРЕМЕННОСТЬ
Характерные «гроздья винограда» или везикулярный узор, наблюдаемый при молярной беременности, легко идентифицировать на TVS (Рис. 30). В редких случаях молярная беременность будет отмечена одновременно с нормальной беременностью двойней. Для обсуждения ведения этих дел читателя отсылаем к статье Фишмана и соавторов (рис. 31). 60
Рис.30 Типичный ультразвуковой вид полной молярной беременности
Рис.31 Нормальный близнец (плацента не видно) рядом с молярной беременностью
нормальное УЗИ 1-го триместра как
| Для протокола сканирования |
ГРАФИКОВ ДЛЯ ОПРЕДЕЛЕНИЯ ГЕСТАЦИОННОГО ВОЗРАСТА
В зависимости от возраста беременности эти графики могут использоваться для определения правильного EDD.
| Измерение среднего диаметра мешочка используется для определения гестационного возраста до того, как можно будет точно измерить длину крестцовой коронки. Средний диаметр мешка определяется путем измерения длины, ширины и высоты, а затем деления на 3. | После визуализации полюса плода измерение CRL является наиболее точным методом датирования беременности |
Вернуться к началу
| Уровни ХГЧ при нормальной беременности.ПРИМЕЧАНИЕ. Количественное значение бета-ХГЧ в сыворотке крови матери достигает пика примерно через 10 недель, а затем снижается. |
GESTATIONAL SAC
Гестационный мешок (GS) — это самая ранняя сонографическая находка при беременности. Будет сложно определить, есть ли у матери ретровертированная матка или миома. GS — это эхогенное кольцо, окружающее безэховый центр. Внематочная беременность будет выглядеть так же, но не в полости эндометрия.GS не идентифицируется примерно через 4 1/2 недели при трансвагинальном сканировании.
Размер гестационного мешка следует определять путем измерения среднего значения трех диаметров. Эти различия редко влияют на датировку гестационного возраста более чем на день или два.
На следующем изображении с использованием трансвагинального доступа гестационный мешок можно увидеть на 4-5 неделе.
| 5 недель беременности.Желточный мешок Только видимый Желточный мешок будет виден до четко определяемого эмбрионального полюса. | Измерение среднего диаметра мешочка используется для определения гестационного возраста до того, как можно будет точно измерить длину коронного крестца. Средний диаметр мешка определяется путем измерения длины, ширины и высоты, затем деления на 3. |
| Сердце самого раннего эмбриона будет едва уловимым мерцанием.Это можно измерить с помощью M-режима (избегайте допплера в первом триместре из-за риска биоэффектов). Первоначально частота сердечных сокращений может быть низкой. Сравните с частотой сердечных сокращений матери, чтобы убедиться, что вы не видите артериол. | Измерение длины гребешка (CRL) на 6-й неделе беременности. Масса плодных клеток, отделенных от желточного мешка, впервые становится очевидной при трансвагинальном ультразвуковом исследовании сразу после 6-й недели беременности. Эта масса клеток известна как полюс плода. Полюс плода растет со скоростью около 1 мм в день, начиная с 6-й недели гестационного возраста. Таким образом, простой способ «датировать» раннюю беременность — это прибавить длину плода (в мм) к 6 неделям. При использовании этого метода гестационный срок полюса плода размером 5 мм составит 6 недель и 5 дней. |
ЖЕЛТКИЙ Мешок
Желточный мешок появляется на 5-й неделе.Это вторая структура, появившаяся после GS. Он должен быть круглым с безэховым центром. Он не должен быть кальцинированным, деформированным или размером> 5 мм от внутреннего до внутреннего диаметра. Желточные мешки размером более 6 мм обычно указывают на патологическую беременность. Неспособность идентифицировать (с помощью трансвагинального УЗИ) желточный мешок, когда гестационный мешок вырос до 12 мм, также обычно свидетельствует о неудачной беременности.
СЕРДЦА
При трансвагинальном подходе можно увидеть мерцание сердцебиения плода еще до того, как будет идентифицирован полюс плода.Это будет видно рядом с желточным мешком. Он может быть ниже 100 ударов в минуту, но к 7 неделям он увеличится до 120-180 ударов в минуту. На ранних сканированиях в 5-6 недель важно просто визуализировать сердцебиение. Неспособность определить сердечную деятельность плода у плода, общая длина которого превышает 4 мм, является зловещим признаком.
Иногда бывает трудно различить пульс матери и сердцебиение плода. Часто технические специалисты одновременно измеряют пульс матери, чтобы проверить, плод это или матери.
ДЛИНА КОРОБКИ КОРОБКИ (CRL)
CRL — это воспроизводимый и точный метод измерения и датировки плода.
Ранние ультрасонографы использовали этот термин (CRL), потому что ранние плоды также приняли позу сидя на стуле на ранних сроках беременности. Через 12 недель точность CRL в прогнозировании гестационного возраста снижается и заменяется измерением бипариетального диаметра плода.
По крайней мере, в некоторых отношениях термин «длина крупа коронки» вводит в заблуждение:
Отсутствуют коронка плода и крупа плода, которые необходимо измерять в течение большей части первого триместра.
До 53 дней после LMP самой каудальной частью массы клеток плода является каудальный нервный спон, за которым следует хвост. Только через 53 дня огузок становится самой каудальной частью плода.
До 60 дней после LMP самая головная часть клеточной массы плода — это сначала ростральные нейропоры, а затем шейный изгиб. Через 60 дней головка плода становится самой головной частью клеточной массы плода.
На самом деле во время этого раннего развития плода измеряется самый длинный диаметр плода.
От 6 недель до 9 1/2 недель гестационный возраст CRL плода растет со скоростью около 1 мм в день.
8 недель 10 недель
вернуться в топ
БЛИЗНЕЦЫ
Первоначально близнецы могут быть идентифицированы как 2 отдельных гестационных мешка (т.е. диамниотический, дихорионический). Они могут быть 2-мя полюсами плода в одном гестационном мешке (монохорионный).Хорионичность легче определить на ранних сроках беременности в зависимости от хорионичности и амнионичности.
Это печальная ситуация, когда возникает «исчезающий близнец», что составляет около 20% беременностей двойней. В этих случаях один из близнецов не может расти и развиваться. Вместо этого его развитие останавливается, и он реабсорбируется без каких-либо признаков беременности двойней.
| Моноамниотические близнецы | Дихориальные диамниотические близнецы |
ТРИПЛЕТЫ
| Тройняшки с 2 мешочками.Моноамниотические, монохориальные близнецы и нормальный одиночный. |
| Щелкните здесь, чтобы увидеть большую статью о близнецах |
ОБЩАЯ ПАТОЛОГИЯ
| Для www.obstetricassistant.com |
| Для НАРУШЕНИЙ первого триместра |
- выкидыш
- Внематочная беременность
- Сиамские близнецы
- Дородовое кровотечение
| Для оценки маточной артерии |
ПЕРВЫЙ УЛЬТРАЗВУКОВОЙ ТРИМЕСТЕР ПРОТОКОЛ
РОЛЬ УЗИ
Ультразвук в основном используется для оценки гестационного возраста, текущей жизнеспособности и материнского благополучия.Ультразвук — ценный диагностический инструмент при оценке следующих показаний;
- Не уверен в дате
- Вагинальное кровотечение
- Тазовая боль
- Исключить внематочную беременность
- Материнский анамнез
- Угроза выкидыша
- Nuchal Translucency (11-14 недель: CRL 45-84 мм)
История болезни
- Тяжесть
- Паритет (выкидыш, прерывание беременности (Т.О.П.))
- Лечение бесплодия
- Дата последней менструации
- Другой анамнез беременности
- Гинекологический анамнез
ВЫБОР ОБОРУДОВАНИЯ И ТЕХНИКА
- Современный аппарат УЗИ
- Изогнутый линейный датчик приблизительно 3-7 МГц в зависимости от материнских факторов
- Трансвагинальный зонд примерно 5-9 МГц (при необходимости используйте безлатексный чехол)
- Обеспечьте пациенту комфорт и конфиденциальность.
- Теплый гель, чистые полотенца и т. Д.
- Выберите предварительную настройку «Акушерский» для соответствующих уровней мощности и пакетов измерений
Используйте криволинейный зонд (3,5-6 МГц) с малой мощностью, чтобы снизить риск биологических эффектов. Следует избегать использования допплера в 1 триместре.
ТЕХНИКА СКАНИРОВАНИЯ
ПОДГОТОВКА ПАЦИЕНТА
Опорожните мочевой пузырь за 2 часа до назначенного времени.В течение следующего часа выпейте не менее 1 литра воды и не ходите в туалет, пока не получите инструкции.
<10 недель
- Шейка матки — проверьте, закрыта ли она, и измерьте длину между внутренним и внешним отверстием
- Обратите внимание на яркую трофобластическую реакцию вокруг мешочка.
- Оценить расположение плаценты и расстояние от внутреннего зева (на данном этапе может располагаться близко к зеву)
- Проверка на ретроплацентарные кровотечения, образования плаценты и т. Д.
- Оцените материнские яичники, придатки и мешок Дугласа (P.Наружный диаметр)
- Подтвердите наличие внутриутробной беременности, и номер
- Если многоплодная беременность, подтвердите количество плодов, количество мешочков и количество присутствующих плацент для определения хорионичности. т.е. монохорионный / моноамнионный (MCMA), монохорионный / диамнионный (MCDA), дихорионный / диамнионный (DCDA)
- Подтвердите сердцебиение (удары) и частоту только в M-режиме (использование цветных или доплеровских кривых не рекомендуется в 1-м триместре)
- Измерьте CRL для расчета гестационного возраста и предполагаемой даты родов (EDD).
Если слишком рано увидеть полюс плода, измерьте средний диаметр мешочка.
ОСНОВНОЕ ЖЕСТКОЕ ИЗОБРАЖЕНИЕ КОПИРОВАНИЯ
Серия 1-го триместра должна включать следующие минимальные изображения;
- Матка длинная, транс
- Оба яичника
- Adnexae
- шейка матки и мешочек Дугласа
- Гестационный мешок — длинный и транс
- Желточный мешок, если виден
- Палка плода
- Сердце плода в режиме M
- Задокументируйте нормальную анатомию.Любая патология, обнаруженная в 2-х плоскостях, включая измерения.
Гестационный мешок — обзор
БИОМЕТРИЧЕСКИЕ ПАРАМЕТРЫ
ГЕСТАЦИОННЫЙ мешок
Гестационный мешок можно увидеть трансвагинально уже на 4 неделе беременности, когда его больший диаметр составляет 2 мм с соответствующими уровнями хорионического гонадотропина человека (ХГЧ) около 1000 мМЕ / мл (международный эталонный препарат или IRP). Его средний диаметр имеет линейную зависимость от GA и увеличивается на 1.0–1,2 мм / день до появления полюса плода с его сердцебиением размером 10 мм с соответствующими уровнями ХГЧ около 12000 мМЕ / мл (IRP).
ДЛИНА КОРОНЫ – ПАЛЬЦА
CRL — это наибольшая длина эмбриона или плода, которую можно измерить, за исключением конечностей и желточного мешка. 14 Эмбрион становится плодом через 10 недель беременности (71 полный день на основе LMP). Точность CRL при датировании беременности зависит от хорошей корреляции между этим измерением и возрастом плода в период, когда рост быстрый и минимальное влияние патологии плода.CRL позволяет прогнозировать возраст плода с погрешностью 3 дня (90% доверительный интервал) от 7 до 10 недель и 5 дней от 10 до 14 недель беременности. CRL увеличивается примерно на 10 мм в неделю с 8 по 12 недель, и простое правило для получения GA следующее: GA (неделя) = CRL (см) + 6,5. 14,22
ИЗМЕРЕНИЕ ГОЛОВКИ
Размер головки плода был одним из наиболее полезных и проверенных измерений для определения ГА. БЛД является наиболее широко используемым показателем с наибольшей точностью в период от 12 до 22 недель, снижаясь после этого периода из-за более широкой индивидуальной вариации.БЛД демонстрирует линейный рост на 3 мм в неделю с 14 по 28 недели и на 2 мм в неделю до родов. 5,22 Измерение проводится на уровне плоскости, определяемой следующими внутримозговыми ориентирами: передние рога бокового желудочка и прозрачная полая перегородка спереди, таламус и третий желудочек по центру, а также затылочные рога желудочка мозга. , cisterna venae magnae cerebri и островок сзади. Измерение проводится от внешнего стола проксимального отдела черепа до внешнего стола дистального отдела черепа, при этом кости черепа перпендикулярны ультразвуковому лучу. 14 Затылочно-лобный диаметр (OFD) измеряется в той же плоскости, что и BPD, с помощью штангенциркуля, размещенного на внешнем столе черепа. Этот параметр можно использовать для расчета окружности головы (HC) и головного индекса (CI). Вариации формы головки плода (долихоцефалия, брахицефалия) и положения плода могут влиять на диагностическую точность БЛД. В случае аномального CI, определяемого как отношение BPD к OFD (нормальное значение 0,75–0,85), HC можно использовать вместо BPD, чтобы избежать этой ловушки. 22 У плодов с преждевременным разрывом плодных оболочек, тазовым предлежанием или многоплодной беременностью БЛД не является надежным для оценки истинного ГВ. 19,22
HC измеряется на том же уровне BPD непосредственно с помощью измерителя следа или косвенно вычисляется с использованием такой формулы, как: HC = (BPD + OFD) × 1,57. Прямой метод систематически завышает расчетную УВ менее чем на 1,5%. HC вырастает примерно на 14 мм в неделю между 14 и 17 неделями и на 5 мм в неделю в ближайшем будущем. 22 Измерение головы — плохой метод скрининга аномалий роста плода, поскольку его обычно не применяют до позднего времени, как при симметричном ограничении роста, так и при микроцефалии.
РАЗМЕР БРЮКА
Размер живота оценивается путем измерения среднего диаметра живота (MAD) или окружности живота (AC) (рис. 9.1) на уровне желудка и разветвления главной воротной вены на правую и левую. ветви, следя за тем, чтобы сечение было как можно более круглым и не деформировалось под давлением зонда.Самый точный AC — это наименьший полученный результат, поскольку он более точно соответствует плоскости, перпендикулярной позвоночнику, на уровне печеночной вены. Подобно расчету HC, измерение может быть прямым (эллипс или след) или производным от поперечного диаметра живота и переднезаднего диаметра живота (MAD). Из-за неправильной формы живота плода прямой метод оценивает косвенный примерно на 5%; это изменение может иметь значение при оценке веса плода. 24
AC демонстрирует линейный рост в среднем на 11–12 мм в неделю на протяжении всей беременности. 22 Этот параметр является наиболее чувствительным при прогнозировании проблем с питанием плода, на него влияют толщина брюшной стенки и количество запасов гликогена в печени, и он используется для оценки веса плода. По той же причине AC не следует использовать для расчета композитного GA после начала второго триместра. 22 К сожалению, на его измерение влияет наибольшая вариабельность между и внутри наблюдателя, что объясняет очень разные пределы референсных значений, о которых сообщают разные исследователи.Фактически, положение плода и его дыхательные движения, компрессия датчика и маловодие могут повлиять на точность этого измерения.
КОНЕЧНОСТИ
Длину бедра (FL) можно измерить начиная с 10 недель, и она воспроизводима от 15 недель беременности до доношенных. Он представляет собой линейный рост плода, связанный с длиной макушки до пятки при рождении. 15 Первоначально он был измерен для диагностики карликовости конечностей и редко затрагивается проблемами питания плода, предлежанием или маловодием, 14,22 является хорошим параметром для датировки беременности.Его измеряют (рис. 9.2) от начала до дистального конца диафиза, от большого вертела до латерального мыщелка. Головка бедренной кости и дистальный эпифиз не учитываются при измерении, а кость должна быть перпендикулярна ультразвуковому лучу. Бедренная кость увеличивается на 3 мм в неделю с 14 до 27 недель и на 1 мм в неделю в третьем триместре. 22 Сообщаемая точность датирования беременности колеблется от 1 недели во втором триместре до 3-4 недель в срок. 22
Плечевая, большеберцовая, лучевая и локтевая кости могут быть измерены так же, как и FL, но они традиционно не используются для определения срока беременности.Большеберцовая и малоберцовая кости могут быть дифференцированы, поскольку малоберцовая кость расположена латеральнее большеберцовой кости. Лучевая и локтевая кости хорошо различимы и измеряются, когда рука находится в положении лежа на спине, потому что две кости лежат строго параллельно, но в положении лежа на животе, для пересечения двух костей требуются две разные плоскости сонара для получения измерений. Локтевая кость кажется длиннее лучевой кости проксимально, но дистально обе кости заканчиваются на одном уровне. 6 На точность измерения длинной кости влияют несколько факторов, таких как угол луча к длинной оси кости (должен быть получен угол, близкий к 90 °) и тип датчика (линейный и выпуклый зонды лучше секторных). 12
Некоторые исследователи предположили, что своего рода пренатальный весовой индекс может быть получен из длины бедренной кости, но, скорее всего, этот расчет добавляет мало информации к другим обычно используемым биометрическим параметрам. 14,22
ДРУГИЕ ИЗМЕРЕНИЯ И ДАТИРОВКА
Бинокулярное расстояние следует измерять как наименьший диаметр между глазами плода в плоскости, включая обе орбиты, которые должны казаться симметричными и равными по размеру, показывая максимальную ширину.
Это может быть полезно для датирования в случаях затылочно-заднего положения плода, когда измерение БЛД затруднено. Это измерение коррелирует с GA, но его рост нелинейный. Вариабельность в прогнозировании ГА составляет 14 дней между 14 и 27 неделями и 24 дня между 29 и 40 неделями. Бинокулярное расстояние важно для пациентов с риском врожденных аномалий и синдромов. 14,22
Поперечный диаметр мозжечка (TCD), измеренный на уровне субокципито-брегматической плоскости головы (рис.9.3) имеет криволинейную связь с GA и не сильно зависит от формы головы или нарушений роста. 22 Размер середины беременности в миллиметрах отражает GA в неделях.
Ключица имеет линейный рост во втором и третьем триместрах и была предложена в качестве полезного измерения для датирования, ее длина в миллиметрах очень близка к GA, выраженному в неделях. 14,22 Имея внутримембранозное окостенение вместо эндохондрального окостенения, ключица отличается от других длинных костей тела и не страдает теми же заболеваниями.
Было показано, что измерения лопатки, крестца, подвздошной кости и стопы хорошо коррелируют с GA. 14
Многие органы плода были измерены и связаны с ГА, такие как почки, сердце, аорты и легочные артерии. 2,10
ОТЧЕТ ПО ДАННЫМ
Размер плода более однороден на ранних сроках беременности, чем на более поздних. Было показано, что ранняя оценка ГА (сканирование 11/0–13/6 недель) или при плановом осмотре плода (16–18 недель) имеет большое значение. 26 Оценка дня родов не должна производиться позже 22 недель (BPD 60 мм). Точность снижается с 7 дней до 16 недель до 28 дней после 28 недель. Если было выполнено раннее сканирование, а второе сканирование дает более позднюю оценку, чем первое, не рекомендуется изменять исходную оценку. Задержка, скорее всего, связана с ограничением роста. Ультразвуковой составной возраст используется после первого триместра, позволяя получить измерения как можно большего числа параметров, за исключением AC, чтобы повысить точность оценки.Большинство авторов предпочитают указывать нижний пятый и верхний 95-й пределы достоверности для прогноза каждого измерения, поскольку это может иметь юридические последствия в случае использования при принятии управленческих решений. 13 При многоплодной беременности большинство авторов согласны с тем, что таблицы, используемые для одноплодной беременности, подходят для двойни, по крайней мере, в первом и втором триместрах. Рекомендуется основывать оценку ГА на более крупном близнеце. Задержка роста плода при многоплодной беременности становится очевидной между 25 и 36 неделями беременности и более выражена у тройни по сравнению с беременностью двойней. 22
Размер мешка на ранних сроках беременности
Размер гестационного мешка измеряется при ультразвуковом исследовании на ранних сроках беременности. С помощью трансвагинального ультразвука (обследования, во время которого высокочастотные звуковые волны создают изображение) гестационный мешок можно увидеть на очень ранних сроках беременности, когда его диаметр составляет всего около 2–3 миллиметров. Обычно это происходит примерно через пять недель после последней менструации.
Иногда ультразвуковые измерения выявляют гестационный мешок меньше ожидаемого.это открытие может быть поводом для беспокойства. Но делать выводы на основании однократного раннего УЗИ бывает сложно. Маленький гестационный мешок может ничего не значить или указывать на более высокий риск выкидыша. Проведение серии ультразвуковых обследований по мере прогрессирования беременности поможет вашему врачу правильно интерпретировать, что именно это означает.
Небольшой гестационный мешок может быть связан с выкидышем, но это не всегда так
Что такое гестационный мешок?
Гестационный мешок — это заполненная жидкостью структура, которая окружает эмбрион в утробе матери на ранних сроках беременности.Желточный мешок — это еще одна структура вне эмбриона, которая помогает ему в его развитии. Полюс плода — это начальная стадия зародыша, которая выглядит как толстая форма, прикрепленная к желточному мешку.
Ошибки времени беременности
На очень ранних сроках беременности, особенно во время первого УЗИ, размер гестационного мешка меньше ожидаемого может просто означать, что беременность наступила раньше (примерно на неделю), чем вы ожидали, исходя из даты последней менструации.Это довольно распространенное явление, учитывая, что у многих женщин 28-дневный менструальный цикл непредсказуем, а овуляция наступает точно в середине 14-го дня.
Менструальный цикл может длиться от 21 до 35 дней, и овуляция не всегда происходит на 14 день цикла, независимо от продолжительности цикла. Также возможно, что вы случайно не вспомнили дату последней менструации. Это легко сделать, особенно если вы не ожидали забеременеть и не обращали пристального внимания на свой цикл.
В этой ситуации следующий шаг — назначить контрольное УЗИ на несколько недель. Во время этого второго осмотра ваш врач снова измерит размер вашего гестационного мешка. Если беременность протекает нормально, мешок должен расти соответствующим образом. Если это так, ваш врач может изменить предполагаемую дату родов на основе других результатов ультразвукового исследования.
Возможная потеря беременности
Маленького гестационного мешка, наряду с некоторыми другими ранними результатами ультразвукового исследования (такими как увеличенный желточный мешок или небольшой гестационный мешок по отношению к размеру эмбриона, измеренному по длине короны-крестца), может быть недостаточно для окончательного диагноза выкидыша или другой потери беременности. (например, пораженная яйцеклетка).Но эти результаты считаются подозрительными в отношении надвигающегося выкидыша, поэтому перед диагностикой выкидыша потребуются дополнительные анализы и последующее ультразвуковое исследование.
К сожалению, когда последующее ультразвуковое исследование продолжает показывать небольшой размер мешочка, это серьезный предупреждающий сигнал о надвигающемся невынашивании беременности.
В этих случаях ваш врач, вероятно, порекомендует продолжить наблюдение до тех пор, пока не будет получено достаточно информации, чтобы определить, жизнеспособна ли беременность.Ваш врач, вероятно, будет использовать другие инструменты и тесты, помимо простого исследования размера гестационного мешка, чтобы определить, здорова ли ваша беременность.
Например, они могут проверить ваш уровень хорионического гонадотропина человека (ХГЧ), гормона, который вырабатывается вашим организмом во время беременности. У вас более высокий риск выкидыша, если ваш уровень ХГЧ не удваивается каждые два-три дня или падает.
Слово от Verywell
Обнаружение маленького гестационного мешка у вашего ребенка может расстроить, но помните, что это не окончательный вывод.Хотя это действительно вызывает беспокойство, а ждать повторного обследования сложно, все же есть надежда, что беременность будет жизнеспособной, особенно если на УЗИ не будет обнаружено никаких других отклонений.
Измерений CRL при беременности
Последнее обновление
Во время беременности необходимы регулярные осмотры, дородовой скрининг и сканирование. Ваш врач может назначить тесты, используемые для определения срока беременности, оценки срока гестации и поиска хромосомных аномалий, чтобы ваша беременность протекала гладко.Одним из таких сканирований является оценка длины макушки-крупа (CRL) плода.
Также читайте: Мудрые тесты для общего триместра во время беременности
Что такое CRL?
CRL — длина плода, измеренная от макушки до ягодиц. Это измерение в сантиметрах, без учета конечностей или желточного мешка. Поскольку CRL может быть получен примерно с 6 до 7 недель беременности с верхним пределом 14 недель, он полезен при расчете гестационного возраста плода.Низкая биологическая изменчивость на этом этапе беременности делает его наиболее точной оценкой гестационного возраста вашего ребенка.
Как только гестационный возраст станет очевидным из CRL, ваш врач может сообщить предполагаемую дату родов. Чем раньше будет проведено это сканирование, тем оно будет точнее. Обратите внимание, что срок беременности отличается от возраста оплодотворения. Гестационный возраст рассчитывается с первого дня последней менструации, тогда как срок оплодотворения обычно на две недели меньше срока беременности.
Что указывает длина крестца на макушке о здоровье вашего ребенка?
Сканирование CRL помогает вашему врачу оценить благополучие и развитие вашего ребенка в утробе матери. Средний ребенок имеет рост около 51 см и вес на момент рождения около 3,5 кг. С помощью этого сканирования можно определить длину и вес вашего ребенка на разных этапах беременности. Вот некоторые проблемы, которые помогает выявить CRL:
- Наличие сердцебиения — если измерение CRL составляет 7 мм или более, трансвагинальное УЗИ может определить сердцебиение плода.Этот тип ультразвука проводится через влагалище, а не снаружи, как это делается в большинстве случаев.
- Выкидыш — CRL может выявить отсутствие сердцебиения и, в свою очередь, пропущенный выкидыш. В таких случаях будущая мама не страдает обычными симптомами выкидыша, такими как боль или кровотечение. Также известный как тихий выкидыш, плацента продолжает вырабатывать гормон беременности, заставляя женщину думать, что она все еще беременна.
- Если ваш средний диаметр мешочка (MSD) менее чем на 5 мм больше, чем значение CRL, возможно, выкидыш в первом триместре неизбежен.Это может произойти, несмотря на то, что у ребенка нормальное сердцебиение.
- CRL, которые находятся на нижней стороне, также могут указывать на хромосомные аномалии, такие как синдром Эдвардса (трисомия 18), триплоидия или другие проблемы, связанные с ростом.
- Согласно исследованию, существует прямая корреляция между CRL, измеренным до 10 -й недели беременности, и массой тела при рождении. Это единственное в своем роде исследование, поскольку другие исследования сосредоточены на корреляции между обоими факторами только после 10 -й недели беременности.Беременным женщинам, у которых не было осложнений, было проведено 632 УЗИ. Результаты показали, что существует положительная связь между CRL в начале первого триместра и массой тела при рождении плода. Это может помочь предсказать низкий вес при рождении (LBW) и убедиться, что будущие родители эмоционально подготовлены к преждевременным родам и уходу за новорожденным.
Измерения
Таблица длины крестца короны
Диаграмма CRL была впервые представлена Робинсоном в 1975 году и до сих пор является основным справочным материалом для датирования беременности, а также оценки.Ниже для справки мы приводим таблицу CRL.
| Гестационный возраст в неделях | CRL (мм) | Масса |
| 6 недель | 4 мм | <1 г |
| 7 недель | 11 мм | <1 г |
| 8 недель | 17 мм | 1 г |
| 9 недель | 23 мм | 2 г |
| 10 недель | 34 мм | 4 г |
| 11 недель | 44 мм | 7 г |
| 12 недель | 57 мм | 14 г |
| 13 недель | 68 мм | 23 г |
| 14 недель | 81 мм | 43 г |
Это приблизительные размеры плода на разных сроках беременности.Другие факторы, такие как возраст матери, курение и количество потребляемой фолиевой кислоты, могут влиять на эти измерения.
Каждый ребенок индивидуален, и небольшие отклонения в росте и развитии являются нормальным явлением. Контрольные показатели вашего врача также могут отличаться от таблицы CRL. После сканирования CRL обязательно поговорите со своим гинекологом об успехах вашего ребенка и попросите подробный отчет об этом.
Также читайте: Рождение ребенка с синдромом Дауна
.


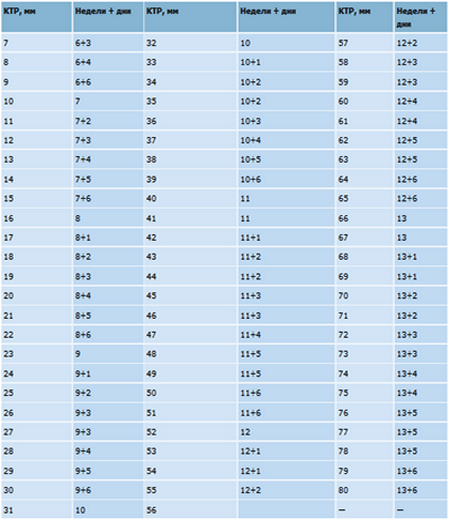 Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
Но при отсутствии болей внизу живота, кровянистых выделений и других признаков угрожающего выкидыша ультразвуковые данные, свидетельствующие об угрозе, необходимо интерпретировать, как чисто аппаратный феномен. Аналогом выражения «угроза по УЗИ» может быть выражение «головная боль по анализу мочи».
 Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
Они могут приводить к грубой десинхронизации развития эмбриональных тканей, критичным изменениям структуры коллагена и других белков, нарушению индукции дифференцировки и миграции делящихся клеток. Чаще всего встречаются аутосомные трисомии, моносомии, триплоидии, тетраплоидии.
