Содержание
УЗИ в ранние сроки беременности в Виннице. | Салютем
УЗИ на ранних сроках беременности (до 10 недель)
Ультразвуковое исследование – это распространенный, абсолютно безопасный и достоверный метод диагностики, широко применяется в различных сферах медицины, в том числе во время беременности.
Если Вы беременны нужно посетить врача-сонолога не менее трех раз, а при необходимости возможно и чаще. Периодическое прохождение УЗИ позволяет контролировать беременность, оценивать состояние ребенка и будущей мамы.
Безопасная беременность является одной из главных основ современного общества и приоритетом государства, для реализации которого Министерством здравоохранения разработаны и закреплены методические рекомендации изложены в приказе МЗ Украины №417 от 15.07.2011р. «Об организации амбулаторной акушерско-гинекологической помощи в Украине»
Различают два вида акушерского УЗИ: боль (через стенку живота) и трансвагинальный метод. Результаты обследования трансвагинальным способом более точные и надежные.
Результаты обследования трансвагинальным способом более точные и надежные.
Для чего проводят УЗИ на ранних сроках беременности?
- С помощью ультразвукового исследования определяется наличие беременности. Уже на 4-5 акушерской недели в полости матки можно рассмотреть плодное яйцо. Именно этот срок cчитается безопасным для проведения УЗИ.
- Для диагностики внематочной беременности. Благодаря раннему обследованию можно определить локализацию плодного яйца в матке или за ее пределами.
- Для определения срока беременности. Определяется копчиково-теменной размер плода, благодаря чему определяется точный срок беременности.
- Для определения количества плодов. Уже в первые недели беременности вы можете удвоить или даже утроить свою радость. Окончательно количество эмбрионов формируется с 6 недели беременности.
- Для определения жизнеспособности плода. На третьей неделе после зачатия начинает сокращаться сердце будущего малыша.
 Это четко регистрируется на экране монитора, начиная с 6-7 акушерского недели.
Это четко регистрируется на экране монитора, начиная с 6-7 акушерского недели. - Для диагностики угрозы выкидыша. Именно ультразвуковое исследование определит участки отслойка плодного яйца.
Итак, первое ультразвуковое исследование во время беременности — это важный момент диагностики, а также яркое воспоминание и первая встреча с вашим малышом.
Для определения срока беременности акушер-гинекологи применяют понятие акушерских недель, для определения которых расчет производится от 1-го дня последней менструации.
Особенности подготовки к УЗИ на ранних сроках беременности: при трансабдоминальном исследовании следует за 2 часа до процедуры выпить 1000-1500 мл жидкости.
УЗИ при беременности — сколько раз и на каких сроках делают, расшифровка, вредно или нет
22 Февраля 2013 г.
УЗИ при беременности используется в акушерской практике достаточно давно, позволяя акушерам-гинекологам проводить полную диагностику развития плода еще в пренатальном периоде.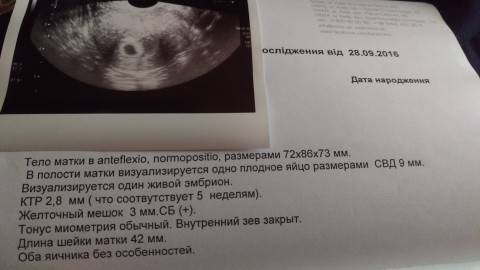
Возможности и значение УЗИ при беременности трудно переоценить – ведь этот вид диагностики используется не только для определения срока беременности на раннем этапе, но и в ходе скрининга, диагностики определенных патологий плода, которые невозможно определить с помощью других исследований.
Многократное УЗИ при беременности дает врачу-диагносту четкое представление о том, как происходит формирование различных систем и внутренних органов малыша и позволяет своевременно увидеть нарушения его развития и предпринять необходимые меры.
Сколько раз и когда проводится УЗИ при беременности?
Первое УЗИ при беременности проводится при задержке менструации 7-10 дней для определения локализации плодного яйца. УЗИ при беременности на этом сроке позволяет исключить такую патологию как внематочная беременность, когда плодное яйцо может локализоваться в маточной трубе, яичнике, шейке матки и крайне редко — в брюшной полости. Несвоевременная диагностика внематочной беременности может привести к разрыву органа, где локализуется плодное яйцо и массивному внутрибрюшному кровотечению, тогда как ранняя диагностика внематочной беременности позволяет предотвратить разрыв органа и сохранить его.
Несвоевременная диагностика внематочной беременности может привести к разрыву органа, где локализуется плодное яйцо и массивному внутрибрюшному кровотечению, тогда как ранняя диагностика внематочной беременности позволяет предотвратить разрыв органа и сохранить его.
При задержке менструации 7 дней в плодном яйце еще нет эмбриона, он визуализируется позднее – в 5 недель беременности. Именно на этом сроке у него формируется сердце и его биение можно увидеть, поэтому рекомендовано сделать повторное УЗИ для исключения такой патологии как анэмбриония (отсутствие эмбриона в плодном яйце).
В 10-14 недель беременности проводят следующее УЗИ, которое позволяет исключить грубые пороки развития у плода. Это исследование является первым скринингом, когда на основании сопоставления результатов УЗИ и анализа крови можно исключить или заподозрить генетическую патологию у плода.
В 16-20 недель беременности проводится второй скрининг. Акушер-гинеколог оценивает строение лицевого черепа, структур головного мозга, развитие внутренних органов. Также определяется степень зрелости плаценты (строение и расположение плаценты), пуповины, состояние маточно-плацентарного кровотока, положение плода, количество околоплодных вод (исключение маловодия/многоводия). При обследовании врач оценивает состояние внутреннего зева шейки матки для выявления возможного укорачивания (данная патология может быть одной из причин угрозы прерывания беременности).
Акушер-гинеколог оценивает строение лицевого черепа, структур головного мозга, развитие внутренних органов. Также определяется степень зрелости плаценты (строение и расположение плаценты), пуповины, состояние маточно-плацентарного кровотока, положение плода, количество околоплодных вод (исключение маловодия/многоводия). При обследовании врач оценивает состояние внутреннего зева шейки матки для выявления возможного укорачивания (данная патология может быть одной из причин угрозы прерывания беременности).
При сроке беременности 32-34 недели проводится УЗИ, которое позволяет определить соответствие размеров плода гестационному сроку беременности. Вновь оценивается предлежание плода в матке (головное или тазовое), расположение плаценты, количество околоплодных вод. Это исследование сочетают с допплерометрией для оценки маточно-плацентарного и плодово-плацентарного кровотока – врач должен быть уверен, что кровоток в норме, и будущий малыш с кровью мамы получает достаточно кислорода
За 1-2 недели до родов проводится УЗИ, необходимое для определения предлежащей части плода (голова, тазовый конец, ножки или поперечное положение плода), предполагаемой его массы, состояния плаценты и количества околоплодных вод, исключает обвитие пуповины вокруг шеи ребенка. На основании этих данных врач вырабатывает тактику ведения родов (через естественные родовые пути или путем кесарева сечения).
На основании этих данных врач вырабатывает тактику ведения родов (через естественные родовые пути или путем кесарева сечения).
Расшифровка УЗИ при беременности
Очень часто пациентки просят гинекологов ГУТА КЛИНИК расшифровать результаты УЗИ при беременности. Начнем с того, что снимки УЗИ требуют непосредственной визуальной оценки и, будучи присланными по электронной почте, а затем распечатанными, много теряют в качестве, что существенно затрудняет диагностику. УЗИ при беременности – исследование, проводимое в реальном времени и требующее оценки также в реальном времени. Следовательно, расшифровку УЗИ при беременности должен осуществлять специалист, проводивший Вам данное исследование.
Грамотная расшифровка УЗИ при беременности требует от специалиста высокой квалификации и богатого практического опыта работы. Для того, чтобы правильно расшифровать результаты УЗИ при беременности, необходимо проведение исследования на современном экспертном оборудовании высококвалифицированным врачом, прошедшим соответствующую подготовку.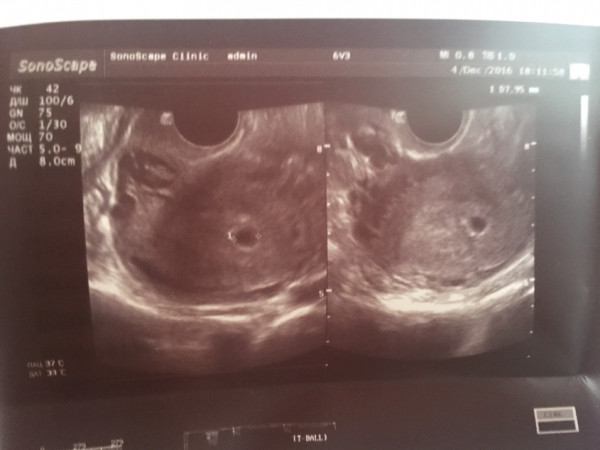
Именно такие специалисты работают в медицинском центре ГУТА КЛИНИК. Наши врачи акушеры-гинекологи имеют высокую квалификацию и большой опыт проведения УЗИ при беременности. Мы используем качественное европейское оборудование, позволяющее проводить не только стандартное УЗИ при беременности.
Трехмерное (3D) УЗИ при беременности
3D УЗИ при беременности – трехмерное, объемное изображение плода. Будущие родители уже оценили по достоинству этот вид УЗ-исследования – часто вместо первой фотографии малыша в семейный альбом вклеивается именно 3d снимок.
Тем не менее, с медицинской точки зрения, применение 3d и даже 4d УЗИ при беременности, больше похожего на фильм о внутриутробной жизни ребенка, вызывает сомнение. Согласно медицинским показаниям, 3d УЗИ при беременности проводится только в случае подозрения на наличие аномалий развития лица и конечностей.
УЗИ при беременности: вредно или нет?
Даже опытные будущие мамы, имеющие не по одному малышу, иногда переживают при необходимости делать частое УЗИ при беременности.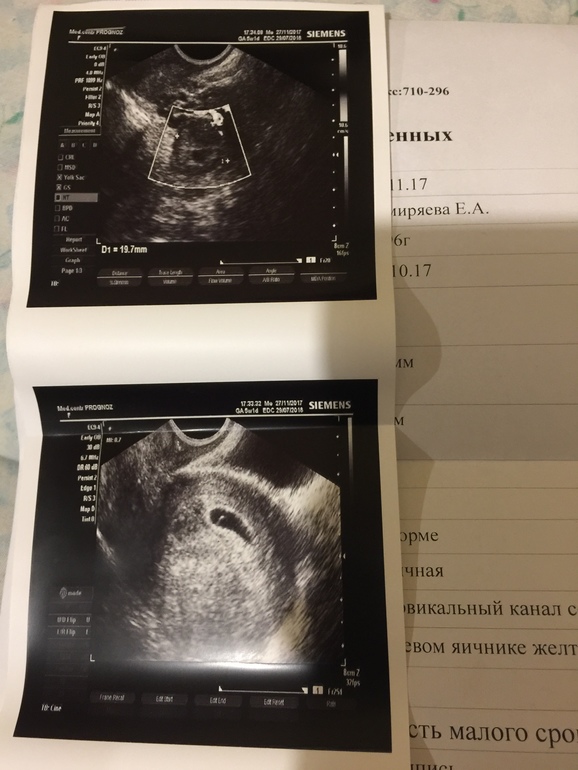 Не обладая достоверной информацией, они очень переживают, не навредит ли это ребенку. Есть сформировавшийся стереотип, согласно которому частое УЗИ при беременности влияет на формирование малыша, может сделать его неполноценным, а то и вовсе грозит развитием генетических пороков. Так вредно или нет УЗИ при беременности?
Не обладая достоверной информацией, они очень переживают, не навредит ли это ребенку. Есть сформировавшийся стереотип, согласно которому частое УЗИ при беременности влияет на формирование малыша, может сделать его неполноценным, а то и вовсе грозит развитием генетических пороков. Так вредно или нет УЗИ при беременности?
УЗИ при беременности проводится с помощью ультразвука. Частота колебаний ультразвука много выше, чем способно расслышать человеческое ухо. Может ли будущий малыш услышать эти звуки и могут ли они повлиять на его развитие? До 17-18 недель органы слуха у малыша сформированы довольно слабо, поэтому практически единственный звук, который он может не столько «слышать», сколько ощущать его колебания – это стук любящего маминого сердца.
Какое влияние может иметь ультразвук на плод? Убедительных данных о негативном влиянии УЗИ на плод в мировой практике нет. Таким образом, нет никаких разумных аргументов в пользу отказа от УЗИ при беременности.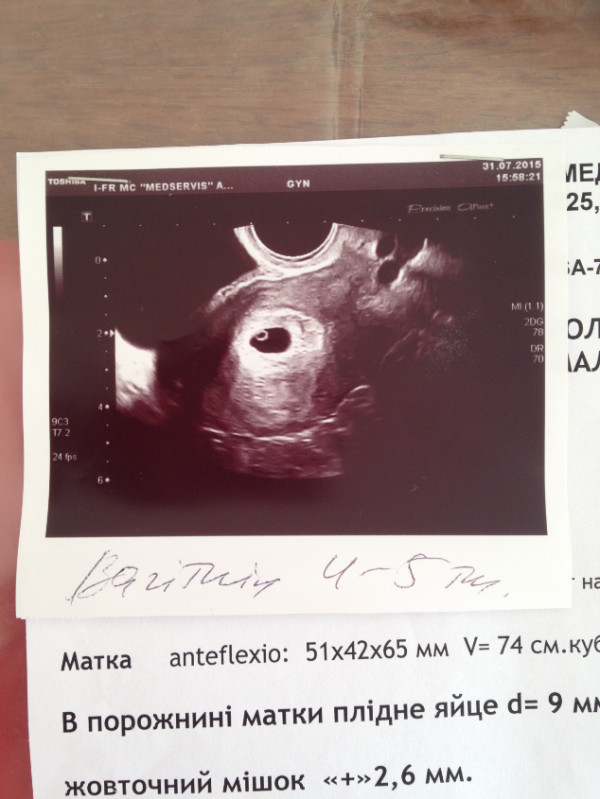 В России УЗИ при беременности является обязательным исследованием, входящим в обязательный скрининг беременных и проводится чаще всего трижды за весь период беременности. За всю историю существования УЗИ при беременности не было доказано сколько-нибудь отрицательного его воздействия на развитие плода.
В России УЗИ при беременности является обязательным исследованием, входящим в обязательный скрининг беременных и проводится чаще всего трижды за весь период беременности. За всю историю существования УЗИ при беременности не было доказано сколько-нибудь отрицательного его воздействия на развитие плода.
УЗИ при беременности не зря считается «золотым стандартом» диагностики нарушений внутриутробного развития плода. С его помощью можно избежать развития возможных осложнений и патологий, вовремя принять меры по предотвращению каких-либо ситуаций, которые могут препятствовать Вашей встрече с малышом. А потому стоит ли доверять ничем не обоснованным предрассудкам, если на кону стоит будущее – Вас и Вашего крохи?
Кто делал узи на сроке 5 недель(акушерских), цикл 24 дня у …
— Посдавайте кровь на хгч в динамике, а недель в 6, ближе даже к 7 — на узи. У меня в 5,2 не было эмбриона, только яйцо, сердечко увидели и услышали только в 6,4
— @alena_gorkavaya, сходите еще к другому специалисту
— Аппаратура очень хорошая, новый узи центр! По размерам на узи эмбрион соответствует 7-ми неделям, так что думаю не может быть ошибок, фиг знает но мне так сказали
— @alena_gorkavaya, может позднее прикрепление и большой цикл?В прошлую Б, на 7 неделе я не только слышала отчетливо сердцебиение и видела пульсирующее крохотное сердечно, не в 12 я думаю, а в 10 уже точно все будет, или у врача аппаратура не очень была. .
.
— Девочки вот вы пишите на узи сердечко слышно на 6-7 неделях, я была на узи в 7-8 нед и была только пульсация, именно СЛЫШНО ничего не было, врач написала серцебиение есть, и что отчетливо я его услышу только в 12 нед. Да?
— @mamatata88, @smolka @katrisha_19 @crtfsc @ta_anya @id07041989 @iri_black спасибо большое за ваши ответы😊💐
— Плодное яйцо было видно.
— на 5й только яйцо видно было, на 7й уже был эмбрион
— На 5 неделе делала, эмбриона не было видно. Сидела на измене неделю, все мозги себе съела, чувствовала еще что врач жутко внематочной боялась. Сидела сутками инет шерстила и плакала. Через неделю сделали снова, увидели нашу миллиметровую бусинку. А потом и сердцебиение через 10 дней. Так что на этом сроке норма не видеть эмбрион! Поверьте другим сумасшедшим мамкам и не нервничайте🌺
— У меня на 5 видео не было ) а вот на 8-9 уже было видно 😊
— Делала на 6,4, сердцебиение отчетливое и эмбрион) до этого только кровь сдавала на хгч, ибо до 6 недель, как мне объяснил гинеколог, смотреть на узи нет смысла.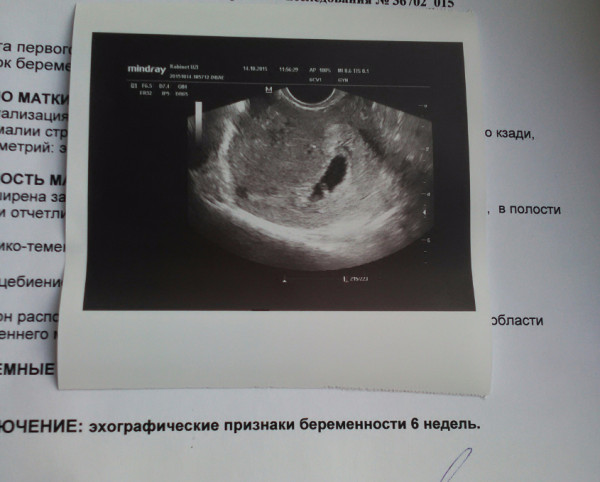 За это время плодное яйцо должно успеть опуститься в полость матки и прикрепиться к её стенкам, то есть 6-7 недель)
За это время плодное яйцо должно успеть опуститься в полость матки и прикрепиться к её стенкам, то есть 6-7 недель)
— делала в 6 недель, было видно
— Я первое УЗИ так же делала на 5 акушерских, тоже было только околоплодноое, но врач говорила что там видно как он развивается) Поэтому не волнуйтесь) Это нормально)
— Я первый раз делала на 7-8! Был виден ! На 5 акушерских это очень рано
— спасибо и тебе
Оценка гестационного мешка — StatPearls
Непрерывное обучение
Гестационный мешок — это первая структура, которую можно увидеть при беременности при УЗИ уже на 4,5–5 неделях гестационного возраста, но она специфична для диагностики внутриутробной беременности только на 97,6%. Акушерское УЗИ на ранних сроках беременности необходимо для дифференциации внутриутробной беременности, беременности неизвестного происхождения и внематочной беременности, а также для оценки жизнеспособности беременности. В этом упражнении рассматривается интерпретация результатов акушерского УЗИ на ранних сроках беременности и подчеркивается роль межпрофессиональной группы в оценке и обеспечении последующего ухода за пациентами, у которых диагностирована беременность с неизвестным местонахождением или неопределенной жизнеспособностью.
Цели:
Описать эмбриональное развитие и сонографические особенности ранней беременности между 5 и 8 неделями гестации и их особенности для установления диагноза внутриутробной беременности.
Ознакомьтесь с методикой проведения комплексного двухмерного акушерского УЗИ в первом триместре.
Обобщите используемые в настоящее время критерии для постановки диагноза несостоятельности беременности на ранних сроках.
Объясните важность сотрудничества и общения между межпрофессиональной командой для улучшения результатов для пациенток с диагнозом беременности неизвестного местоположения или неопределенной жизнеспособности.
Заработайте кредиты на непрерывное образование (CME / CE) по этой теме.
Введение
Гестационный мешок — это заполненная жидкостью структура, окружающая эмбрион в течение первых нескольких недель эмбрионального развития. Это первая структура, которую во время беременности можно увидеть при УЗИ уже в 4 года. Срок гестации от 5 до 5 недель и на 97,6% специфичен для диагностики внутриутробной беременности (IUP). [1]
Срок гестации от 5 до 5 недель и на 97,6% специфичен для диагностики внутриутробной беременности (IUP). [1]
Анатомия и физиология
Матка — это женский репродуктивный орган, который можно визуализировать с помощью трансабдоминального или трансвагинального ультразвукового исследования кзади от мочевого пузыря и кпереди от толстой кишки. Яичники — это парные репродуктивные органы, которые находятся латеральнее матки в полости малого таза. Матка состоит из трех частей: шейки матки, тела и дна. У небеременных женщин полость матки разрушается.На ранних сроках беременности, на сроке от 4,5 до 5 недель, гестационный мешок появляется в центральной части тела матки, первоначально его диаметр составляет 2–3 мм [2].
Показания
При отсутствии каких-либо симптомов УЗИ плода в первом триместре следует проводить на сроке от 11 до 13 недель, чтобы установить гестационный возраст и оценить жизнеспособность [3]. Ранняя беременность с симптомами боли в животе, тазовой боли и вагинального кровотечения требует обследования с помощью УЗИ органов малого таза, чтобы дифференцировать внутриматочную беременность, беременность неизвестного происхождения и внематочную беременность.
Оборудование
Комплексное двухмерное акушерское УЗИ в первом триместре включает трансабдоминальные и трансвагинальные исследования. Криволинейный зонд (от 1 до 6 МГц) используется для трансабдоминального доступа, в то время как высокочастотный (от 7,5 до 10 МГц) трансвагинальный зонд является выбором для тазовой части ультразвукового исследования. [4]
Методика
Сначала проводится трансабдоминальное обследование, при котором основное внимание уделяется визуализации всей матки, а также придатков с обеих сторон.Пациент должен локализовать свою боль, и экзаменатор получает специальные изображения этой области. Таз обследуется на предмет признаков гемоперитонеума, и, если обнаружено скопление внематочной жидкости, проводится сканирование верхней части живота (мешок Моррисона и параколические желоба) для определения степени кровотечения. Затем проводится трансвагинальная часть обследования, в ходе которой основное внимание уделяется дальнейшей оценке матки, маточных труб и яичников. [4] Трансвагинальная сонография (TVS) дает улучшенное разрешение по сравнению с трансабдоминальным доступом, в первую очередь из-за используемых более высоких частот, а также из-за отсутствия деформации луча передней брюшной стенкой.Трансвагинальное УЗИ также не требует полного мочевого пузыря. [5] Ультрасонография в M-режиме считается безопасной на всех сроках беременности. Допплерография связана с гораздо более высоким выходом энергии и рекомендуется только при наличии клинических показаний [3].
[4] Трансвагинальная сонография (TVS) дает улучшенное разрешение по сравнению с трансабдоминальным доступом, в первую очередь из-за используемых более высоких частот, а также из-за отсутствия деформации луча передней брюшной стенкой.Трансвагинальное УЗИ также не требует полного мочевого пузыря. [5] Ультрасонография в M-режиме считается безопасной на всех сроках беременности. Допплерография связана с гораздо более высоким выходом энергии и рекомендуется только при наличии клинических показаний [3].
Средний диаметр гестационного мешка (mGSD) рассчитывается путем усреднения измерений, полученных в трех ортогональных плоскостях. Другими словами, его можно вычислить, сложив измерения высоты, ширины и длины и разделив полученную сумму на 3.[6]
Клиническая значимость
Пациенты с ранней беременностью, имеющие клинические симптомы боли в животе, тазовой боли или вагинального кровотечения, должны быть оценены с помощью ультразвукового исследования органов малого таза и определения уровня хорионического гонадотропина человека (B-hCG) в сыворотке крови, которые в сочетании , помочь в ведении пациентов. Эти два теста помогают дифференцировать IUP, беременность неизвестного происхождения и внематочную беременность.
Эти два теста помогают дифференцировать IUP, беременность неизвестного происхождения и внематочную беременность.
Эмбриональное развитие между 5 и 7 неделями беременности следует предсказуемой схеме, которую можно использовать на ранних сроках беременности для определения места беременности и гестационного возраста.Первый сонографический признак беременности — гестационный мешок, который появляется на сроке от 4,5 до 5 недель. Нормальный гестационный мешок представляет собой круглую структуру в центральной эхогенной части тела матки, первоначально имеющую диаметр 2-3 мм и увеличивающуюся на 1,13 мм в день. К 5,5 неделе беременности можно увидеть тонкостенную круглую структуру, желточный мешок, внутри гестационного мешка, который достигает примерно 6 мм к тому времени, когда желточный мешок становится видимым. К шести неделям беременности в желточном мешке становится видна структура размером 1-2 мм, которая представляет собой эмбрион.Размер эмбриона измеряется с помощью оценки длины копыта (CRL), которая является наиболее точным инструментом оценки гестационного возраста на ранних сроках беременности. К восьми неделям беременности проявляются зачатки головы, тела и конечностей. [2] [7]
К восьми неделям беременности проявляются зачатки головы, тела и конечностей. [2] [7]
Идентификация внутриматочного гестационного мешка с помощью УЗИ имеет 97,6% специфичность для диагностики ВМД, в то время как визуализация желточного мешка имеет 100% специфичность [1]. Гестационный мешок выглядит нормально, гладкий, круглый или овальный и находится в центральной части матки (другие места гестационного мешка должны вызывать опасения по поводу внематочной беременности).Если сбор внутриматочной жидкости не является круглым / овальным, тогда можно применить термин «псевдогестационный мешок». «Псевдогестационный мешок» имеет острые края с возможными обломками внутри просвета и может быть замечен при внематочной беременности [8]. В некоторых случаях до развития желточного мешка наблюдаются признаки двойного мешка или внутриподвесные признаки. Признак двойного мешка и внутриподвечный признак представляют два слоя децидуальной оболочки в стенке матки и выглядят как эхогенные кольца, окружающие гестационный мешок, что убедительно указывает на ВМД, но не всегда присутствует. [9]
[9]
Учитывая предсказуемость раннего эмбрионального развития, диаметр гестационного мешка определенного размера без эмбриона является диагностическим признаком несостоятельности беременности. Средний диаметр мешка (MSD) 25 мм без эмбриона указывает на несостоятельность беременности, в то время как MSD между 16 и 25 мм без эмбриона указывает на возможную несостоятельность беременности. Дополнительные критерии диагностики несостоятельности беременности включают неспособность развития желточного мешка через две или более недель после визуализации гестационного мешка и неспособность эмбриона с сердцебиением развиваться через 11 или более дней после визуализации желточного мешка внутри гестационного мешка.В этом случае повторное УЗИ возможно через 11–14 дней. [8] [10]
В прошлом «дискриминационные уровни» B-hCG были методом, помогающим в диагностике и ведении беременности на ранних сроках. Тем не менее, исследования показали, что уровни B-hCG в сыворотке значительно различаются во время беременности, и не следует полагаться исключительно на уровень изолированного B-hCG в сыворотке при диагностике ранней беременности, когда нет окончательной IUP, идентифицированной сонографически.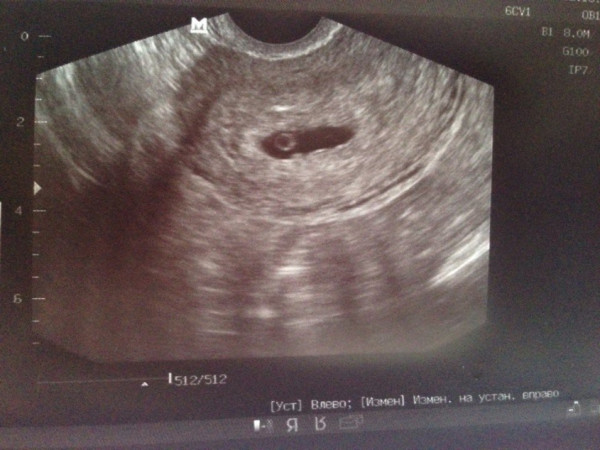 [11] Скорее, рекомендуются серийные уровни B-hCG в дополнение к повторной визуализации, когда диагноз неясен.В случаях ранней беременности, когда выявлено неспецифическое скопление внутриматочной жидкости у пациентов с повышенным уровнем B-hCG, которые клинически стабильны, наиболее подходящим диагнозом является беременность неизвестного происхождения. Поскольку частота внематочных беременностей составляет примерно 2%, неспецифический сбор внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриутробной беременности. В этих случаях рекомендуется повторная визуализация и анализ B-hCG через 48–72 часа.[12]
[11] Скорее, рекомендуются серийные уровни B-hCG в дополнение к повторной визуализации, когда диагноз неясен.В случаях ранней беременности, когда выявлено неспецифическое скопление внутриматочной жидкости у пациентов с повышенным уровнем B-hCG, которые клинически стабильны, наиболее подходящим диагнозом является беременность неизвестного происхождения. Поскольку частота внематочных беременностей составляет примерно 2%, неспецифический сбор внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриутробной беременности. В этих случаях рекомендуется повторная визуализация и анализ B-hCG через 48–72 часа.[12]
Улучшение результатов группы здравоохранения
Женщины, обращающиеся для оценки боли в животе или вагинального кровотечения с повышенным уровнем B-hCG, представляют диагностическую дилемму на ранней стадии беременности, если визуализирующее исследование не демонстрирует четко внутриутробную беременность. Усилия межпрофессиональной команды улучшат результаты диагностики и лечения этих случаев.
Для женщин детородного возраста тест на беременность является первым шагом в оценке поданной жалобы.Если состояние пациентки клинически стабильно, а тест на беременность положительный, необходимо провести УЗИ органов малого таза, чтобы оценить место беременности. Если выявлена внематочная беременность, команда акушеров-гинекологов должна быть вовлечена в лечение пациентки как можно скорее. Тем не менее, в случае беременности с неизвестным местонахождением, клинический врач должен организовать тщательное наблюдение, и для пациентки необходимы строгие меры предосторожности при возвращении, учитывая возможность ранней внематочной беременности. Медсестра с акушерской / неонатальной специализацией может оказать большую помощь, поскольку она может помочь независимо от диагноза и направления лечения, консультируя пациента и помогая в любых процедурах.Эта ситуация требует усердия и взаимодействия между различными поставщиками, чтобы обеспечить надлежащее наблюдение. Радиологи должны быть знакомы с нормальными и ненормальными результатами ультразвукового исследования на ранних сроках беременности и использовать самые консервативные критерии при оценке жизнеспособности и диагностике несостоятельности беременности. Направляющий врач должен предоставить историю болезни и определить количественный уровень B-hCG, чтобы помочь радиологу в интерпретации результатов визуализационных исследований. В составе команды лечащие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной беременности или неудачной беременности.(Уровень I)
Направляющий врач должен предоставить историю болезни и определить количественный уровень B-hCG, чтобы помочь радиологу в интерпретации результатов визуализационных исследований. В составе команды лечащие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной беременности или неудачной беременности.(Уровень I)
Межпрофессиональный командный подход необходим для управления этими случаями и достижения наилучшего варианта управления. [Уровень 5]
Повышение квалификации / Вопросы для повторения
Рисунок
Эндовагинальное УЗИ матки в коронарной плоскости с большим пустым гестационным мешком. Предоставлено доктором Майклом Ламбертом
Рисунок
Хронология беременности по неделям и месяцам гестационного возраста. Предоставлено Wikimedia Commons, «Медицинская галерея Микаэля Хэггстрёма, 2014» (общественное достояние)
Рисунок
Ретровертированная матка с гестационным мешком (GS) внутри эндометриального эха матки и содержит желточный мешок (YS). Предоставлено доктором Майклом Ламбертом
Предоставлено доктором Майклом Ламбертом
Рисунок
Заключительное трансабдоминальное УЗИ через 8 недель, показывает
гестационный мешок 7,3 мм без плода. Предоставил Трипти М. Мэтью, доктор медицины, магистр здравоохранения, магистр делового администрирования, доктор философии.
Рисунок
Нормальный плодный мешок. Изображение любезно предоставлено S Bhimji MD
Ссылки
- 1.
- Richardson A, Gallos I, Dobson S, Campbell BK, Coomarasamy A, Raine-Fenning N. Точность ультразвукового исследования в первом триместре для диагностики внутриутробной беременности до визуализации желточный мешок: систематический обзор и метаанализ.Ультразвуковой акушерский гинекол. 2015 август; 46 (2): 142-9. [PubMed: 25393076]
- 2.
- Doubilet PM. Ультразвуковое исследование первого триместра. Radiol Clin North Am. 2014 ноя; 52 (6): 1191-9. [PubMed: 25444100]
- 3.
- Salomon LJ, Alfirevic Z, Bilardo CM, Chalouhi GE, Ghi T.
 , Kagan KO, Lau TK, Papageorghiou AT, Raine-Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor -Трич И.Е., Той А., Йео Г. Практические рекомендации ISUOG: выполнение ультразвукового исследования плода в первом триместре.Ультразвуковой акушерский гинекол. 2013 Янв; 41 (1): 102-13. [PubMed: 23280739]
, Kagan KO, Lau TK, Papageorghiou AT, Raine-Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor -Трич И.Е., Той А., Йео Г. Практические рекомендации ISUOG: выполнение ультразвукового исследования плода в первом триместре.Ультразвуковой акушерский гинекол. 2013 Янв; 41 (1): 102-13. [PubMed: 23280739] - 4.
- Mausner Geffen E, Slywotzky C, Bennett G. Подводные камни и советы по диагностике внематочной беременности. Abdom Radiol (Нью-Йорк). 2017 Май; 42 (5): 1524-1542. [PubMed: 28144719]
- 5.
- Moorthy RS. ТРАНСВАГИНАЛЬНАЯ СОНОГРАФИЯ. Med J Вооруженные силы Индии. 2000 Июль; 56 (3): 181-183. [Бесплатная статья PMC: PMC5532046] [PubMed: 287]
- 6.
- Капфхамер Дж. Д., Паланиаппан С., Саммерс К., Кассель К., Манкузо А. С., Райан Г. Л., Шах Д. К..Разница между средним диаметром гестационного мешка и длиной копчика как маркером потери беременности в первом триместре после экстракорпорального оплодотворения. Fertil Steril. 2018 Янв; 109 (1): 130-136.
 [Бесплатная статья PMC: PMC6248327] [PubMed: 2
[Бесплатная статья PMC: PMC6248327] [PubMed: 264]
- 7.
- Blaas HG. Выявление структурных аномалий в первом триместре с помощью УЗИ. Лучшая практика Res Clin Obstet Gynaecol. 2014 Апрель; 28 (3): 341-53. [PubMed: 24355991]
- 8.
- Doubilet PM, Benson CB, Bourne T, Blaivas M, Общество радиологов в ультразвуковой мультиспециализированной группе по диагностике выкидыша в раннем первом триместре и исключению жизнеспособной внутриутробной беременности.Барнхарт К.Т., Бенасерраф Б.Р., Браун Д.Л., Филли Р.А., Фокс Дж.С., Голдштейн С.Р., Кендалл Дж.Л., Лайонс Е.А., Портер М.Б., Преториус Д.Х., Тимор-Тритч И.Е. Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med. 2013 10 октября; 369 (15): 1443-51. [PubMed: 24106937]
- 9.
- Doubilet PM, Benson CB. Признак двойного мешка и признак внутриположения на ранних сроках беременности: надежность и частота встречаемости. J Ultrasound Med. 2013 июл; 32 (7): 1207-14.
 [PubMed: 23804343]
[PubMed: 23804343] - 10.
- Прейслер Дж., Копейка Дж., Исмаил Л., Ватанан В., Фаррен Дж., Абдалла И., Баттачарджи П., Ван Холсбек С., Боттомли С., Гулд Д., Джонсон С., Сталдер С., Ван Калстер Б., Гамильтон Дж., Тиммерман Д., Борн T. Определение безопасных критериев диагностики выкидыша: проспективное наблюдательное многоцентровое исследование. BMJ. 2015 23 сентября; 351: h5579. [Бесплатная статья PMC: PMC4580727] [PubMed: 26400869]
- 11.
- Doubilet PM, Benson CB. Еще одно свидетельство против надежности дискриминационного уровня хорионического гонадотропина человека.J Ultrasound Med. 2011 декабрь; 30 (12): 1637-42. [PubMed: 22123998]
- 12.
- Маццариол Ф.С., Робертс Дж., О, С.К., Риччи З., Кенигсберг М., Стейн М.В. Жемчужины и подводные камни в акушерской сонографии в первом триместре. Clin Imaging. 2015 март-апрель; 39 (2): 176-85. [PubMed: 25457572]
УЗИ первого триместра
Изображения: Ссылки по теме на внешние сайты (из Bing)
Онтология:
Гестационный мешок
(C0553498)
| Определение (MSH) | Структура округлой формы обычно располагается на верхнем дне матки на ранних сроках беременности. Он включает ЭМБРИОН; АМНИОТИЧЕСКАЯ ЖИДКОСТЬ; и желточный мешок. Это видно на ПРЕНАТАЛЬНОЙ УЛЬТРАЗОНОГРАФИИ к пятой неделе беременности. Его размер часто используется для определения и мониторинга ГЕСТАЦИОННОГО ВОЗРАСТА; РОСТ ПЛОДА; и ОСЛОЖНЕНИЯ БЕРЕМЕННОСТИ. Он включает ЭМБРИОН; АМНИОТИЧЕСКАЯ ЖИДКОСТЬ; и желточный мешок. Это видно на ПРЕНАТАЛЬНОЙ УЛЬТРАЗОНОГРАФИИ к пятой неделе беременности. Его размер часто используется для определения и мониторинга ГЕСТАЦИОННОГО ВОЗРАСТА; РОСТ ПЛОДА; и ОСЛОЖНЕНИЯ БЕРЕМЕННОСТИ. |
| Определение (NCI) | Мешочек, окутывающий зародыш. Он состоит из внеэмбриональных оболочек. |
| Концепции | Эмбриональная структура ( T018 ) |
| MSH | D058746 |
| LNC | LP7273-8, MTHU002950 |
| Английский | Гестационный мешок, мешки, гестационный мешок, гестационный мешок, гестационный мешок, гестационный мешок, мешки, беременность, гестационный мешок, мешок, беременность, мешок, гестационный, мешок гестации, гестационный мешок |
| Французский | Мешок беременности, Sac gestationnel |
| Немецкий | Беременность |
| Чешский | гестачни вачек |
| Итальянский | Sacco gestazionale |
| Испанский | Saco Gestacional |
| Русский | ГЕСТАЦИОННЫЙ МЕШОК, ГЕСТАЦИОННЫЙ МЕШОК |
| Португальский | Saco Gestacional |
| Польский | Pęcherzyk ciowy |
| Норвежский | Gestasjonssekk, Fosterblære, Saccus gestationalis, Blastocyste |
Онтология:
Эмбрион целиком
(C1305370)
| Концепции | Эмбриональная структура ( T018 ) |
| SnomedCT | 579 |
| Английский | Эмбрион, Целый эмбрион (строение тела), Целый эмбрион, Эмбрион, NOS |
| Испанский | embrión [como un todo] (estructura corporal), embrión [como un todo], embrión |
Ультразвук — важнейший инструмент управления выкидышем
Эта история впервые появилась на сестринском сайте компании Diagnostic Imaging, Contemporary Ob / Gyn
Введение
Выкидыш на ранних сроках определяется как нежизнеспособная внутриутробная беременность с либо пустой гестационный мешок, либо гестационный мешок, содержащий эмбрион или плод без сердечной деятельности в течение первых 12 6/7 недель беременности.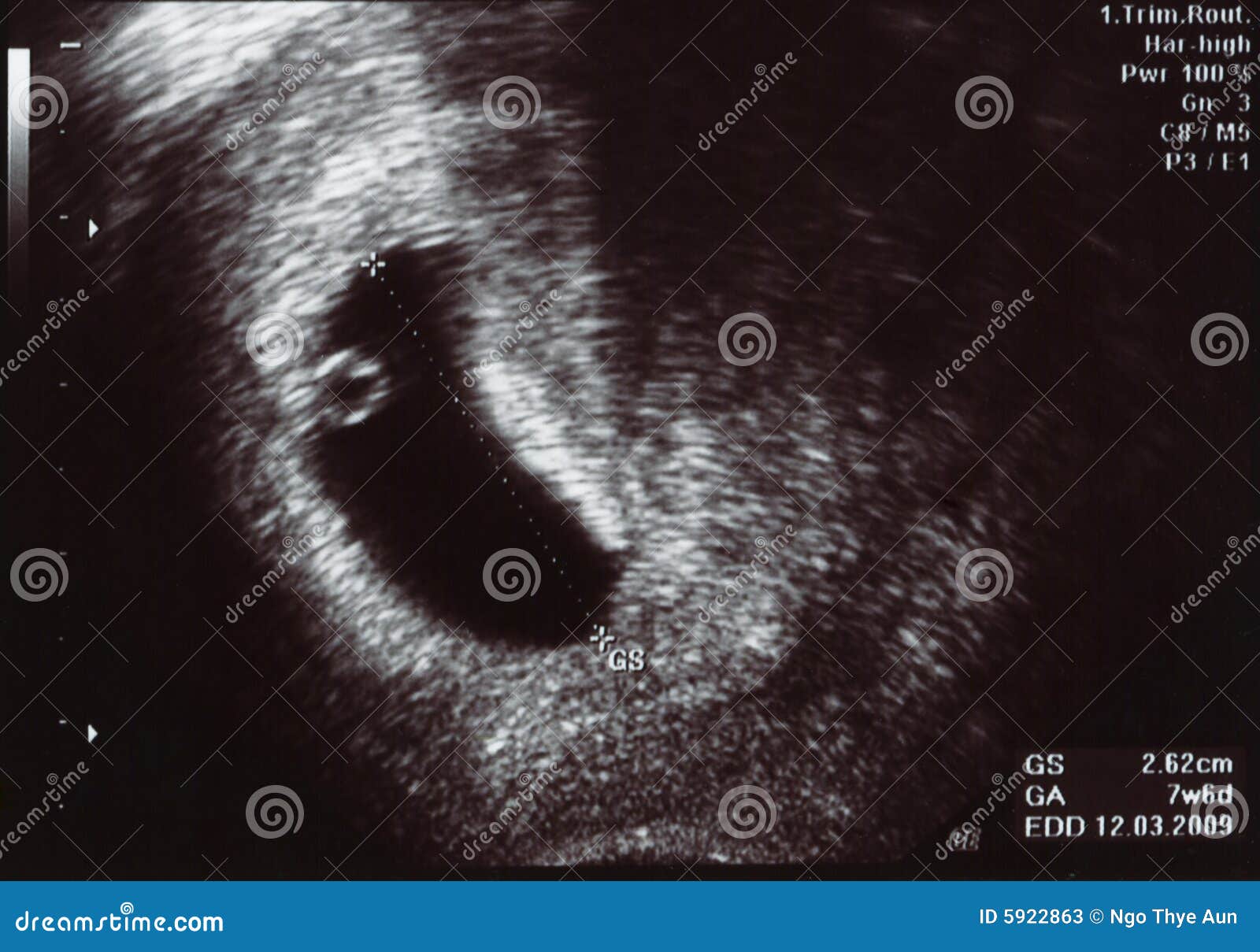 1
1
Прекращение развития происходит примерно в 10–20 процентах клинически признанных беременностей, причем с увеличением возраста родителей этот показатель увеличивается. 1-3 С принятием раннего домашнего тестирования на беременность, женщин обычно направляют на сонографическое обследование на очень ранних сроках беременности, чтобы определить место и жизнеспособность беременности.
Хотя мы считаем, что УЗИ незаменимо для лечения подозреваемой несостоятельности беременности на ранних сроках, если его проводить слишком рано или без строгого соблюдения рекомендаций, это может привести к неубедительным результатам или неправильному диагнозу потери беременности на ранних сроках. 4
Ультразвуковое исследование (обычно трансвагинальное) в сочетании с β-ХГЧ и анамнезом болезни является инструментом для точной постановки диагноза нежизнеспособной беременности.
Исторически эти критерии основывались на небольших исследованиях; CRL ≥ 5 мм и средний диаметр мешочка ≥ 16-17 мм без эмбриона считались диагностическими для ранней потери беременности. 1,5 За последнее десятилетие надежность этих порогов была поставлена под сомнение. 6,7
1,5 За последнее десятилетие надежность этих порогов была поставлена под сомнение. 6,7
В 2013 году Общество ультразвуковых радиологов (SRU) созвало многопрофильную комиссию по ранней диагностике выкидыша в первом триместре и исключению жизнеспособной внутриутробной беременности (не может привести к рождению живого ребенка) и опубликовали более консервативный подход к определению беременности как нежизнеспособной. 5
Это изменение было внесено с расчетом на 100-процентную диагностическую специфичность (отсутствие ложных срабатываний) с учетом вариабельности измерений внутри и между наблюдателями, а также диапазона практических условий и опыта. 6,7 Непреднамеренная ошибочная классификация потенциально жизнеспособной беременности как нежизнеспособной с последующим медицинским или хирургическим вмешательством, приводящим к ятрогенному прерыванию желаемой беременности, имеет серьезные последствия для семьи и может быть подстрекательским фактором в случаях злоупотребления служебным положением.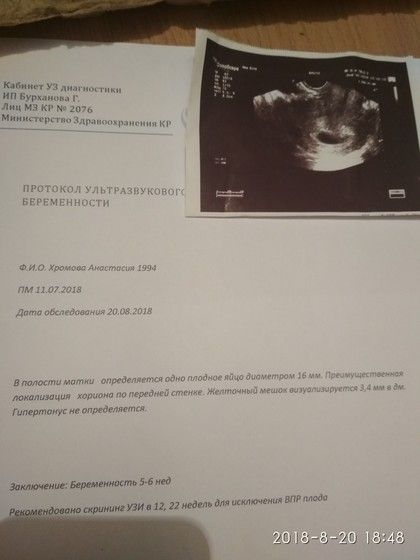 8,9
8,9
В этой статье основное внимание будет уделено критериям ультразвуковой диагностики нежизнеспособной внутриутробной беременности на ранних сроках беременности, тем сонографическим результатам, которые подозрительно приводят к потере беременности на ранних сроках, и жизненно важной роли ультразвука в этих частых случаях. клинические сценарии.
Результаты сонографии — это только часть головоломки при определении нежизнеспособности беременности.
Для того, чтобы применить полученные результаты к клинической ситуации, врач-акушер должен принять во внимание другие клинические факторы, такие как учет достоверности даты менструации, желание женщины продолжить беременность до тех пор, пока не будет поставлен окончательный диагноз. логистические проблемы, такие как возможность сильного кровотечения, ведущего к обращению в отделение неотложной помощи, неожиданный выход продуктов зачатия или внеплановые хирургические процедуры.
С другой стороны, при диагностике полного выкидыша необходимо следить за тем, чтобы ранее была подтверждена внутриутробная беременность. В противном случае следует провести серийный анализ β-ХГЧ, чтобы не пропустить диагноз внематочной беременности.
В противном случае следует провести серийный анализ β-ХГЧ, чтобы не пропустить диагноз внематочной беременности.
Эмбриологическое развитие на ранних сроках беременности является довольно линейным и следует надежному и довольно жесткому графику (рис. 1A, B, C, D).
Ультразвук может надежно охарактеризовать прогрессирование нормально развивающейся беременности с самых ранних сроков беременности.
Гестационный мешок впервые определяется примерно на 5 неделе беременности, желточный мешок виден примерно на 5,5 неделе, а эмбрион с сердечной активностью, расположенный в непосредственной близости от желточного мешка, должен быть виден примерно на 6 неделе беременности.
Эмбриональная сердечная деятельность часто наблюдается при первой идентификации эмбриона, длина которого составляет всего 2 мм. Средний диаметр мешочка является средним из трех ортогональных диаметров жидкой части гестационного мешка, но не так точен, как длина крестца коронки для датирования гестации.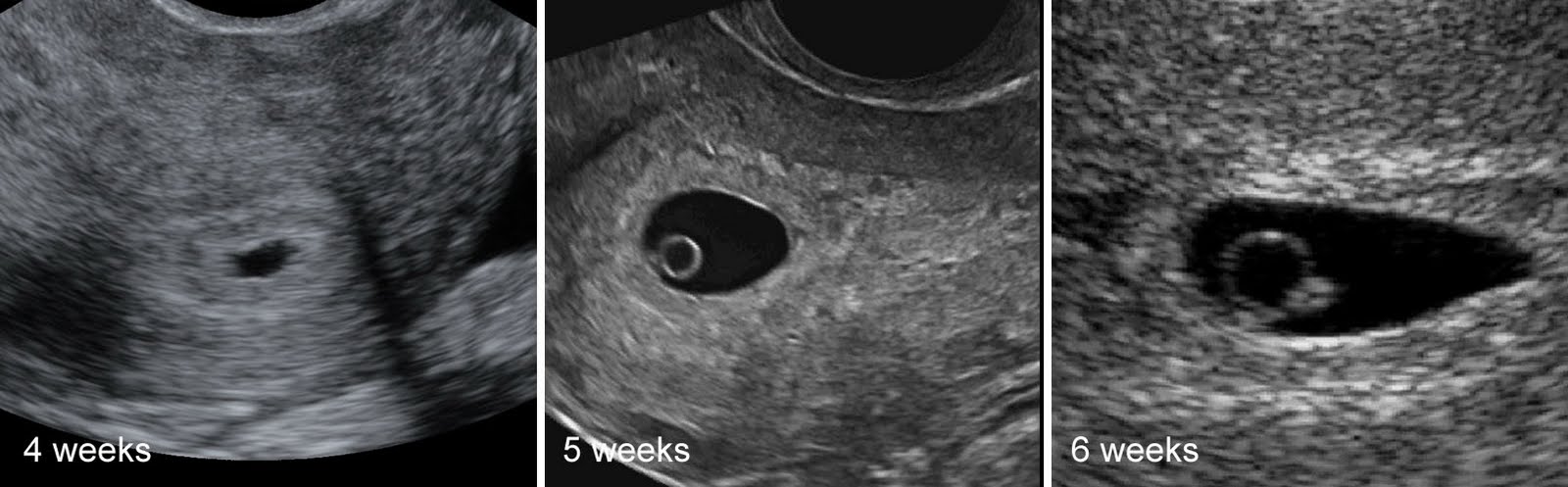 10
10
Доступны номограммы для определения длины эмбриона, частоты сердечных сокращений, диаметра гестационного мешка и диаметра желточного мешка. 11,12
Результаты трансвагинальной сонографии, диагностирующие потерю беременности на ранних сроках
С учетом более новых, более консервативных рекомендаций, которые сейчас хорошо приняты, одно трансвагинальное УЗИ идентифицирует эмбрион с длиной крестца коронки 7 мм или больше без сердечной деятельности или гестационный мешок со средним диаметром мешка 25 мм или более без эмбриона считается окончательным доказательством нежизнеспособности беременности 5 (рис.2 и 3).
Эти показатели также были подтверждены в проспективном многоцентровом обсервационном исследовании на предмет 100-процентной специфичности. 13
Учитывая ожидаемое линейное развитие нормальных ранних беременностей, окончательный диагноз потери беременности на ранних сроках также может быть поставлен на основании последовательных трансвагинальных ультразвуковых сканирований в течение определенного интервала времени (Рисунок 4).
При нормально развивающейся жизнеспособной беременности эмбрион с сердечной деятельностью должен быть продемонстрирован через ≥11 дней после гестационного мешка с желточным мешком или ≥14 дней, когда гестационный мешок без желточного мешка был идентифицирован с помощью трансвагинальной сонографии.
Отсутствие сердечной деятельности после этого периода наблюдения является окончательным доказательством потери беременности на ранних сроках. Более короткий интервал наблюдения без движения сердца эмбриона может вызвать подозрение на раннюю потерю беременности, однако это не является окончательным. 5,13
Как и следовало ожидать, пациенты испытывают тревогу, когда раскрываются результаты неопределенного статуса жизнеспособности, и следует сообщить обоснование рекомендуемого временного интервала для последующего наблюдения за сонографической оценкой.
Результаты трансвагинальной сонографии, подозрительные (но не диагностические) в отношении потери беременности на ранних сроках
Если виден эмбрион с длиной корня-крестца <7 мм и без сердечной деятельности, это подозрительно на раннюю потерю беременности (рис. ). Точно так же гестационный мешок со средним диаметром мешка 16-24 мм и отсутствием эмбриона вызывает подозрение на раннюю потерю беременности.
Развитие ориентиров гестационного мешка прогрессирует, поэтому сонографическое обнаружение амниона с прилегающим желточным мешком и без визуализированного эмбриона подозрительно для ранней потери беременности (рис. 6).Важно не спутать второй желточный мешок с амнионом, как это может быть у ранних монохориальных диамниотических близнецов. Если определение жизнеспособности не определено на основании подозрительной находки, обычно целесообразно повторить ультразвуковое исследование через 7-10 дней. 5,13
Сонографические признаки, указывающие на повышенный риск потери беременности на ранних сроках
У эмбрионов, у которых обнаружена сердечная активность, есть дополнительные сонографические признаки, которые могут сигнализировать о повышенном риске потери беременности на ранних сроках.К ним относятся такие признаки, как эмбриональная брадикардия, маленький гестационный мешок, большой желточный мешок и субхорионическая гематома.
Эмбриональный или фетальный брадикардия
При нормальной беременности частота сердечных сокращений эмбриона прогрессивно увеличивается до 8 недель беременности. Прошло 25 лет с тех пор, как Doubilet и Benson опубликовали основополагающую статью, в которой частота невынашивания беременности в первом триместре прямо коррелировала с частотой сердечных сокращений эмбриона 14 (рис. 7).
Эти исследователи оценили 1185 ранних беременностей и предоставили показатели выкидышей, стратифицированные по степени брадикардии и гестационному возрасту.Чем ниже частота пульса, тем выше риск потери беременности (Таблица 1).
Недавний систематический обзор и метаанализ диагностической точности, оценивающий прогноз выкидыша, показал, что наиболее прогностическим фактором для ранней потери беременности была частота сердечных сокращений эмбриона / плода. 16 Этот прогностический эффект был даже более выражен среди тех, у кого кровотечение было на ранних сроках беременности.
В своей иерархической сводной кривой рабочей характеристики приемника авторы обнаружили, что чувствительность брадикардии составляет 68.4 процента, специфичность 97,8 процента, положительное отношение правдоподобия 31,7 и отрицательное отношение правдоподобия 0,32 для прогнозирования потери беременности на ранних сроках.
Для тех, у кого кровотечение, чувствительность частоты сердечных сокращений для прогнозирования выкидыша еще больше увеличилась (чувствительность 84,2 процента, специфичность 95,7 процента, положительное отношение правдоподобия 19,51 и отрицательное отношение правдоподобия 0,16).
Авторы обнаружили, что лучший предел частоты сердечных сокращений был <110 ударов в минуту для прогнозирования выкидыша.Частота сердечных сокращений> 134 ударов в минуту при сроке беременности 7 недель и частота сердечных сокращений> 158 ударов в минуту при сроке беременности 8 недель были предикторами продолжающейся беременности.
Эти данные подчеркивают важность оценки частоты сердечных сокращений эмбриона с помощью М-режима при выполнении УЗИ на ранних сроках, поскольку это наиболее вероятный признак потери беременности. Однако следует признать, что у эмбриона со сроком гестации менее 6 недель само начало сердечной пульсации может отражаться в более медленной частоте, 17 , что подчеркивает ценность повторного сканирования.
Брадикардическая частота сердечных сокращений должна побуждать к повторному ультразвуковому обследованию для оценки жизнеспособности эмбриона, тогда как нормальная частота сердечных сокращений дает значительную уверенность пациенту.
Малый гестационный мешок по отношению к длине от макушки до крестца
Иногда эмбрион с нормальной частотой сердечных сокращений будет казаться сонографически « переполненным » внутри гестационного мешка (Рисунок 8), что было связано с увеличением риск потери беременности на ранних сроках. 18,19
Объективно это было охарактеризовано как средний размер мешочка — длина крестца коронки (MSS-CRL) <5 мм. 18 Bromley et al. продемонстрировали, что риск выкидыша составлял 94% при небольшом гестационном мешке в первом триместре, несмотря на нормальную частоту сердечных сокращений.
В более крупном и недавнем исследовании пациенток, зачатых с помощью ЭКО, частота выкидышей на ранних сроках среди пациенток с MSS-CRL <5 мм составляла примерно 44 процента по сравнению с референтной популяцией с MSS-CRL 5–9.9 мм, у которых коэффициент потерь составил 15,8% ( P <0,0001). 19
Следует отметить, что нет заметного увеличения риска потери беременности на ранних сроках между беременными с использованием вспомогательных репродуктивных технологий по сравнению со спонтанно зачатыми беременностями. 20 Сонографическое обнаружение эмбриона в маленьком гестационном мешке должно вызвать необходимость проведения повторной сонографии для оценки устойчивости развития.
Размер желточного мешка
Желточный мешок — это первая структура, которая определяется внутри гестационного мешка с помощью трансвагинального ультразвукового исследования, когда гестационный мешок достигает 8-10 мм.Сообщалось, что аномалии размера и внешнего вида желточного мешка связаны с повышенным риском потери беременности, хотя не все исследования показали, что это полезный показатель для прогнозирования потери беременности. 5,12,21
Сонографическая оценка желточного мешка у бессимптомных пациентов в качестве предиктора выкидыша показала чувствительность от 17 до 69 процентов и специфичность от 79 до 99 процентов. 16 Желточный мешок более 7 мм был предложен в качестве порогового значения для повышенного риска потери беременности, хотя методы измерения были непоследовательными. 5
Недавние данные показывают, что диаметр желточного мешка не улучшает прогноз выкидыша по сравнению с брадикардией и ограниченной длиной коронки и крупа эмбриона / плода. 22
Следует быть очень осторожным при использовании этого сонографического признака, особенно в качестве изолированного результата, для прогнозирования невынашивания беременности в первом триместре до тех пор, пока не появятся более убедительные рекомендации из литературы.
Длина крестца-макушки
При хорошо датированной беременности малая длина темени-крестца для гестационного возраста может отражать нарушение роста на ранних стадиях и связана с повышенным риском анеуплоидии, а также раннего невынашивания беременности. 22 Среди популяции ЭКО с четким определением гестационного возраста у тех, у кого длина макушки до крестца <10 процентов, был повышенный риск выкидыша по сравнению с теми, кто обычно рос, 17,2 процента против 6,6 процента, P = 0,005, OR = 2,93, 95% ДИ 1,2,6,7). 23
Если в первом триместре будет обнаружена гораздо меньшая, чем ожидалось, длина корня-крестец, особенно в тех случаях, которые могут привести к изменению дат беременности, следует рассмотреть возможность последующего наблюдения для оценки интервального роста через 2 недели.
Субхорионическая гематома
Кровотечение на ранних сроках беременности является обычным явлением, и в этом случае субхорионическая гематома может быть идентифицирована сонографически (рис. 9). Субхорионическая гематома связана с повышенным риском невынашивания беременности, особенно если гематома большая, связана с кровотечением или возраст пациентки 35 лет и старше. 24
Метод оценки размера субхорионической гематомы был спорным, но, по-видимому, в одном исследовании субъективная оценка размера гематомы, основанная на доле размера гестационного мешка, лучше всего коррелирует с исходом беременности в первом триместре. . 25 Уровень самопроизвольного прерывания беременности в первом триместре, как сообщается, является самым высоким для гематом, диагностированных до 8 недель (19,6 процента), по сравнению с гематомами, диагностированными через 8 недель (3,6 процента; P <0,001). 25
Обзор и метаанализ продемонстрировали, что выявление субхорионической гематомы было связано с повышенным риском выкидыша, увеличиваясь с 8,9% до 17,6%, объединенное ОШ 2,18, 95% ДИ 1,29, 3,68). 26
Недавнее ретроспективное когортное исследование 2446 пациенток с одиночками, поступивших на УЗИ в период от 6 недель до 13 + 6 дней в одном центре, продемонстрировало, что субхорионическая гематома была связана с повышенным риском потери беременности до 20 недель беременности (7,5 процентов против 4,9 процента ( P = 0,026) при одномерном анализе, однако, с поправкой на возраст пациента и кровотечение, эта связь перестала быть значимой. 27
Точно так же эти авторы не показали повышенного риска неблагоприятного исхода на более поздних сроках беременности. 28 Учитывая возможный повышенный риск потери беременности, в этих случаях можно рассмотреть возможность повторного ультразвукового исследования.
Хорионическая выпуклость
Хорионическая выпуклость — это очаговая выпуклая выпуклость, которая развивается на хориодецидуальной поверхности и выступает в гестационный мешок в начале первого триместра, вероятно, отражая гематому или некротическую децидуальную оболочку (рис. 10).
Обнаружение было связано с повышенным риском потери беременности на ранних сроках при выявлении до 11 недель беременности.Если обнаружена бугорка хориона и в остальном беременность протекает нормально с нормальной частотой сердечных сокращений, показатель живорождений составляет примерно 83 процента. 29
Кроме того, не было существенной взаимосвязи между объемом хориональной выпуклости или кровотечением из влагалища и риском потери беременности. 29 Во второй половине первого триместра наличие хориональной шишки не считается клинически значимым. 30
Выводы
Ультразвук — мощный инструмент в диагностике и прогнозировании потери беременности на ранних сроках.
Практикующие врачи должны усердно следовать рекомендациям по диагностике беременности как нежизнеспособной, чтобы предотвратить ятрогенное прерывание беременности. Хотя у некоторых пациенток будут результаты сонографии, которые окончательно позволят диагностировать неудачную беременность, у многих будут результаты, указывающие на выкидыш или не позволяющие сделать вывод. В этих случаях может быть очень полезно повторное сканирование.
Время проведения ультразвуковой оценки важно для ведения, так как слишком раннее обследование может привести к ультразвуковому отчету о беременности неизвестного местоположения или внутриутробной беременности с неопределенной жизнеспособностью.
В исследовании с участием бессимптомных женщин, посещающих отделение УЗИ на ранних сроках беременности, диагноз выкидыша не мог быть поставлен при первоначальном ультразвуковом обследовании до 35 дней после LMP, и большинство выкидышей было диагностировано, когда первая оценка проводилась между 63 и 85 днями после LMP. 4
Эти авторы рекомендовали, чтобы для уменьшения количества неубедительных сканирований, бессимптомным женщинам без эктопии в анамнезе, отложить начальное УЗИ до 49 дней после LMP.
9
Об авторах
DR. BROMLEY работает в отделении акушерства и гинекологии Массачусетской больницы общего профиля в Бостоне и в компании Diagnostic Ultrasound Associates, PC, в Бруклине, штат Массачусетс.Она по совместительству работает профессором Гарвардской медицинской школы.
DR. SHIPP работает в отделении акушерства и гинекологии в больнице Brigham & Women’s в Бостоне и в компании Diagnostic Ultrasound Associates, PC, в Бруклине, штат Массачусетс. Он доцент Гарвардской медицинской школы.
Ссылки
1. Практический бюллетень ACOG № 200: потеря беременности на ранних сроках. Obstet Gynecol. 2018; 132 (5): e197-e207.
2.Wise LA, Wang TR, Willis SK, Wesselink AK, Rothman KJ, Hatch EE.Влияние вмешательства домашнего теста на беременность на удержание когорты и выявление беременности: рандомизированное исследование. Am J Epidemiol. 2020.
3.Ammon Avalos L, Galindo C, Li DK. Систематический обзор для расчета фоновой частоты выкидышей с использованием анализа таблицы дожития. Врожденные дефекты Res A Clin Mol Teratol. 2012; 94 (6): 417-423.
4. Боттомли С., Ван Белль В., Мукри Ф. и др. Оптимальное время проведения ультразвукового исследования для оценки местоположения и жизнеспособности беременности на ранних сроках. Hum Reprod. 2009; 24 (8): 1811-1817.
5. Дюбиле П.М., Бенсон С.Б., Борн Т. и др. Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med. 2013; 369 (15): 1443-1451.
6. Пекстеры А, Лутс Дж., Ван Шубрук Д. и др. Клинические последствия воспроизводимости результатов трансвагинального сонографического измерения длины гестационного мешка и между коронкой и крестцом на сроке 6-9 недель. Ультразвуковой акушерский гинекол. 2011; 38 (5): 510-515.
7. Abdallah Y, Daemen A, Kirk E, et al. Ограничения текущих определений выкидыша с использованием измерений среднего диаметра гестационного мешка и длины крестца-макушки: многоцентровое обсервационное исследование. Ультразвуковой акушерский гинекол. 2011; 38 (5): 497-502.
8.Shwayder JM. Ожидание перемены: снижение риска в бурном море ответственности. Obstet Gynecol. 2010; 116 (1): 8-15.
9.Фаррен Дж., Джалмбрант М., Фальконьери Н. и др. Посттравматический стресс, тревога и депрессия после выкидыша и внематочной беременности: многоцентровое проспективное когортное исследование. Am J Obstet Gynecol. 2020; 222 (4): 367 e361-367 e322.
10. Комитет по акушерской практике ТАИОУИМ, Общество по охране материнства и плода M. Заключение Комитета № 700: Методы определения срока родов. Obstet Gynecol. 2017; 129 (5): e150-e154.
11.Papaioannou GI, Syngelaki A, Poon LC, Ross JA, Nicolaides KH.Нормальные диапазоны длины эмбриона, частоты сердечных сокращений эмбриона, диаметра гестационного мешка и диаметра желточного мешка на 6-10 неделе. Fetal Diagn Ther. 2010; 28 (4): 207-219.
12. Детти Л., Франсильон Л., Кристиансен М.Э. и др. Ультразвуковые измерения на ранних сроках беременности и прогноз невынашивания беременности в первом триместре: логистическая модель. Научный доклад 2020; 10 (1): 1545.
13.Прейслер Дж., Копейка Дж., Исмаил Л. и др. Определение критериев безопасности для диагностики выкидыша: проспективное наблюдательное многоцентровое исследование. BMJ. 2015; 351: h5579.
14. Бромли Б., Дубилет П., Фриголетто Ф. Д., мл., Краусс С., Эстрофф Дж. А., Бенасерраф BR. Является ли гиперэхогенный кишечник плода на УЗИ во втором триместре показанием для амниоцентеза? Obstet Gynecol. 1994; 83 (5 п. 1): 647-651.
15. Дубиле П.М., Бенсон CB. Пульс эмбриона в начале первого триместра: какая частота нормальная? J Ultrasound Med. , 1995; 14 (6): 431-434.
16. Пиллаи Р. Н., Конье Дж. К., Ричардсон М., Тинцелло Д. Г., Потдар Н.Прогнозирование выкидыша у женщин с жизнеспособной внутриутробной беременностью — систематический обзор и метаанализ диагностической точности. Eur J Obstet Gynecol Reprod Biol. 2018; 220: 122-131.
17.DuBose TJ. ЧСС эмбриона. Fertil Steril. 2009; 92 (4): e57; ответ автора e58.
18. Бромли Б., Харлоу Б.Л., Лабода Л.А., Бенасерраф Б.Р. Небольшой размер мешочка в первом триместре: предиктор неблагоприятного исхода для плода. Радиология. , 1991; 178 (2): 375-377.
19. Капфхамер Дж. Д., Паланиаппан С., Саммерс К. и др. Разница между средним диаметром гестационного мешка и длиной копчика как маркером потери беременности в первом триместре после экстракорпорального оплодотворения. Fertil Steril. 2018; 109 (1): 130-136.
20. Скив Л.А., Татхам Л., Петерсон Х.Б., Тонер Дж., Дженг Г. Самопроизвольный аборт среди беременных, зачатых с использованием вспомогательных репродуктивных технологий в США. Obstet Gynecol. 2003; 101 (5, п.1): 959-967.
21. Тейлор Т.Дж., Куинтон А.Э., де Фрис Б.С., Хьетт Дж. Признаки УЗИ в первом триместре, связанные с последующим выкидышем: проспективное исследование. Aust N Z J Obstet Gynaecol. 2019; 59 (5): 641-648.
22. ДеВилбисс Э.А., Мамфорд С.Л., Сьяарда Л.А. и др. Прогнозирование невынашивания беременности по данным УЗИ в начале первого триместра. Am J Obstet Gynecol. 2020.
23. Габбай-Бензив Р., Долев А., Бардин Р., Мейзнер И., Фиш Б., Бен-Харуш А.Прогнозирование потери плода по длине темени и крестца в первом триместре при беременности ЭКО. Arch Gynecol Obstet. 2017; 295 (3): 771-775.
24. Беннетт Г.Л., Бромли Б., Либерман Э., Бенасерраф BR. Субхорионическое кровотечение при беременности в первом триместре: прогнозирование исхода беременности с помощью сонографии. Радиология. 1996; 200 (3): 803-806.
25.Heller HT, Asch EA, Durfee SM, et al. Субхорионическая гематома: корреляция методов классификации с исходом беременности в первом триместре. J Ultrasound Med. 2018; 37 (7): 1725-1732.
26. Туули MG, Norman SM, Odibo AO, Macones GA, Cahill AG. Перинатальные исходы у женщин с субхорионической гематомой: систематический обзор и метаанализ. Obstet Gynecol. 2011; 117 (5): 1205-1212.
27. Наерт М.Н., Хадрауи Х., Мунис Родригес А., Накви М., Фокс Н.С. Связь между субхорионическими гематомами первого триместра и потерей беременности при одноплодной беременности. Obstet Gynecol. 2019; 134 (2): 276-281.
28. Наерт М.Н., Мунис Родригес А., Хадрауи Х., Накви М., Фокс Н.С. Связь между субхорионическими гематомами в первом триместре и неблагоприятными исходами беременности после 20 недель беременности при одноплодной беременности. Obstet Gynecol. 2019; 134 (4): 863-868.
29.Arleo EK, Dunning A, Troiano RN. Хорионический бугорок у беременных и связанный с ним коэффициент живорождения: систематический обзор и метаанализ. J Ultrasound Med. 2015; 34 (4): 553-557.
30.Sepulveda W. Хорионическая выпуклость на сроке от 11 до 13 недель: распространенность и клиническое значение. Prenat Diagn. 2019; 39 (6): 471-476.
Акушерское / акушерское УЗИ стало проще: пошаговое руководство
Основные авторы: Satchel Genobaga , Vi Dinh; Соавторы: Джессика Ан , Джейд Дешам, Аннализ Лэнг , Виктор Ли, Рид Краузе , Уайт Тоома , Уайт Тоома Сет, Уайт Тоома.Надзор, проверка и окончательные редакции: Ви Динь (редактор POCUS 101) .
Ультразвук в акушерских пунктах (POCUS) может использоваться на всех стадиях беременности для широкого спектра применений: от диагностики пациентки с вагинальным кровотечением, датирования гестации до измерения сердечной деятельности плода.
Прочитав этот пост, вы узнаете, как использовать базовое акушерское УЗИ для следующих целей:
- Распознать внутриутробную беременность и признаки 1-го триместра (гестационный мешок, желточный мешок, полюс плода)
- Оценить гестационный возраст
- Измерить сердечную деятельность плода
- Распознать ультразвуковые данные патологий беременности
- Оценить ложь плода, жизнеспособность, биометрию , и плацентарной локализации во 2-м и 3-м триместре
Скачать протокол Акушерского УЗИ в формате PDF ЗДЕСЬ
Нравится это сообщение?
Подпишитесь на обновления POCUS 101!
Акушерские / акушерские ультразвуковые показания
- Вагинальное кровотечение во время беременности
- Боль в животе / тазу во время беременности
- Гестационный возраст
- Положительный тест на беременность с повышенным уровнем B-ХГЧ
- Оценка жизнеспособности плода
- Травма матери
Подготовка к обследованию
Определение предполагаемой даты платежа на основе LMP
Важно оценить срок беременности до акушерского / акушерского ультразвукового исследования, чтобы определить, являются ли результаты нормальными. Правило Naegele — это простой способ рассчитать дату родов на основе последней менструации (LMP) и оценить гестационный возраст до акушерского / акушерского ультразвукового исследования.
Срок родов = Дата первого дня последней менструации (LMP) + 9 календарных месяцев + 7 дней
Например, если LMP был 16.07.20, добавьте 9 месяцев (16.04.21) , затем прибавьте 7 дней = 23.04.21
Гестационный возраст оценивается в неделях с первого дня LMP.Гестационный возраст, а также предполагаемый срок родов можно уточнить с помощью результатов ультразвукового исследования, которые мы обсудим ниже.
Дискриминационная зона B-ХГЧ
Принято считать, что внутриутробная беременность должна выявляться на трансвагинальном УЗИ с уровнем B-ХГЧ 1000-2000 мМЕ / мл и на трансабдоминальном УЗИ с уровнем 3000-5000 мМЕ / мл ; это называется дискриминационной зоной (Бри и др.). Если внутриутробная беременность (IUP) не наблюдается в настоящее время, у вас должно быть подозрение на внематочную беременность или нежизнеспособную внутриутробную беременность.
Тем не менее, были некоторые споры о полезности дискриминационной зоны, при этом имеются данные, свидетельствующие о вероятности развития жизнеспособной IUP позже, несмотря на то, что IUP не обнаружено ниже дискриминационных зон (Doubilet et al, Wang 2011).
УЗИ акушерский трансабдоминальный доступ
Для получения полной информации о том, как выполнить трансабдоминальное УЗИ малого таза, прочтите наш пост для полного УЗИ органов малого таза ЗДЕСЬ .
Подготовка пациентов
- Лежа на спине
- Полный мочевой пузырь предпочтительнее, если в 1-м триместре
Подготовка к УЗИ
- Tra nsducer: Криволинейный ультразвуковой датчик (идеальный выбор) или датчик с фазированной решеткой.
- Предварительная установка: Таз или живот
- Размещение аппарата : Расположите ультразвуковой аппарат справа от пациента экраном к себе. В этой конфигурации вы можете смотреть как на пациента, так и на ультразвуковой экран, сканировать правой рукой и манипулировать кнопками на аппарате левой рукой.
УЗИ акушерский трансвагинальный доступ
Трансвагинальное УЗИ в основном используется в 1 триместре, поскольку признаки беременности можно увидеть раньше, чем при трансабдоминальном УЗИ.Для получения полной информации о том, как проводить трансвагинальное УЗИ, прочтите наш Полный тазовый ультразвуковой штифт ЗДЕСЬ .
Подготовка пациентов
- Положение для дорсальной литотомии. Убедитесь, что у вас есть простыня / простыня и они должным образом укрывают пациента. Расположите их так же, как при обычном гинекологическом осмотре.
- Пустой мочевой пузырь (если возможно)
- С вами должен присутствовать сопровождающий.
Подготовка ультразвукового аппарата
- Индикатор находится в положении датчика на 12 часов.
- Поместите гель на кончик внутриполостного зонда.
- Наденьте стерильную перчатку или стерильный презерватив на внутриполостный датчик.
- Нанесите стерильный гель на кончик закрытого внутриполостного зонда.
- Расположение аппарата : Расположите ультразвуковой аппарат справа от пациента экраном к себе. В этой конфигурации вы можете смотреть как на пациента, так и на ультразвуковой экран, сканировать правой рукой и манипулировать кнопками на аппарате другой рукой.Также установите стул у изножья кровати, чтобы сесть во время сканирования.
Полная установка для трансвагинального исследования с использованием модели Blue Phantom
Протокол акушерского / акушерского УЗИ 1-го триместра
Выявление внутриутробной беременности
Чтобы окончательно диагностировать внутриутробную беременность, необходимо увидеть желточный мешок или полюс плода в пределах гестационного мешка внутри матки.
| Трансвагинальное УЗИ | Трансабдоминальное УЗИ | |||
| Гестационный мешок | 4-5 недель | Недостаточно для гестационного возраста до 6 недель 09 | 04 | 6-7 недель |
| Полюс плода | 5-5.5 недель | 7 недель |
Гестационный мешок (4-5 недель)
Гестационный мешок — это скопление жидкости, окружающей эмбрион и желточный мешок. Это первая структура, которую можно увидеть при разработке IUP. Он будет иметь следующие характеристики:
- Безэховая (темная), круглая структура с эхогенной (светлой) каймой.
- Обычно это верхняя 1/3 дна матки.
- Вы должны ожидать увидеть плодный мешок на отметке 4.5-5 недель гестационный срок по данным трансвагинального УЗИ.
- Убедитесь, что мешок действительно находится в матке, проследив полоску влагалища до матки.
Вскоре после появления гестационного мешка обычно видны децидуальные слои. Это называется двойным децидуальным знаком . Они будут выглядеть как 2 эхогенных кольца, окружающих плодный мешок. Наружное кольцо decidua parietalis (выстилает полость матки), а внутреннее кольцо decidua capsularis (выстилает гестационный мешок).Наличие двойного децидуального знака очень свидетельствует о ранней внутриутробной беременности. Однако для окончательного диагноза ВМС потребуется наличие желточного мешка или полюса плода.
Двойной десятичный знак
POCUS101 Совет: не ставьте диагноз ВМС, пока не увидите желточный мешок или полюс плода в матке гестационного мешка .
Псевдогестационный мешок
Распространенная ошибка — ошибочное определение гестационного мешка.Небольшие скопления жидкости могут быть очень похожи на гестационные мешки и соответственно называются Псевдогестационными мешками . Как их отличить? Псевдогестационные мешки обычно имеют одну или несколько из следующих характеристик (Benson et al, 2013):
- Псевдогестационный мешок более неправильной формы или с заостренным краем , чем круглый гестационный мешок.
- Граница, окружающая мешок, не такая эхогенная , как граница настоящего гестационного мешка.
- Жидкость в псевдогестационном мешке не является полностью безэховой, в жидкости есть эхосигналы .
- Жидкость псевдогестационного мешка обнаруживается не в децидуальной оболочке, как в истинном гестационном мешке, а в полости матки .
- В псевдогестационном мешке не будет содержимого созревающего гестационного мешка, такого как желточный мешок и эмбрион .
Правильное различие между истинным и псевдогестационным мешком важно, потому что скопление внутриматочной жидкости, как сообщается, происходит в 9-20% внематочных беременностей (Benson et al, 2013).Кроме того, неправильная диагностика псевдогестационного мешка для ранней ВМС может привести к неправильному лечению.
Обратите внимание на неправильную форму, отсутствие двойного децидуального знака, присутствие эхосигналов в жидкости и отсутствие эмбрионального содержимого в Pseudogestational Sac.
Псевдогестационный мешок
Желточный мешок — (5 недель)
Обычно при трансвагинальном акушерском ультразвуковом исследовании на сроке гестации 5 недель желточный мешок является ранним источником питания для развивающегося эмбриона, который обычно еще не виден.Желточный мешок представляет собой круглое эхогенное кольцо с безэховым центром, видимым эксцентрично (не в центре) в гестационном мешке.
Полюс плода — (5,5-6 недель)
Полюс плода или развивающийся эмбрион необходимо обследовать на сроке 5,5-6 недель гестационного возраста с помощью трансвагинального ультразвукового исследования. Он растет непосредственно рядом с желточным мешком. При трансвагинальном УЗИ полюс плода должен быть виден, когда он составляет 2-4 мм в длину.
Свидание при беременности в 1 триместре
Средний диаметр мешка (MSD)
До появления полюса плода средний диаметр мешка можно использовать для оценки гестационного возраста.
- Шаг 1 — Оптимизация глубины, чтобы увидеть гестационный мешок
- Шаг 2 — Получение сагиттального вида гестационного мешка
- Шаг 3 — Измерьте высоту и длину мешка, используя пакет для расчета среднего диаметра мешка .
- Шаг 4 — Поверните датчик на 90º, чтобы получить поперечный вид гестационного мешка.
- Шаг 5 — Измерьте ширину гестационного мешка.
Обычно формула для расчета срока беременности по среднему диаметру мешочка:
MSD (в мм) + 30 = Срок беременности (в днях)
| Структура | Для трансвагинального УЗИ структура должна быть видна к тому времени, когда МСД будет: | Для трансабдоминального УЗИ структура должна быть видна к тому времени, когда МСД будет: |
| Желточный мешок | 8 мм | 20 мм |
| Фетальный полюс | 16 мм | 25 мм |
Как измерить средний диаметр мешка в трех плоскостях.От obimages.net
Длина гребня-крестца (CRL)
При наличии полюса плода для оценки гестационного возраста следует использовать длину от макушки до крестца, поскольку это наиболее точный метод датирования беременности. Длина макушки до крупа определяется как расстояние между макушкой головы и нижней частью туловища.
- Шаг 1 — Оптимизируйте глубину, чтобы четко видеть весь полюс плода или эмбрион.
- Шаг 2 — Получите надлежащее изображение плода (Wanyoni et al, Ioannou et al)
- Step 3 — Измерьте длину темени и крестца с помощью пакета расчетов вашей машины.
Правильное положение плода и измерение CRL. Из Wanyoni et al.
Если у вашего УЗИ нет акушерского пакета, используйте эту формулу: CRL (в мм) + 42 = Гестационный возраст (в днях)
POCUS 101 Совет: убедитесь, что плод виден в средней сагиттальной плоскости . Наличие косого или смещенного от центра продольного сечения плода приведет к недооценке длины темени и крупа.
Сердечная активность (измерение частоты пульса плода)
Оценка сердечной деятельности является важной задачей в акушерском УЗИ.Сердечную деятельность плода следует наблюдать при длине задней части коронки (CRL) 5-7 мм.
M-режим является предпочтительным способом измерения сердечной деятельности плода по сравнению с импульсным волновым допплером, поскольку он подвергает плод более низкой ультразвуковой энергии.
- Шаг 1 — Найдите сердце плода и оптимизируйте глубину
- Шаг 2 — Правильно поместите курсор M-режима на бьющееся сердце и активируйте M-Mode
- Шаг 3 — Откройте пакет акушерских вычислений и поместите вертикальные курсоры на один цикл сердцебиения (некоторые машины измеряют при двух циклах сердцебиения)
- Шаг 4 — Машина должна автоматически рассчитать частоту сердечных сокращений плода на основе ваших измерений.
Правильное размещение штангенциркуля и измерение ЧСС плода
Нормальные диапазоны ЧСС плода:
| 6-7 недель | 100-120 ударов в минуту |
| 8 недель | 145-170 ударов в минуту |
| 9+ недель | 120-160 ударов в минуту |
Подведение итогов как измерить частоту сердечных сокращений плода в M-режиме:
Внематочная беременность
Под внематочной беременностью понимается любая беременность, протекающая вне матки.Они представляют значительный риск для матери и поэтому должны быть точно диагностированы. Нельзя пропускать внематочную беременность.
- Эти пациенты обычно жалуются на абдоминальную боль , тазовую боль или вагинальное кровотечение .
- Представления, вызывающие повышенное беспокойство:
- Раздражение брюшины
- Болезненность при движении шейки матки
- Отсутствие сердечного тона плода
- Факторы риска:
- Предыдущая хирургия маточных труб
- Предшествующая внематочная беременность
Подавляющее большинство случаев внематочной беременности беременность встречается в маточных трубах, особенно в ампульной области трубы.Однако их можно увидеть во многих разных местах. Поскольку существует много мест, в которых может быть внематочная беременность, основная цель УЗИ должна заключаться не в окончательном исключении внематочной беременности, а в том, чтобы исключить внутриутробную беременность ; поэтому вероятность внематочной беременности крайне мала.
Места внематочной беременности
Чтобы найти внематочную беременность, выполните следующие действия:
Шаг 1 — Просканируйте матку на предмет гестационного мешка с желточным мешком, полюсом плода или сердечной активностью в матке.Если обнаружено, то у пациента ВМД и сопутствующее внематочное заболевание маловероятно (кроме терапии ЭКО)
- Шаг 2 — если ВМС не обнаружено, просканируйте придатки на наличие прямых признаков внематочной беременности.
- трубчатый кольцевой знак (Штейн и др.) — обычная ультразвуковая находка при внематочной беременности . Это толстое гиперэхогенное кольцо вокруг трубной массы.
- Кольцо огня , знак (Пеллерито и др.) Можно увидеть при внематочной беременности, но также можно увидеть при кистах желтого тела.Знак огненного кольца описывает высокоскоростной поток, наблюдаемый на цветном допплеровском изображении из-за высокой васкуляризации области, окружающей внематочную беременность.
- Обнаружение гестационного мешка и полюса плода при сердечной деятельности вне матки является диагностикой внематочной беременности .
Толстое эхогенное кольцо вокруг трубной массы (слева). Он более эхогенный, чем желтое тело (правая сторона). Из Stein et al.
Шаг 3 — Оцените Мешочек Дугласа на предмет свободной жидкости.
Шаг 4 — Объединить результаты УЗИ с уровнями B-hCG
- Нормальный ВМП
- Плод виден в матке
- Уровень Б-ХГЧ 1000-2000 мМЕ / мл
- Подозрительно на внематочную
- Эктопическая масса
- Жидкость в тупике
- Отсутствует ВМС
- Аномальный характер сывороточного B-hCG *
* Обычно уровни B-hCG повышаются как минимум на 50% за 48-часовой период.При внематочной беременности уровень B-hCG обычно повышается на 50% или меньше за тот же период времени. Кроме того, B-hCG выравнивает плато раньше, чем IUP (IUP обычно плато примерно через 10–12 недель) (Lin et al).
Киста лютеинового тела
Киста желтого тела развивается из-за роста, а не из-за нормальной регрессии желтого тела. Эти кисты будут очень похожи на трубную внематочную беременность.
Как определить разницу между ними?
| Трубная внематочная беременность | Киста лютеинового тела | ||
| Может найти желточный мешок или полюс плода | |||
| Переместит независимо яичника 9029 в ответ на манипуляцию 9029 Воля 9029 в ответ на манипуляцию яичника 9029 яичник в ответ на манипуляции с датчиком | |||
| Трубное кольцо на больше эхогенное | Трубное кольцо на меньше эхогенное | ||
| Трубное кольцо на толще | 96 Трубное кольцо | жидкость больше скорее всего «комковатая» или немного эхо | кистозная жидкость больше скорее всего прозрачная и безэховая |
| может иметь кольцо огненного знака май |
Адаптировано под m Stein et al. Киста желтого тела. Обратите внимание на то, что жидкость и кольцо менее эхогенны, чем показанные ранее внематочные беременности. Обратите внимание на то, что трубное кольцо тоньше, чем у внематочного. С сайта radiopaedia.org
Выкидыш
При описании выкидышей важно использовать правильную терминологию:
| Клинический осмотр | Результаты УЗИ | |
| Угроза Выкидыш | Аномальное вагинальное кровотечение во время жизнеспособной беременности | Нормальное ВМД | с сохранением всех продуктов зачатия | Нормальный IUP или продукты зачатия около шейки матки |
| Неполный Выкидыш | Некоторые продукты зачатия были сохранены | Сохраненные продукты зачатия |
| 0 Все продукты выкидыша зачатия были изгнаны и кровотечение остановлено | Пустая матка без беременности | |
| Пропущенный Выкидыш | Плод нежизнеспособен, но продукты зачатия не прошли | ВМД без сердечной активности y или шевеление плода |
Молярная беременность
Молярная беременность — это опухоль из-за неконтролируемой пролиферации трофобластов, клеток, которые окружают бластоцисту и позже становятся плацентой.Эти «родинки» делятся на полные и частичные.
| Полные родинки | Частичные родинки |
| Нет ткани плода / эмбриона | Может содержать структуры плода, хотя и аномальные |
| Аномально повышенные уровни B-hCI | Нормальный уровень B-hCG |
Презентация:
- Вагинальное кровотечение
- Увеличенный размер матки для гестационного возраста
- Гиперемезис
- Гипертония, вызванная беременностью
Молярная беременность будет отображаться на УЗИ как «метель» внутри матки.Содержимое матки сложное и неоднородное и часто содержит множество мелких кистозных образований . Кроме того, в яичниках может быть текалютеиновых кист , которые представляют собой тонкостенные кистозные структуры (они чаще встречаются при полных родинках во 2-м триместре) (Benson et al, 2000).
Молярная беременность. Обратите внимание на появление снежной бури и кистозные структуры . Источник: thepocusatlas.com .
Нравится это сообщение?
Подпишитесь на обновления POCUS 101!
Протокол акушерского / акушерского УЗИ 2–3 триместра
Сердечная активность (измерение ЧСС плода)
Как и в первом триместре, определение сердечной деятельности плода имеет важное значение для определения жизнеспособности беременности.Теперь, когда плод вырос до такой степени, что мы можем определить его анатомию, мы можем непосредственно визуализировать 4 камеры сердца. Мы все еще можем использовать M-mode для измерения частоты сердечных сокращений плода. Используйте шаги, описанные выше, чтобы рассчитать частоту сердечных сокращений плода.
- Получите четырехкамерный вид сердца плода. Этот вид можно найти при сканировании плода в поперечной плоскости.
- Оптимизируйте увеличение и усиление, чтобы сердце плода занимало большую часть экрана.
- Левое предсердие будет ближе всего к позвоночнику.
- Ось сердца будет указывать на слева плода.
- Используйте штангенциркуль для измерения длины 1 (или 2 в зависимости от машины) сердечного цикла (ов). Частоту сердечных сокращений плода следует рассчитывать с помощью аппарата.
Напоминание об использовании М-режима для измерения ЧСС плода:
Представление плода
Предлежание плода указывает на то, какая часть плода находится ближе всего к родовым путям.
- Получите сагиттальный вид по средней линии нижней части матки.
- Определите, какая часть плода закрыта по отношению к входному отверстию таза матери.
Головной Представление — сначала голова
Срединный сагиттальный вид плода в головном предлежании. Голова плода находится в правой части изображения. С сайта radiologykey.com
Ягодица Представление — ягодицы / ступни вперед
Срединный сагиттальный вид плода в тазовом предлежании.Ножки плода (L) находятся в правой части изображения. С сайта radiologykey.com
Плечо Представление — Плечо / рука сначала
- В этой презентации будет показано поперечное (короткая ось) или наклонное поперечное сечение плода на срединно-сагиттальном виде матки.
Срединный сагиттальный вид плода в плечевом предлежании. Обратите внимание на поперечный разрез тела плода (B). С сайта radiologykey.com
Фетальная ложь
Ложь плода относится к относительной ориентации позвоночника плода и матери и может быть продольной, косой, или поперечной .
Чтобы определить ложь плода, сделайте среднесагиттальный вид позвоночника плода и сравните его с позвоночником матери.
Продольная ложь — Шипы матери и плода параллельны (может быть тазовое предлежание или головное предлежание)
Наклонная ложь — Позвоночник плода наклонен к позвоночнику матери
Поперечная ложь — Шипы матери и плода перпендикулярны
Фетальная ложь
Объем околоплодных вод (максимальный вертикальный карман)
Амниотическая жидкость сопровождает плод в амниотическом мешке.Он действует как подушка для плода, помогает защитить его от инфекций и способствует развитию мышц, легких и пищеварительной системы. Многоводие относится к наличию слишком большого количества околоплодных вод, а олигогидрамнион относится к слишком малому количеству околоплодных вод. Многоводие связано с пороками развития плода, задержкой развития и неврологическими расстройствами (Yefet & Daniel-Spiegel). Олигогидрамнион связан с повышенной перинатальной заболеваемостью и смертностью (Casey et al).
Объем околоплодных вод можно оценить с помощью ультразвука, измерив максимального вертикального кармана околоплодных вод.
- Олигогидрамнион: <2 см
- Нормальный: 2-8 см
- Многоводие:> 8 см
Вот как измерить максимальный вертикальный карман:
- Просканируйте амниотический мешок слева направо в сагиттальной проекции.
- Оцените место с самым глубоким вертикальным карманом и измерьте его штангенциркулем.
- Линия штангенциркуля должна располагаться под углом вертикаль .
- На штангенциркуле не должно быть никаких частей плода или пуповины.
Максимальный вертикальный карман примерно 10 см, квалифицируемый как многоводие. С сайта fetalultrasound.com .
Биометрия плода
Во 2-м и 3-м триместре для оценки веса и гестационного возраста можно использовать различные измерения плода, известные как биометрия плода. Они не так точны, как измерение длины темени и крестца в 1-м триместре, но, тем не менее, могут быть полезны.
Пакет ультразвуковых акушерских расчетов автоматически рассчитает вес и срок беременности.Однако, если у вас нет пакета акушерских вычислений, отличный ресурс для нормальных диапазонов этих измерений в зависимости от гестационного возраста можно найти ЗДЕСЬ .
Бипариетальный диаметр
- Сделайте поперечный вид головки плода и на уровне таламуса, вы должны увидеть:
- Срединный зубец
- Thalami
- Septum cavi pellucidi (обозначено на изображении ниже)
- Вы не должны не см. Полушария головного мозга.
- Структуры на каждой стороне срединной линии фалкса должны быть симметричными.
- Активируйте пакет измерения BPD в предустановке акушерства / гинекологии.
- Линия штангенциркуля должна быть перпендикулярна средней линии утолщения.
- Поместите ближний штангенциркуль (верх экрана) на снаружи стенки теменной кости.
- Поместите дальний суппорт (нижняя часть экрана) на внутри стенки теменной кости.
Измерение бипариетального диаметра (BPD) и окружности головы (HC).Обозначены прозрачная перегородка (SCP), таламус (T) и срединный валун (F). Взято с сайта radiopaedia.org .
Окружность головы
- Используйте тот же вид, который вы получили для измерения бипариетального диаметра.
- Активируйте пакет измерения окружности головы (HC) в предустановке акушерства и гинекологии.
- Обведите окружность головы.
- Если на вашем станке нет эллиптического инструмента, измерьте диаметр по длинной оси (OFD) головки.Машина должна рассчитать окружность головы на основе BPD и OFD.
Окружность живота
- В той же поперечной плоскости просканируйте вниз по направлению к верхней части живота плода.
- Перед вами должны быть следующие структуры:
- Портальный синус
- Пупочная вена
- Желудок
- Вы должны , а не видеть почки.
- Активируйте пакет измерения окружности живота (AC) в предустановке акушерства и гинекологии.
- Обведите окружность живота.
Длина бедра
- Сделайте снимок одной из бедренных костей в виде продольной оси.
- Активируйте пакет измерения длины бедренной кости (FL) в предустановке акушерства и гинекологии.
- Поместите штангенциркуль на каждый конец кости.
Измерение длины бедра.
Оценка плаценты
Нормальная плацента
Плацента должна быть хорошо видна к началу 2 триместра.Вот характеристики нормальной плаценты:
- Равномерная эхогенность (оттенок серого) и закругленные края
- Незначительная гипоэхогенная зона за плацентой
- Обычно пуповина вводится по центру
- Средняя толщина 2-4 см (Fadl et al)
Нормальная плацента. Можно увидеть место введения пуповины (CI), а также ретроплацентарную гипоэхогенную область, указанную стрелками. Из Fadl et al.
Чтобы найти плаценту, выполните следующие действия:
- Начиная с верхнего конца матки, проведите слева направо в сагиттальной плоскости.
- Следуйте той же схеме для более нижних отделов матки.
- Определите края плаценты.
- Если плод создает артефакт и затемняет заднюю часть плаценты, выполните сканирование сбоку.
Предлежание плаценты
Предлежание плаценты — это когда плацента покрывает внутренний зев. Обычно это проявляется в виде безболезненного вагинального кровотечения.
Чем раньше обнаружено предлежание плаценты, тем меньше вероятность его присутствия при родах, поскольку плацента мигрирует во время беременности.Однако, если плацента закрывает внутренний зев в начале родов, показано кесарево сечение.
Трансвагинальное УЗИ предпочтительнее трансабдоминального УЗИ для обнаружения низкорасположенной плаценты и предлежания плаценты.
Краевое предлежание плаценты — это когда плацента распространяется до края внутреннего зева.
Низко расположенная плацента — это когда плацента находится в пределах 2 см от внутреннего зева.
Предлежание плаценты.Гиперэхогенная плацента (P) покрывает шейку матки (CX).
Спектр вросшей плаценты
Спектр приросшей плаценты, также известный как патологически прикрепленная плацента или просто приросшая плацента, представляет собой чрезмерное разрастание плаценты в миометрий. Он определяется по спектру, основанному на том, насколько глубоко в миометрий проникает плацента (см. Рисунок ниже).
- Факторы риска: Предыдущие операции на матке, предлежание плаценты , вспомогательная репродукция
- Приращение плаценты: Плацента контактирует с миометрием миометрий в соседние структуры
Спектр приросшей плаценты на УЗИ имеет следующие особенности:
- Прерывистый миометрий или тонкий (<1 мм) миометрий
- Отсутствие ретроплацентарного гипоэхогенного пространства, которое наблюдается в нормальной плаценте
- Повышенная ретроплацентарная васкуляризация
- Плацентарные лакуны — гипоэхогенные области внутри плаценты
- Это выглядит как Швейцарский сыр
- У них будет турбулентный кровоток на цветном допплере
- В окклюзии плаценты: нарушение или потеря интерфейса между маткой и соседними структурами (например,грамм. мочевой пузырь) с хаотической васкуляризацией
Плацентарные лакуны. Обратите внимание на отсутствие ретроплацентарного гипоэхогенного пространства. С сайта obimages.net .
Повышенная васкуляризация и проникновение сосудов плаценты в миометрий. Источник: obimages.net .
Отслойка плаценты
Отслойка плаценты возникает, когда плацента преждевременно отделяется от стенки матки. Для плода это может привести к преждевременным родам или мертворождению.Для матери отслойка может привести к большой кровопотере, ДВС-синдрому или даже к смерти.
Диагностика отслойки плаценты с помощью ультразвука может быть затруднена из-за разной формы и степени тяжести. Клинические и ультразвуковые признаки отслойки зависят от нескольких факторов:
- Местоположение плаценты
- Местоположение отделения и кровотечения (пре-плацентарное, ретроплацентарное, край плаценты)
- Сколько лет кровотечению
Места отслойки плаценты
Как эти факторы влияют на результаты УЗИ? Острое кровотечение проявляется как гипоэхогенное или изоэхогенное для плаценты.Через 1-2 недели кровь станет гиперэхогенной. Таким образом, сгусток крови над внутренним зевом может выглядеть как предлежание плаценты. Кроме того, ретроплацентарная отслойка может имитировать внешний вид гипоэхогенного пространства за нормальной плацентой (Oyelese & Anath).
С учетом этих факторов, вот некоторые результаты ультразвукового исследования, которые могут указывать на наличие отслойки (Fadl et al):
- Плацента «покачивается» под действием быстрого датчика давления. Он известен как знак желе .
- Забор жидкости на ретроплацентарном, преплацентарном или краевом участке плаценты — будет отсутствовать отток жидкости.
- Неоднородность плаценты
- Различная толщина плаценты
Субхорионное кровотечение. FF = свободная жидкость.
Ретроплацентарная отслойка. P = плацента. Из Fadl et al.
Список литературы
- Бри, Р., Эдвардс, М., Бом-Велес, М., Бейлер, С., Робертс, Дж., Мендельсон, Е. (1989). Трансвагинальная сонография в оценке нормального срока беременности: корреляция с уровнем ХГЧ Американский журнал рентгенологии 153 (1), 75-79.https://dx.doi.org/10.2214/ajr.153.1.75
- Doubilet, P., Benson, C., Bourne, T., Blaivas, M., Pregnancy, S., Barnhart, K., Бенацерраф, Б., Браун, Д., Фили, Р., Фокс, Дж., Гольдштейн, С., Кендалл, Дж., Лайонс, Э., Портер, М., Преториус, Д., Тимор-Тритч, И. (2013). Диагностические критерии нежизнеспособной беременности в начале первого триместра Медицинский журнал Новой Англии 369 (15), 1443-1451.
- Чанг, Г., Левин, Д., Свайр, М., Макнамара, А., Мехта, Т. (2004). Внутридецидуальный признак: надежен ли он для диагностики ранней внутриутробной беременности? Американский журнал рентгенологии 183 (3), 725-731.
- Бенсон, К., Дубилет, П., Петерс, Х., Фрейтс, М. (2013). Внутриматочная жидкость при внематочной беременности Журнал ультразвука в медицине 32 (3), 389-393.
- Ванони, С., Наполитано, Р., Оума, Э., Саломон, Л., Папагеоргиу, А. (2014). Система оценки изображения для измерения длины коронки до крестца Ультразвук в акушерстве и гинекологии 44 (6), 649-654.https://dx.doi.org/10.1002/uog.13376
- Иоанну, К., Саррис, И., Хох, Л., Саломон, Л., Папагеоргиу, А., Сенчури, I. (2013 г. ). Стандартизация измерения длины темени и крестца BJOG: Международный журнал акушерства и гинекологии 120 (s2), 38-41. https://dx.doi.org/10.1111/1471-0528.12056
- Штейн, М., Риччи, З., Новак, Л., Робертс, Дж., Кенигсберг, М. (2004). Сонографическое сравнение трубного кольца при внематочной беременности с желтым телом Журнал ультразвука в медицине 23 (1), 57-62.
- Pellerito, J., Taylor, K., Quedens-Case, C., Hammers, L., Scoutt, L., Ramos, I., Meyer, W. (1992). Внематочная беременность: оценка с помощью эндовагинальной визуализации цветного потока. Радиология 183 (2), 407-411.
- Лин, Э., Бхатт, С., Догра, В. (2008). Диагностические ключи к внематочной беременности RadioGraphics 28 (6), 1661-1671. https://dx.doi.org/10.1148/rg.286085506
- Лозо, А., Поттер, Б. (2005). Диагностика и ведение внематочной беременности. Американский семейный врач 72 (9), 1707-14.
- Бенсон, К., Дженест, Д., Бернстайн, М., Сото-Райт, В., Гольдштейн, Д., Берковиц, Р. (2000). Ультразвук в акушерстве и гинекологии 16 (2), 188-191. https://dx.doi.org/10.1046/j.1469-0705.2000.00201.x
- Ефет, Э., Даниэль-Шпигель, Э. (2016). Результаты многоводия при нормальном ультразвуковом исследовании ПЕДИАТРИЯ 137 (2), e20151948-e20151948.https://dx.doi.org/10.1542/peds.2015-1948
- Кейси, Б., Макинтайр, Д., Блум, С., Лукас, М., Сантос, Р., Твиклер, Д., Рамус, Р., Левено, К. (2000). Исходы беременности после дородовой диагностики олигогидрамниона на сроке беременности 34 недели или позже Американский журнал акушерства и гинекологии 182 (4), 909-912. https://dx.doi.org/10.1016/s0002-9378(00)70345-0
- Фадл, С., Мошири, М., Флигнер, К., Кац, Д., Дигхе, М. ( 2017). Визуализация плаценты: нормальный внешний вид с обзором патологических данных RadioGraphics 37 (3), 979-998.
- Oyelese, Y., Ananth, C. (2006). Отслойка плаценты Акушерство и гинекология 108 (4), 1005-1016.
- Abuhamad, A., Chaoui, R., Jeanty, P., Paladini, D. Ультразвук в акушерстве и гинекологии: практический подход
- Jones, R., Goldstein, J., Boulger, C. ., Дшаак, Т., Гибсон, К., Грамер, Д., Керл, Т., Кеннеди, М., Лаппен, Дж., Минарди, Дж., Смолли, К., Таббут, М. (2016) . Ультразвуковое исследование в месте оказания медицинской помощи
Повторное свидание в первом триместре • Соносессия
РАННИЙ 1-Й ТРИМЕСТЕР УЛЬТРАЗВУК
Выявление и точное датирование беременности в начале первого триместра является жизненно важной информацией для оказания надлежащей акушерской помощи на протяжении всей беременности.Правильный EDD имеет решающее значение при принятии решений относительно вмешательств, мониторинга роста плода, а также планирования и интерпретации дородовых анализов. Что нам делать, если LMP отличается от результатов ультразвукового исследования? Ниже приведен пример из практики пациентки, которая обратилась в офис с положительным результатом теста на беременность в моче и LMP, который дал ей EDD 7 недель и 5 дней.
Обследование началось с трансабдоминального доступа. Это уместно, учитывая, что плод должен быть примерно 8 недель. У пациента был пустой мочевой пузырь.На изображениях ниже показаны продольный (слева) и поперечный (справа) срезы матки. Вы можете видеть, что матка находится в перевернутом положении, но гестационный мешок или полюс плода не идентифицированы.
Трансабдоминальные изображения (продольные и поперечные)
Следующим шагом является трансвагинальное обследование матки.
Вот красивое изображение шейки матки. Важно сначала идентифицировать шейку матки, а затем следовать по телу матки до дна.Как только глазное дно будет достигнуто, просканируйте всю матку.
трансвагинальное ультразвуковое изображение гестационного мешка в первом триместре
Во время обследования вы ищете пару вещей.
- Подтверждение однократной внутриутробной беременности
- Подтверждение сердечной деятельности
- Идентификация желточного мешка
- Гестационный мешок со всех сторон окружен миометрием
- Других отклонений от нормы (т. Е. Миома, субхориональное кровоизлияние) нет.
Вы должны увидеть плодный мешок на глазном дне, прилегающий к эндометрию.Как только вы это сделаете, можно увеличивать плодный мешок, чтобы лучше оценить внутриутробную беременность.
Вот увеличенное неподвижное изображение плодного яйца. Вы можете увидеть, что желточный мешок занимает почти половину. Ясно, что это не семинедельная беременность. Когда вы оцениваете беременность в начале первого триместра и при этом не видно полюса плода, вы должны измерить плодный мешок в трех плоскостях и получить средний диаметр мешка. Помните, что средний диаметр мешочка должен быть не менее 25 мм, прежде чем объявить анэмбриональную беременность, когда полюс плода не виден.
Первое изображение — сагиттальный срез матки. Здесь вы будете измерять плодный мешок в двух плоскостях (сагиттальной и AP). Следующее изображение — поперечный срез матки. Здесь вы получите третью плоскость для среднего диаметра мешка. Не забудьте использовать свой пакет вычислений в своей системе и выбрать GS для измерений. Система рассчитает размер и сообщит вам примерную дату. Здесь мы видим, что средний диаметр GS составляет 0,83 см, что соответствует 5w3d.
Средний диаметр мешочка не рекомендуется для определения срока родов.Поэтому контрольное наблюдение было запланировано на 7 дней позже.
Обратите внимание на размер CRL 0,52 см, что соответствует 6w2d. Это согласуется со средним диаметром мешка, датированным неделей ранее. Измерение длины крестца, проведенное в первом триместре, остается наиболее точным методом установления или подтверждения гестационного возраста.
Обратите внимание на таблицу ниже, в которой объясняются критерии повторного свидания в первом триместре. Таким образом, если менее 9 недель, использует результаты УЗИ за LMP, когда расхождение превышает 5 дней. Когда LMP устанавливает беременность между 9 нед и 13 нед , используйте результаты ультразвукового исследования, если расхождение превышает 7 дней .
Параметры практики
AIUM для выполнения ограниченных акушерских ультразвуковых исследований передовыми поставщиками медицинских услуг включают оценку придатков. Выше вы можете увидеть правый яичник с наличием кисты желтого тела и нормальным левым яичником.
Срок родов этого пациента был скорректирован в соответствии с результатами ультразвукового исследования.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookie
Этот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie.Вам необходимо сбросить настройки вашего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались.
Чтобы принять файлы cookie с этого сайта, нажмите кнопку «Назад» и примите файлы cookie. - Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г.,
браузер автоматически забудет файл cookie.Чтобы исправить это, установите правильное время и дату на своем компьютере. - Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.
Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie
потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файлах cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
УЗИ при беременности в Дейтоне
Что такое УЗИ?
Ультразвук — это медицинский метод, который использует сигналы звуковых волн, чтобы помочь вам и вашему врачу увидеть, что происходит за пределами шишки вашего ребенка.В Huey & Weprin Ob / Gyn наш квалифицированный персонал может провести для вас ультразвуковое исследование, что позволит вам впервые увидеть, как ваш ребенок развивается и переживает первые недели жизни.
Ваш акушер-гинеколог также может использовать ультразвук для подтверждения беременности, определения наличия у вас нескольких детей или помощи в определении того, предрасположены ли вы к беременности с высоким риском.
Доступны различные ультразвуковые технологии
От трансвагинального сканирования для наблюдения за ребенком в одной из самых ранних форм его жизни до 4-D ультразвукового исследования для получения подробных изображений мимики вашего ребенка — существуют различные ультразвуковые технологии, доступные для отслеживания развития вашего ребенка.Ультразвуковые технологии включают:
- Трансвагинальное сканирование
- Допплерография
- УЗИ органов малого таза
- Стандартное УЗИ
- Ультразвук расширенный
- 3-D УЗИ
- 4-D УЗИ
- Эхокардиография плода
На каком этапе УЗИ можно обнаружить и подтвердить беременность?
Хотя УЗИ можно провести в любое время во время беременности, на самом деле именно на 6 неделе беременности ваш ребенок действительно начинает развиваться, и его сердцебиение можно услышать с помощью УЗИ.До 5 недель ваш ребенок может быть слишком маленьким, чтобы его можно было обнаружить с помощью ультразвука, а ультразвуковое исследование, проводимое на 2-5 неделе беременности, может не показать многого.
В зависимости от доступной технологии некоторые УЗИ могут определить беременность уже через 3 недели.
Что можно увидеть на УЗИ на ранних сроках беременности?
Примерно через 6-8 недель ваш врач может использовать УЗИ в течение первого триместра для оценки различных вещей. Поскольку матка и фаллопиевы трубы в это время находятся ниже, ваш врач, вероятно, будет использовать трансвагинальное УЗИ, чтобы лучше увидеть, как дела у вашего ребенка.
Что врачи ищут при проведении УЗИ на ранних сроках беременности?
Если вы не уверены в том, что ваш врач ищет при раннем УЗИ, вы всегда можете задать вопросы в процессе. УЗИ на ранних сроках беременности может использоваться для следующих целей:
- Беременность
- Определение количества младенцев
- Проверка сердцебиения плода
- Определение срока беременности вашего плода
- Обнаружение молярной беременности
- Диагностика внематочной беременности
- Диагностика абдоминальной беременности
- Предоставление срока оплаты
- Выявление риска выкидыша
Как часто вам нужно делать УЗИ во время беременности?
Как будущая мать, у вас может быть сильный инстинкт и желание проверять состояние своего ребенка как можно чаще.Пока ребенок все еще находится в животе, УЗИ может показаться единственным доступным методом для этого. Знание того, сколько ультразвуков вы можете пройти во время беременности и сколько ультразвуков безопасно во время беременности, важно для обеспечения безопасного и надлежащего наблюдения за вашим ребенком.
На каких сроках во время беременности вам нужно УЗИ?
Обычно ваш врач назначит два сеанса УЗИ; один в первом триместре, чтобы определить дату родов, и один в 18 недель, чтобы определить пол и оценить общий рост вашего ребенка.
Обычно рекомендуется проводить УЗИ только по медицинским показаниям.
Есть ли риск для УЗИ при беременности?
Хотя теоретические риски существуют, риски для ребенка и матери неизвестны. Наша цель воздействия — ALARA, как минимум разумно достижимый, чтобы уменьшить воздействие и риск воздействия на потенциальное нагревание тканей.
Назначить УЗИ
Если вы хотите пройти УЗИ, запишитесь на прием к акушеру / гинекологу в Huey & Weprin Ob / Gyn.
 Это четко регистрируется на экране монитора, начиная с 6-7 акушерского недели.
Это четко регистрируется на экране монитора, начиная с 6-7 акушерского недели. , Kagan KO, Lau TK, Papageorghiou AT, Raine-Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor -Трич И.Е., Той А., Йео Г. Практические рекомендации ISUOG: выполнение ультразвукового исследования плода в первом триместре.Ультразвуковой акушерский гинекол. 2013 Янв; 41 (1): 102-13. [PubMed: 23280739]
, Kagan KO, Lau TK, Papageorghiou AT, Raine-Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor -Трич И.Е., Той А., Йео Г. Практические рекомендации ISUOG: выполнение ультразвукового исследования плода в первом триместре.Ультразвуковой акушерский гинекол. 2013 Янв; 41 (1): 102-13. [PubMed: 23280739] [Бесплатная статья PMC: PMC6248327] [PubMed: 2
[Бесплатная статья PMC: PMC6248327] [PubMed: 2 [PubMed: 23804343]
[PubMed: 23804343]