Содержание
Доктор Наталья Храмченко — МАЛЫЕ СРОКИ беременность до 10 недель
РАННИЕ СРОКАХ БЕРЕМЕННОСТИ
В настоящее время с помощью трансвагинального УЗИ наличие маточной беременности возможно установить уже при задержке менструации на 4-5 дней, т. е. при истинном, или эмбриологическом, сроке беременности 2-5 недели (через 4-5 недели от первого дня последней менструации). В это время диаметр плодного яйца составляет около 5 мм.
Полученные результаты сопоставляются с имеющимися нормативными показателями. В этом случае ошибка обычно не превышает 3 дней.
На сроке беременности в 3 недели определяется эмбрион, тогда же чаще всего видна и сердечная пульсация. В это время копчико-теменной размер эмбриона — около 4 мм.
Cрок беременности 5-8 недель
Эмбрион в 5-6 недель | Эмбрион в 6 недель | Эмбрион в 7-8 недель |
Cрок беременности 8-10 недель
Эмбрион в 8 недель | Эмбрион в 9 недель | Эмбрион в 10 недель |
УЗИ НА РАННИХ СРОКАХ БЕРЕМЕННОСТИ
Голова эмбриона становится видна на экране монитора с 7-недельного срока беременности, конечности — с 8-недельного срока, а кости в них — после появления точек окостенения в 9-11 недель.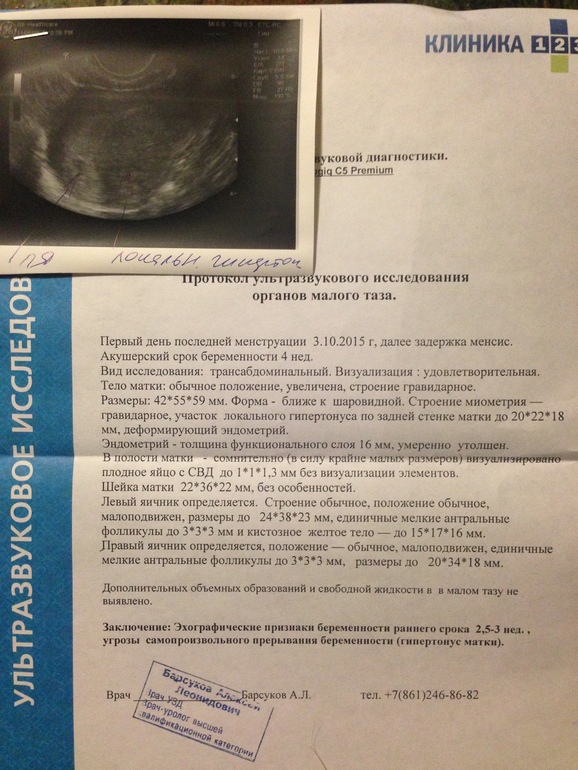
При сроке 11-14 недель можно увидеть и число пальцев, подросший плод показывает ладошки, что позволяет диагностировать ряд патологических синдромов, если количество пальцев, их расположение не соответствуют норме.
Визуализация желудка и мочевого пузыря плода при трансвагинальной эхографии возможна практически во всех случаях к 11-12-недельному сроку, а почек — с 12 — 13-недельного срока беременности.
Диагностика пола в первом триместре обычно не проводится, и первые сведения по этому вопросу вы, скорее всего, сможете получить на сроке около 15-16 недель (в некоторых случаях возможно, пользуясь новейшим оборудованием, попытаться установить пол несколько раньше). Но более точное определение пола возможно лишь на более позднем сроке — 15-16 недель.
Таким образом, большинство органов и систем плода становятся видны после 11-12-недельного срока беременности. Однако до 12-14-недельного срока с помощью УЗИ можно выявить лишь грубые пороки развития (это может стать поводом для искусственного прерывания беременности), а надежно оценить детальную анатомию плода невозможно: в это время можно лишь заподозрить у плода какие-то негрубые врожденные дефекты, В дальнейшем для уточнения ситуации проводят повторные УЗИ и дополнительные методы исследования.
Ультразвуковая диагностика беременности малого срока — 22 ответов на Babyblog
Ультразвуковая диагностика беременности малого срока
Автор: ® Барто Р.А., 2012
При использовании трансвагинального датчика плодное яйцо диаметром 1 мм визуализируется в полости матки через 4 недели и примерно 2 дня после последней менструации при регулярном менструальном цикле. Трансвагинальное ультразвуковое исследование позволяет визуализировать ранние зародышевые структуры на 1 неделю раньше, чем трансабдоминальное УЗИ.
При задержке менструации 5-7 дней и более (срок беременности не менее 5 недель) в полости матки должно четко определяться плодное яйцо. Оно имеет четкую округлую форму с нечетким светлым венчиком по периферии (гиперэхогенный ободок). При этом уровень бета-ХГЧ крови составляет 1000-1500 МЕ/л. При меньшем уровне ХГЧ крови плодное яйцо в полости матки при трансвагинальной эхографии может не определяться. При трансабдоминальном исследовании определение плодного яйца в полости матки возможно при уровне бета-ХГЧ 3000-5000 МЕ/л.
При меньшем уровне ХГЧ крови плодное яйцо в полости матки при трансвагинальной эхографии может не определяться. При трансабдоминальном исследовании определение плодного яйца в полости матки возможно при уровне бета-ХГЧ 3000-5000 МЕ/л.
Рис.1 Маточная беременность 4-5 недель.
Примерно с 5,5 недель при трансвагинальном УЗИ в плодном яйце начинает визуализироваться экстраэмбриональная структура — желточный мешок (анг. yolk sac). При этом уровень бета-ХГЧ примерно составляет в среднем 7200 МЕ/л. Поскольку желточный мешок является частью зародышевых структур, его обнаружение позволяет отличить плодное яйцо от простого скопления жидкости в полости матки между листками эндометрия, и в большинстве случаев, дает возможность исключить внематочную беременность. Частота эктопической беременности составляет 1 на 2000 — 3000 беременностей. Риск ее повышается при применении вспомогательных репродуктивных технологий (ВРТ).
Рис.2 Беременность 5,5 недель. Определяется желточный мешок.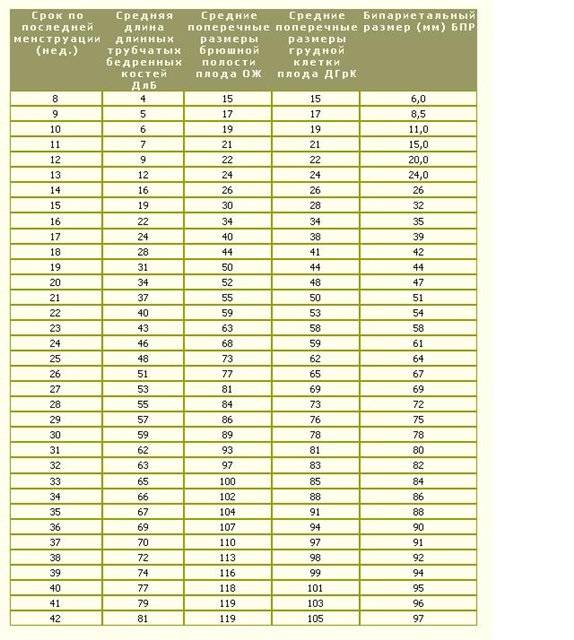
С 6 недель беременности (иногда чуть раньше) в плодном яйце можно определить эмбрион, длиной около 3 мм. С этого же срока большинство ультразвуковых аппаратов позволяет определить сердцебиение эмбриона. Если сердцебиение не определяется или нечеткое при длине эмбриона (КТР) 5 мм, показано повторное УЗИ через неделю. Отсутствие сердечной активности в этом сроке не обязательно является признаком страдания плода или неразвивающейся беременности.
При нормальном течении беременности диаметр плодного яйца увеличивается на 1 мм в сутки. Меньшие темпы роста являются плохим прогностическим признаком. При сроке беременности 6-7 недель диаметр плодного яйца должен быть около 30 мм.
Диагноз анэмбрионии (пустое плодное яйцо) предполагается, если в плодном яйце размером 20 мм не определяется желточный мешок. Или если плодное яйцо диаметром более 25 мм с желточным мешком не содержит эмбриона. А также при размере желточного мешка 10 мм и более. В любом случае при подозрении на анэмбрионию все полученные данные следует трактовать в пользу беременности, и повторить исследование через 7 дней.
Диагноз неразвивающейся беременности не должен выставляться, если при УЗИ плодное яйцо имеет размер меньше 20 мм. При длине эмбриона 5 мм и более в большинстве случаев должно четко определяться сердцебиение. Если эмбрион менее 5 мм, следует повторить УЗИ через неделю. Если при повторном исследовании через неделю при КТР 5-6 мм сердечная деятельность не определяется, беременность является нежизнеспособной. Диагноз неразвивающейся беременности может быть подтвержден по несоответствию уровня бета-ХГЧ эхографическим данным.
Следует отметить, что частота прерывания беременности в норме в популяции составляет 15-20% от всех клинически диагностированных беременностей. Однако в действительности, если считать все «химически» диагностированные беременности, определенные по уровню бета-ХГЧ до срока ожидаемых очередных месячных, частота выкидышей может достигать до 60%.
Общие вопросы про УЗИ во время беременности: страница 14
Как часто можно делать УЗИ во время беременности и не вредно ли трехмерное исследование? Чем отличается акушерский и эмбриональный сроки беременности? Диагностика пола будущего ребенка. На вопросы про ультразвуковой скрининг беременных отвечают врачи УЗИ медицинского центра «Арт-Мед».
На вопросы про ультразвуковой скрининг беременных отвечают врачи УЗИ медицинского центра «Арт-Мед».
Мне 26 лет, беременность первая и желанная, срок 13 недель. Была на УЗИ, сказали, что мутные воды в плаценте, с белыми хлопьями, и взяли кучу анализов. Что бы это могло быть?
Прежде всего следует отметить, что такого явления, как Вы пишете – «мутные воды в плаценте» просто не бывает, так как воды сами по себе, а плацента сама по себе. Наличие взвеси в околоплодных водах не является каким-то специфическим признаком какой-нибудь конкретной патологии, и может отмечаться как при нормальном, так и при патологическом течении беременности. Следовательно, в большей степени целесообразно ориентироваться на результаты других дополнительных методов исследований.
У меня сейчас почти 38 недель, на УЗИ в 32 недели было однократное обвитие пуповиной, будет ли плановое УЗИ перед родами или это по желанию. Хотелось бы узнать — осталось ли обвитие, оно ведь может повлиять на течение родов. Как может повлиять невылеченный кольпит на ребенка? Матка часто в тонусе, а ребенок стал почему то более активным, хотя должно быть наоборот.
Как может повлиять невылеченный кольпит на ребенка? Матка часто в тонусе, а ребенок стал почему то более активным, хотя должно быть наоборот.
Обычно УЗИ перед родами выполняют при наличии показаний, которые определяет лечащий врач. В Вашем случае, действительно УЗИ выполнить целесообразно, так как есть для этого показания. Влияние кольпита на ребенка зависит от того какими возбудителями он вызван. Например, вирусная инфекция при этом весьма неблагоприятна. Кроме того, невылеченный кольпит может вызвать у Вас послеродовое воспалительное осложнение. Более активное поведение ребенка при повышенном тонусе матки может быть обусловлено недостатком кислорода. С целью уточнения ситуации Вам целесообразно обратиться для осмотра к врачу. Все необходимые консультации и обследования Вы можете получить и в ЛДЦ «АРТ-МЕД».
Мне 40 лет, планировали беременность (2 ребенок). Последние месячные 10 ноября, цикл 30 дней. Сегодня 27 декабря, на УЗИ срок беременности — 5 недель, плоднре яйцо 1,43 см, эмбрион 0,3 см. Шейка сомкнута вся, болей, выделений нет, признаки беременности есть, на первом УЗИ 10 декабря беременности не обнаружено. Какова вероятность замершей беременности и что делать?
Шейка сомкнута вся, болей, выделений нет, признаки беременности есть, на первом УЗИ 10 декабря беременности не обнаружено. Какова вероятность замершей беременности и что делать?
Если сердцебиение эмбриона определялось, то речь о неразвивающейся беременности не идет. Если же доктор четко не смог определить сердцебиение, то необходимо сделать повторное УЗИ через неделю.
Прошла УЗИ в женской консультации на сроке 21 неделя. В графе врожденные пороки развития плода написано: складывается впечатление о низком расположении мозжечка (гидроцефалии нет, позвоночник в норме), в остальном плод без особенностей. Врач УЗИ порекомендовал пройти УЗИ в МГЦ. Врач, у которого я стою на учете, сказала, что не надо лишний раз излучать ребенка, все равно ничего не изменить, и что лучше сделать УЗИ в МГЦ на сроке 31-32 недели, так как анализы крови на генетику нормальные. Как мне лучше поступить?
УЗИ абсолютно безвредно для малыша, поэтому лучше перестраховаться и повторно сделать исследование у специалистов, прицельно занимающихся пороками развития плода.
На сроке 31-32 недели было проведено УЗИ: БПР 7,69 см, окружность головы 29,2 см, окружность груди 23 см, живот 24,7 см, желудок 2,3х1,1 см, печень 6,8х3,9х4,1 см, длина бедренной кости 6,21 см, большеберцовая кость 5,77 см, плечо 5,78 см, локтевая кость 5,32 см. Плацента по задней стенке матки, степень зрелости 1, толщина 3,17 см. Околоплодные воды — тенденция к маловодию AFI 8,1 см. Данные доплерометрии: Средняя мозговая артерия СДО 5,67 ПИ 1,68 ИР 0,824 Грудной отдел аорты СДО 4,19 ПИ 1,59 ИР 0,761 Почечная артерия СДО 3,3 ПИ 1,66 ИР 0,697 Артерия пуповины СДО 3,14 ПИ 0,942 ИР 0,682 Маточные артерии — левая СДО 1,65 ПИ 0,477 ИР 0,394 правая СДО 3,0 ПИ 1,24 ИР 0,667. Диагноз: маточно-плацентарный кровоток снижен, нарушение кровообращения 1А, эхопризнаки ЗВРП ассиметричной формы 1 степени. Врач настаивает на лечении в стационаре. Правильно ли был поставлен диагноз? Действительно ли такой диагноз требует немедленного лечения в условиях стационара?
Ваш малыш, действительно, начал отставать в росте. Если сейчас не начать лечение – и, лучше, в стационаре – страдание плода будет усугубляться вплоть до возможной его гибели.
Если сейчас не начать лечение – и, лучше, в стационаре – страдание плода будет усугубляться вплоть до возможной его гибели.
Мне 29 лет. 24 октября на УЗИ мне определили маточную беременность 5-6 недель (последние месячные 04.09.2006) 22 ноября (через 4 недели) на УЗИ мне определили КТР эмбриона 33 мм, диаметр желточного мешка 4,1 мм, диаметр плодного яйца 47 мм, ЧЧС 171 уд/мин., срок беременности поставили 11 недель. Также врач обнаружила «округлое гиперэхогенное однородное образование с четким контуром, диаметр 5-6 мм. определив его как дефект передней брюшной стенки. Сказала что это не киста, которая могла бы рассосаться и поэтому мне надо идти к генетику. В тот же день я попала в областной диагностический центр, генетик уже не принимала, но сказала мне, что надо пройти еще одно УЗИ у их специалиста, так как это может быть и физиологическое образование. На УЗИ мне поставили уже 10недель 1день беременности. Размер образования определили как: «физиологическая кишечная грыжа диаметром 5,1 мм» и сказали, что должно пройти через 3-4 недели. Однако врача немного смущали размеры этой грыжи и она велела придти на контроль через три недели. Правда что это может пройти само собой при таких размерах образования?
Однако врача немного смущали размеры этой грыжи и она велела придти на контроль через три недели. Правда что это может пройти само собой при таких размерах образования?
У Вашего малыша не очень большой дефект передней брюшной стенки (грыжа). После 12-14 недель она должна «уйти».
УЗИ беременности до 11 недель • РМДЦ
Стоимость:
УЗИ ранних сроков беремености (до 11 недель)
1.900 руб.В корзину
Что поможет определить УЗИ на ранних сроках беременности?
- Наличие беременности — визуализацию плодного яйца в полости матки можно заметить на 3 — 5 неделе, или после последних месячных, когда яйцо размером 2-3 мм.
- Точный срок — на этом этапе выявляется размер эмбриона методом измерения плодного мешка, который соответствует дням после задержки менструации.
- Локализация плодного яйца — помогает определить внутриматочную или внематочную беременность, которая определяется на протяжении 7-10 дней после задержки менструации.

- Количество эмбрионов — многоплодная беременность обнаруживается на 5-6 неделе, когда наблюдается два или больше плодных мешков, тогда как при одноплодной беременности плодный мешок только один.
- Подтверждается жизнеспособность эмбриона.
- Функциональность сердца эмбриона определяется на 3-4 неделе и отображается на экране монитора. В этот момент мама может ощутить первое биение сердечка, это также позволяет врачу убедиться, что эмбрион живой.
УЗИ на ранних срока беременности — это надежный метод обследования будущей мамочки и малыша, помогающий предотвратить следующие патологии:
- Угроза выкидыша — в матке очень часто образуются кровянистые сгустки, или происходит отслойка плаценты. Это может спровоцировать выкидыш на маленьком сроке. Ультразвуковое исследование поможет обнаружить нарушение и при правильном лечении сохранить беременность.
- Патологии развития – диагностируются в конце первого триместра.
 УЗИ способно выявить у плода такие патологии как: порок сердца, синдром Дауна, недоразвитость, а также некоторые наследственные заболевания и другие, которые способны обеспечить ребенка инвалидностью на всю жизнь. Роженицы с подозрением на патологии очень часто проходят обследования, которые помогут следить за ростом и развитием малыша.
УЗИ способно выявить у плода такие патологии как: порок сердца, синдром Дауна, недоразвитость, а также некоторые наследственные заболевания и другие, которые способны обеспечить ребенка инвалидностью на всю жизнь. Роженицы с подозрением на патологии очень часто проходят обследования, которые помогут следить за ростом и развитием малыша. - В конце первого триместра врач может выявить гестоз беременных, который также очень опасен для беременной.
- Замершая беременность случается без особых проявлений и характеризуется выкидышем, который не состоялся. В таких случаях проводится оперативное вмешательство.
- Хромосомные аномалии, гипертонус матки, отслойку хориона и другие.
При проведении УЗИ на первых неделях беременности особой подготовки
Статьи :: Плодное яйцо
При проведении самого первого УЗИ, которое делают при задержке менструации и для того, чтобы точно диагностировать маточную беременность, можно увидеть плодное яйцо. Именно в это время, увидев на мониторе это крохотное образование, врач уже сообщает Вам, что Вы скоро станете мамой. На фото Вы сможете рассмотреть плодное яйцо — небольшое овальное образование. На раннем сроке эмбрион, который будет развиваться в плодном яйце, еще не визуализируется, но скоро он подрастет и будет хорошо виден. Пустое плодное яйцо — это яйцо без эмбриона, когда беременность не развивается. Эмбрион обычно виден уже с пяти недель беременности, но иногда бывают ситуации, когда и на этом сроке врач УЗИ не видит эмбриона, в этом случае назначается повтор УЗИ. Очень часто повторное УЗИ показывает и эмбрион, и сердцебиение. Если после шести-семи недель эмбрион не виден, то, к сожалению, высока вероятность того, что беременность не развивается.
Именно в это время, увидев на мониторе это крохотное образование, врач уже сообщает Вам, что Вы скоро станете мамой. На фото Вы сможете рассмотреть плодное яйцо — небольшое овальное образование. На раннем сроке эмбрион, который будет развиваться в плодном яйце, еще не визуализируется, но скоро он подрастет и будет хорошо виден. Пустое плодное яйцо — это яйцо без эмбриона, когда беременность не развивается. Эмбрион обычно виден уже с пяти недель беременности, но иногда бывают ситуации, когда и на этом сроке врач УЗИ не видит эмбриона, в этом случае назначается повтор УЗИ. Очень часто повторное УЗИ показывает и эмбрион, и сердцебиение. Если после шести-семи недель эмбрион не виден, то, к сожалению, высока вероятность того, что беременность не развивается.
Диаметр плодного яйца
На УЗИ оценивается средний внутренний диаметр плодного яйца – СВД. В нашей таблице указан СВД в мм, характерный срок беременности для этого размера СВД (50 процентиль), а также возможные нормальные колебания (сроки беременности, для которых может быть возможным такой показатель СВД, 5 и 95 процентиль). Диаметр плодного яйца считается вариабельной величиной, именно поэтому существует погрешность в определении срока беременности только по этому фетометрическому показателю. Погрешность в среднем составляет 1, 5 недели. Только по величине плодного яйца обычно не определяют срок беременности, дополнительно всегда смотрят КТР из-за меньшей вариабельности этого размера. Следует учесть, что после 16 недели КТР обычно не измеряют, а при определении срока беременности ориентируются другие показатели.
Диаметр плодного яйца считается вариабельной величиной, именно поэтому существует погрешность в определении срока беременности только по этому фетометрическому показателю. Погрешность в среднем составляет 1, 5 недели. Только по величине плодного яйца обычно не определяют срок беременности, дополнительно всегда смотрят КТР из-за меньшей вариабельности этого размера. Следует учесть, что после 16 недели КТР обычно не измеряют, а при определении срока беременности ориентируются другие показатели.
| СВД мм | Срок беременности, характерный для этой величины, недели и дни
| Возможные колебания, недели и дни
|
| 6 | 5 нед и 3 дня | 3 нед 6 дней – 6 нед 6 дней |
| 7 | 5 нед и 3 дня | 4 нед – 7 нед |
| 8 | 5 нед и 4 дня | 4 нед 1 день – 7 нед 1 день |
| 9 | 5 нед и 5 дней | 4 нед 2 дня – 7 нед 1 день |
| 10 | 5 нед и 6 дней | 4 нед 3 дня – 7 нед 2 дня |
| 11 | 6 нед | 4 нед 3 дня – 7 нед 3 дня |
| 12 | 6 нед и 1 день | 4 нед 4 дня – 7 нед 4 дня |
| 13 | 6 нед и 2 дня | 4 нед 5 дней – 7 нед 5 дней |
| 14 | 6 нед и 3 дня | 4 нед 6 дней – 7 нед 6 дней |
| 15 | 6 нед и 4 дня | 5 нед – 8 нед |
| 16 | 6 нед и 5 дней | 5 нед 1 день – 8 нед 1 день |
| 17 | 6 нед и 5 дней | 5 нед 2 дня – 8 нед 2 дня |
| 18 | 6 нед и 6 дней | 5 нед 3 дня – 8 нед 3 дня |
| 19 | 7 нед | 5 нед 4 дня – 8 нед 4 дня |
| 20 | 7 нед и 1 день | 5 нед 5 дней – 8 нед 5 дней |
| 21 | 7 нед 2 дня | 5 нед 5 дней – 8 нед 5 дней |
| 22 | 7 нед и 3 дня | 5 нед 6 дней – 8 нед 6 дней |
| 23 | 7 нед и 4 дня
| 6 нед – 9 нед |
| 24 | 7 нед 5 дней | 6 нед 1 день – 9 нед 1 день |
| 25 | 7 нед и 5 дней | 6 нед 2 дня – 9 нед 2 дня |
| 26 | 7 нед и 6 дней | 6 нед 3 дня – 9 нед 3 дня |
| 27 | 8 нед | 6 нед 4 дня – 9 нед 4 дня |
| 28 | 8 нед и 1 день | 6 нед 5 дней – 9 нед 5 дней |
| 29 | 8 нед и 2 дня | 6 нед 5 дней – 9 нед 5 дней |
| 30 | 8 нед и 3 дня | 6 нед 6 дней – 9 нед 6 дней |
| 31 | 8 нед и 3 дня | 7 нед – 10 нед |
| 32 | 8 нед и 4 дня | 7 нед 1 ден – 10 нед 1 день |
| 33 | 8 нед и 5 дней | 7 нед 2 дня – 10 нед 1 день |
| 34 | 8 нед и 6 дней | 7 нед 3 дня – 10 нед 2 дня |
| 35 | 9 нед
| 7 нед 3 дня – 10 нед 3 дня |
| 36 | 9 нед и 1 день | 7 нед 4 дня – 10 нед 4 дня |
| 37 | 9 нед и 1 день | 7 нед 5 дней – 10 нед 5 дней |
| 38 | 9 нед и 2 дня | 7 нед 5 дней – 10 нед 5 дней |
| 39 | 9 нед и 3 дня | 7 нед 6 дней – 10 нед 6 дней |
| 40 | 9 нед и 4 дня | 8 нед – 11 нед |
| 41 | 9 нед и 4 дня | 8 нед 1 день – 11 нед 1 день |
| 42 | 9 нед и 5 дней | 8 нед 2 дня – 11 нед 2 дня |
| 43 | 9 нед и 6 дней
| 8 нед 3 дня – 11 нед 3 дня |
| 44 | 10 нед
| 8 нед 3 дня – 11 нед 3 дня |
| 45 | 10 нед и 1 день | 8 нед 4 дня – 11 нед 4 дня |
| 46 | 10 нед и 1 день | 8 нед 5 дней – 11 нед 5 дней |
| 47 | 10 нед и 2 дня | 8 нед 5 дней – 11 нед 5 дней |
| 48 | 10 нед и 3 дня | 8 нед 6 дней – 11 нед 6 дней |
| 49 | 10 нед и 3 дня | 9 нед – 12 нед |
| 50 | 10 нед и 4 дня
| 9 нед 1 день – 12 нед 1 день |
Плодное яйцо на УЗИ
5 недель беременности
6 недель беременности
8 недель беременности
Диаметр гестационного мешка на очень ранних сроках беременности как предиктор фетального исхода
Задача:
Определить, может ли трансвагинальное сонографическое измерение диаметра гестационного мешка у беременных через 28-42 дня после последней менструации предсказать, приведет ли беременность к нормальным доношенным родам или к самопроизвольному выкидышу.
Дизайн:
Диаметр гестационного мешка был измерен в течение 4-й и 5-й недель беременности, начиная с последней менструации, у 67 женщин, которым было выполнено 102 ультразвуковых сканирования.За этими беременностями наблюдали до тех пор, пока не наступил один из двух исходов: срок беременности (n = 32) или самопроизвольный выкидыш (n = 35). Диаметр гестационного мешка как функция гестационного возраста сравнивали в каждой из групп.
Полученные результаты:
Средний диаметр гестационного мешка через 28-35 дней после последней менструации среди нормальных беременностей существенно не отличался от такового у тех, у которых впоследствии произошел выкидыш (2.6 мм против 2,7 мм; P = 1,00). При беременности через 36-42 дня после последней менструации средний диаметр мешочка значительно различается между двумя группами (нормальная группа, средний диаметр мешочка 8,2 мм и группа выкидыша, средний диаметр мешочка 4,5 мм; P <0,001).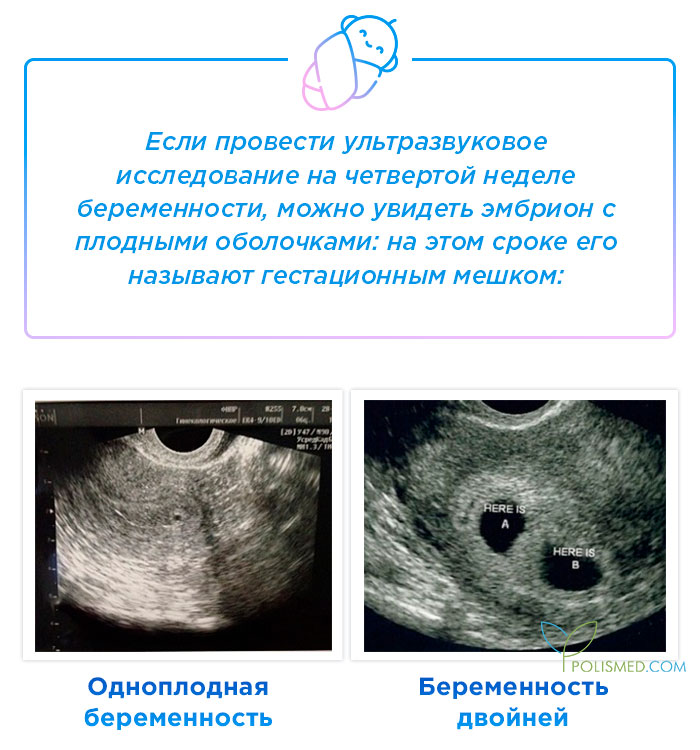
Заключение:
Нет разницы в диаметре гестационного мешка через 28-35 дней после последней менструации при нормальной и патологической беременности.Однако меньший, чем ожидалось, диаметр мешка у беременных через 36-42 дня после последней менструации является признаком самопроизвольного выкидыша.
Обычно видны гестационные мешочки диаметром 3-4 мм.
Контекст 1
… о сонографической способности прогнозировать фактический гестационный срок различных структур, таких как диаметр гестационного мешка, желточный мешок и CRL с запасом в одну неделю, диаметр и рост каждая структура с доверительным интервалом с момента появления отражена во многих таблицах разных авторов.Обычно можно увидеть гестационные мешки со средним диаметром 3–4 мм (рис. 1), желточные мешки размером 2–3 мм (рис. 2) и эмбрионы с CRL 2–4 мм (рис. 3). Амниотический пузырек обычно представляет собой Таблицу I. …
2) и эмбрионы с CRL 2–4 мм (рис. 3). Амниотический пузырек обычно представляет собой Таблицу I. …
Контекст 2
… [31] считает, что наличие желточного мешка более чем на два стандартных отклонения выше ожидаемых для гестационного возраста предполагает плохой прогноз. . Любой случай развивался благоприятно с желточным мешком больше 5,6 мм на 10-й неделе в его серии (рисунки 9-11).Это согласуется с данными Kupesic [32], который описывает плохой прогноз для желточных мешков с аномальными размерами и аномальной допплеровской васкуляризацией. …
Контекст 3
… сделать вывод, что чувствительность размера желточного мешка для прогнозирования аномального течения беременности составляет 92,3%, специфичность 66,6%, VPP 96,5% и VPN 46% и при появлении некоторых из этих аномалий необходимо внимательно следить за беременностью. Рисунок 10. Гигантский желточный мешок. …
Контекст 4
… знак быстро и легко ценится в сонографических исследованиях. Рисунок 11. Гестационный мешок 9 мм. …
Рисунок 11. Гестационный мешок 9 мм. …
Контекст 5
… очень чувствительный маркер для аборта. Регрессивный желточный мешок сонографически наблюдается по прогрессивному увеличению рефлексии до более экстремальной формы, которая могла бы быть кальцификацией мешочка (рис. 12). …
Context 6
… измеряли толщину в месте имплантации эмбриона, чтобы определить значимость разницы между сроком беременности в неделях и толщиной трофобласта в миллиметрах.Разница более 3 мм в высокой степени предсказывала неблагоприятный исход беременности (рис. 13). Чувствительность этого признака при прогнозировании самопроизвольного аборта составила 82%, специфичность — 93%, прогностическая ценность положительного результата — 63%, прогностическая ценность отрицательного результата — 97%. …
Контекст 7
… наличие скоплений жидкости, в основном в субхорионической ситуации, является относительно частой находкой при сонографических исследованиях, проводимых в 1 триместре беременности (Рисунок 14).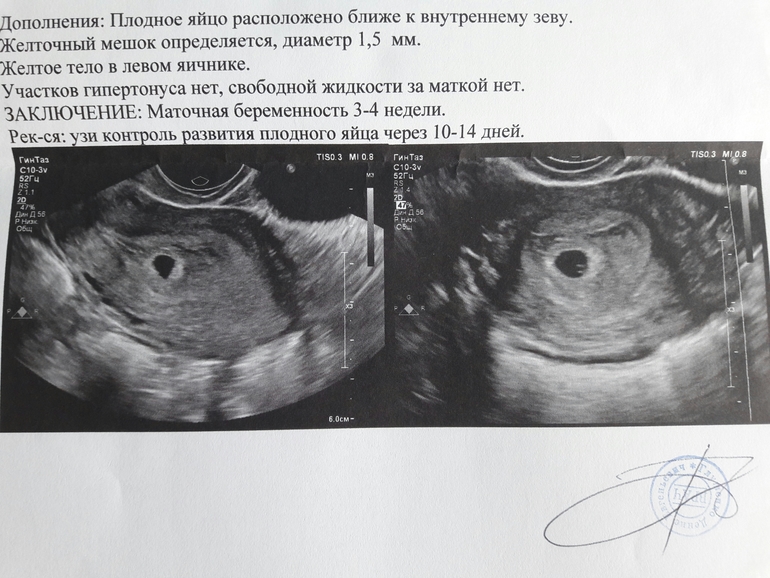 Некоторые из этих изображений очевидны, они имеют большой размер и совпадают с клинической симптоматикой (вагинальное кровотечение), в то время как другие являются случайными находками у бессимптомных женщин и имеют минимальный объем. …
Некоторые из этих изображений очевидны, они имеют большой размер и совпадают с клинической симптоматикой (вагинальное кровотечение), в то время как другие являются случайными находками у бессимптомных женщин и имеют минимальный объем. …
Контекст 8
… Что касается использования размера и локализации гематомы, Главинд [37] не обнаруживает какой-либо связи между размером гематомы и неделей беременности, когда она поставлен диагноз исход беременности. Для этого автора ретрохориальная или субплацентарная локализация имеют худший прогноз, чем субхорионическая локализация (рис. 15).Для Куряка [38] субхорионические гематомы влияют на частоту абортов (17% в исследуемой группе против 6,5% в контрольной. Рисунок 13. …
Контекст 9
… этот автор ретрохориальная или субплацентарная локализация имеют худший прогноз, чем субхорионическая локализация (рис. 15.) Для Курьяка [38] субхорионические гематомы влияют на частоту абортов (17% в исследуемой группе против 6,5% в контрольной группе) Рисунок 13. Тонкий трофобласт виден на этой беременности….
Тонкий трофобласт виден на этой беременности….
Контекст 10
… сильно влияет на размер гематомы, выходя за рамки локализации. Гематомы в теле или дне матки имеют худший прогноз, чем гематомы, расположенные рядом с шейкой матки (рис. 16). Kurjak [39] обнаружил более высокий RI спиральных артерий в случаях с ретрохорионической гематомой, чем в контроле, из-за механизма сдавливания гематомы. …
Контекст 11
… заключает, что сонографическое присутствие внутриутробной гематомы в течение первого триместра определяет популяцию пациенток с повышенным риском неблагоприятного исхода беременности [43].В других случаях они достигают такого объема, который вызывает эффект заполнения полости хориона с эффектом гибели плода из-за сжатия (рис. 17). …
Контекст 12
… иногда может наблюдаться у обычных женщин, ездящих на велосипеде. Прежде всего, следует скорректировать дату зачатия, но существуют данные, позволяющие связать это изменение с более высоким риском неблагоприятного исхода беременности (рис. 18). Коорнстра [44] сообщает, что 22,7% эмбрионов от женщин, регулярно ездящих на велосипеде, имеют более низкий CRL в течение одной недели или более, чем ожидалось от LMP….
18). Коорнстра [44] сообщает, что 22,7% эмбрионов от женщин, регулярно ездящих на велосипеде, имеют более низкий CRL в течение одной недели или более, чем ожидалось от LMP….
Контекст 13
… [49] объясняет, что процесс трофобластической инвазии децидуальной оболочки прогрессирует, опосредованный действием протеолитических ферментов, которые способствуют проникновению и материнской эрозии капиллярных артерий и образование лагун. Вот почему колебания потоков, которые можно измерить в маточных, ретрохориональных и межворсинчатых артериях, существуют в течение первого триместра беременности (рис. 19). Именно по этой причине PI и высокий RI в 1-м триместре не следует интерпретировать как плохой результат, как это было бы, если бы они были получены во 2-м триместре, как объясняет Jaffe [50]….
Контекст 14
… преждевременный доступ материнской крови к межворсинчатому пространству нарушил бы интерфейс эмбриона и матери и мог бы стать причиной, которая, вероятно, определяет аборт (рис. 20). Альказар [55] сообщает, что никаких явных изменений в раннем маточно-плацентарном кровотоке у пациенток с угрозой прерывания беременности при живом эмбрионе не происходит (рис. 21), поэтому использование трансвагинального цветного допплеровского ультразвука не помогает прогнозировать исход беременности в случаях угроза прерывания беременности (рис. 22)….
20). Альказар [55] сообщает, что никаких явных изменений в раннем маточно-плацентарном кровотоке у пациенток с угрозой прерывания беременности при живом эмбрионе не происходит (рис. 21), поэтому использование трансвагинального цветного допплеровского ультразвука не помогает прогнозировать исход беременности в случаях угроза прерывания беременности (рис. 22)….
Особенности курения и роста плода матери в разные периоды беременности | Американский журнал эпидемиологии
Аннотация
Авторы изучили связь курения матери во время беременности с различными характеристиками роста плода среди 7 098 беременных женщин, участвовавших в исследовании поколения R (2002–2006), популяционном проспективном когортном исследовании беременных женщин и их детей в Роттердаме, Нидерланды. .Курение матери оценивалось с помощью анкет, вводимых на ранних, средних и поздних сроках беременности. Оцениваемые характеристики роста плода включали окружность головы, окружность живота и длину бедра, многократно измеренные в середине и конце беременности. Курение матери во время беременности было связано с уменьшением роста окружности головы (-0,56 мм / неделя; 95% доверительный интервал (ДИ): -0,73, -0,40), окружности живота (-0,58 мм / неделю; 95% ДИ: -0,81, -0,34) и длине бедра (-0,19 мм / нед .; 95% ДИ: -0.23, -0,14). Этот уменьшенный рост привел к уменьшению длины бедренной кости с середины беременности (гестационный возраст 18–24 недели) и к меньшим размерам головы и окружности живота с поздней беременности (гестационный возраст ≥25 недель) и далее. Анализы с использованием оценок стандартного отклонения для характеристик роста продемонстрировали наибольшие оценки влияния длины бедренной кости. Авторы пришли к выводу, что курение матери во время беременности связано с уменьшением роста окружности головы плода, окружности живота и длины бедра.Более сильное влияние на длину бедренной кости предполагает, что курение во время беременности влияет в первую очередь на периферические ткани.
Курение матери во время беременности было связано с уменьшением роста окружности головы (-0,56 мм / неделя; 95% доверительный интервал (ДИ): -0,73, -0,40), окружности живота (-0,58 мм / неделю; 95% ДИ: -0,81, -0,34) и длине бедра (-0,19 мм / нед .; 95% ДИ: -0.23, -0,14). Этот уменьшенный рост привел к уменьшению длины бедренной кости с середины беременности (гестационный возраст 18–24 недели) и к меньшим размерам головы и окружности живота с поздней беременности (гестационный возраст ≥25 недель) и далее. Анализы с использованием оценок стандартного отклонения для характеристик роста продемонстрировали наибольшие оценки влияния длины бедренной кости. Авторы пришли к выводу, что курение матери во время беременности связано с уменьшением роста окружности головы плода, окружности живота и длины бедра.Более сильное влияние на длину бедренной кости предполагает, что курение во время беременности влияет в первую очередь на периферические ткани.
Курение матери во время беременности является наиболее важным изменяемым фактором риска низкой массы тела при рождении в западных странах (1, 2). Курение во время беременности приводит к низкой массе тела при рождении из-за снижения снабжения плода питательными веществами и кислородом. У потомства матерей, курящих во время беременности, масса тела при рождении на 150–250 г ниже (1, 2). Однако низкая масса тела при рождении не является подходящей мерой для оценки неблагоприятного воздействия курения во время беременности на рост и развитие плода.Различные модели роста плода и их воздействия могут привести к одинаковому весу при рождении. Таким образом, похожие роды у разных субъектов могут представлять как нормальный, так и аномальный рост и развитие плода.
Курение во время беременности приводит к низкой массе тела при рождении из-за снижения снабжения плода питательными веществами и кислородом. У потомства матерей, курящих во время беременности, масса тела при рождении на 150–250 г ниже (1, 2). Однако низкая масса тела при рождении не является подходящей мерой для оценки неблагоприятного воздействия курения во время беременности на рост и развитие плода.Различные модели роста плода и их воздействия могут привести к одинаковому весу при рождении. Таким образом, похожие роды у разных субъектов могут представлять как нормальный, так и аномальный рост и развитие плода.
В ограниченном количестве исследований изучалось влияние курения матери во время беременности на рост плода (3–8). Результаты этих исследований показали, что курение во время беременности связано с нарушением роста плода, начиная с гестационного возраста 20 недель. Однако эти исследования проводились в небольших группах или в группах населения в больницах, и исследователи не могли внести поправку на возможные факторы, влияющие на факторы, и не изучали влияние курения на различные характеристики роста плода в разные периоды беременности (3–8) . Это может иметь значение для определения конкретных критических периодов воздействия курения матери на рост плода.
Это может иметь значение для определения конкретных критических периодов воздействия курения матери на рост плода.
В популяционном проспективном когортном исследовании беременных женщин мы изучили связи курения матери во время беременности с продольно измеренными характеристиками роста плода.
МАТЕРИАЛЫ И МЕТОДЫ
Дизайн
Это исследование было включено в исследование «Поколение R», популяционное проспективное когортное исследование беременных женщин и их детей от эмбриональной жизни до молодого взрослого возраста.Это исследование было разработано для выявления ранних экологических и генетических детерминант роста, развития и здоровья плода, в детстве и во взрослом возрасте и было подробно описано ранее (9, 10). Вкратце, когорта включает 9 778 матерей разных национальностей, проживающих в Роттердаме, Нидерланды, и их детей. Включение в исследование было направлено на раннюю беременность (гестационный возраст <18 недель), но было возможно до рождения ребенка. Матери были проинформированы об исследовании медицинскими работниками, с которыми обычно сталкиваются во время беременности (акушерки, акушеры), и были включены в исследование при обычном ультразвуковом обследовании плода.К матерям, которые были пропущены во время беременности, подходили и включали в исследование в течение первого месяца после рождения ребенка во время обычных посещений детских центров здоровья.
Матери были проинформированы об исследовании медицинскими работниками, с которыми обычно сталкиваются во время беременности (акушерки, акушеры), и были включены в исследование при обычном ультразвуковом обследовании плода.К матерям, которые были пропущены во время беременности, подходили и включали в исследование в течение первого месяца после рождения ребенка во время обычных посещений детских центров здоровья.
Оценки, проведенные во время беременности, включая медицинский осмотр, ультразвуковое исследование плода и заполнение анкет, были запланированы на раннюю беременность (гестационный возраст <18 недель), середину беременности (гестационный возраст 18–24 недель) и позднюю беременность (гестационный возраст ≥ 25 недель). Матери, включенные в исследование на ранних сроках беременности (69 процентов), планировали три обследования (на ранних, средних и поздних сроках беременности), в то время как для матерей, участвовавших в середине беременности (19 процентов), было запланировано два обследования (в середине и на поздних сроках беременности), а у тех, которые были включены в исследование на поздних сроках беременности. (3%) планировали одно обследование (поздняя беременность).Индивидуальные временные схемы этих оценок зависели от конкретного гестационного возраста на момент включения в исследование (10). Все дети родились в период с апреля 2002 г. по январь 2006 г. Из всех подходящих детей в районе исследования 61 процент участвовали в исследовании при рождении (10).
(3%) планировали одно обследование (поздняя беременность).Индивидуальные временные схемы этих оценок зависели от конкретного гестационного возраста на момент включения в исследование (10). Все дети родились в период с апреля 2002 г. по январь 2006 г. Из всех подходящих детей в районе исследования 61 процент участвовали в исследовании при рождении (10).
Протокол исследования был одобрен Медицинским этическим комитетом Медицинского центра Эразмус, Роттердам. Письменное информированное согласие было получено от всех участников.
Курение матери
Информация о курении матери была получена с помощью анкет, рассылаемых по почте на ранних, средних и поздних сроках беременности.Уровни ответов на эти анкеты составили 91, 80 и 77 процентов соответственно (10). Курение матери при включении в исследование оценивалось в первой анкете, задавая вопрос матери, курила ли она во время беременности (нет, курила ли она, пока беременность не была известна, или продолжала курить после того, как беременность стала известна). Анкета была разослана всем матерям, независимо от срока беременности на момент включения в исследование. Во втором и третьем вопросниках матерей спрашивали, курили ли они в течение последних 2 месяцев (нет, да) в середине и в конце беременности, соответственно.
Анкета была разослана всем матерям, независимо от срока беременности на момент включения в исследование. Во втором и третьем вопросниках матерей спрашивали, курили ли они в течение последних 2 месяцев (нет, да) в середине и в конце беременности, соответственно.
Матери, которые сообщили в первом вопроснике, что курили до того, как стало известно о их беременности ( n = 861), но все же сообщили о курении во втором или третьем вопроснике ( n = 270), были переклассифицированы в категорию «продолжали курить после беременность была известна »категории. Та же стратегия использовалась для матерей, которые сообщили о том, что не курят в первом вопроснике ( n = 5 372), но сообщили о курении во втором или третьем вопроснике ( n = 83).
Среди курящих матерей количество сигарет, выкуриваемых ежедневно, оценивалось по шести категориям: <1, 1–2, 3–4, 5–9, 10–19 и ≥20. Чтобы увеличить количество испытуемых, мы объединили эти категории и переклассифицировали участников на четыре категории: некурящие, <5 сигарет в день, 5–9 сигарет в день и ≥10 сигарет в день.
УЗИ плода
Ультразвуковое исследование плода проводилось в исследовательских центрах на ранних, средних и поздних сроках беременности.Эти ультразвуковые исследования плода использовались как для определения гестационного возраста, так и для оценки характеристик роста плода.
Гестационный возраст был установлен с помощью ультразвукового исследования плода, поскольку использование последнего менструального цикла имеет несколько ограничений, в том числе большое количество женщин, которые не знают точную дату своего последнего менструального цикла или имеют нерегулярные менструальные циклы (11–13). Кривые датирования беременности были построены для субъектов с полными данными о сроке беременности, измеренном с помощью ультразвукового исследования, и о последней менструации.Длина корона-крестца использовалась для беременности сроком до 12 недель и 5 дней (длина темени-крестца <65 мм), а бипариетальный диаметр использовался для датирования беременности после этого (гестационный возраст от 12 недель и 5 дней и далее, бипариетальный диаметр> 23 мм).
Измерения роста плода, использованные в настоящем исследовании, включали окружность головы, окружность живота и длину бедра, измеренные в середине и конце беременности. Характеристики роста измеряли с точностью до миллиметра с помощью стандартных ультразвуковых процедур (14).Кривые продольного роста и кривые стандартного отклонения (SD) с поправкой на гестационный возраст были построены для всех измерений роста плода. Средний гестационный возраст для ультразвукового исследования плода, проводимого на ранних, средних и поздних сроках беременности, составлял 13,1 недели (диапазон 95 процентов: 9,3–17,5), 20,5 недели (диапазон 95 процентов: 18,4–23,3) и 30,4 недели (диапазон 95 процентов). : 27.9–33.0) соответственно.
Ковариаты
Информация об уровне образования, этнической принадлежности и паритете была получена с помощью первого опроса при включении в исследование.При первом ультразвуковом обследовании были измерены антропометрические факторы матери, включая рост (м) и вес (кг), когда участница стояла без обуви и тяжелой одежды. Индекс массы тела рассчитывали как вес (кг) / рост (м) 2 . Информацию о весе до беременности собирали с помощью анкеты. Из-за большого количества пропущенных значений и неоптимального качества данных анкеты мы использовали измеренный индекс массы тела при включении в анализ.
Индекс массы тела рассчитывали как вес (кг) / рост (м) 2 . Информацию о весе до беременности собирали с помощью анкеты. Из-за большого количества пропущенных значений и неоптимального качества данных анкеты мы использовали измеренный индекс массы тела при включении в анализ.
Популяция для анализа
Из 9778 матерей 91 процент ( n = 8 880) были включены в исследование во время беременности (10).Матери, которые не предоставили информацию о курении во время беременности в первом вопроснике, были исключены из настоящего исследования (14 процентов; n = 1249). Из оставшихся 7631 матери были исключены беременные двойней ( n = 81), гибель плода ( n = 100) или отсутствие исходов родов ( n = 352), так как наш основной интерес был низким. риск одноплодной беременности. Категории активного курения были одинаково распределены на исходном уровне среди женщин, родивших живыми одиночками, как исход беременности, так и среди женщин, потерянных для последующего наблюдения. Связь курения матери во время беременности с продольно измеренными характеристиками роста плода была проанализирована у остальных 7 098 матерей. Из этих матерей 4,1 процента беременностей были их второй ( n = 284) или третьей ( n = 6) беременностями в исследовании. Поскольку после исключения этих субъектов различий в результатах не было, они были включены в анализ. Анализы, которые были сосредоточены на влиянии курения на рост плода в середине и конце беременности, были ограничены матерями, включенными в исследование на ранних сроках беременности ( n = 5502), чтобы свести к минимуму ошибочную классификацию курения по периоду беременности.Из этих матерей информация о курении и развитии плода была доступна для 85 процентов ( n = 4655) в середине беременности и для 83 процентов ( n = 4542) на поздних сроках беременности.
Связь курения матери во время беременности с продольно измеренными характеристиками роста плода была проанализирована у остальных 7 098 матерей. Из этих матерей 4,1 процента беременностей были их второй ( n = 284) или третьей ( n = 6) беременностями в исследовании. Поскольку после исключения этих субъектов различий в результатах не было, они были включены в анализ. Анализы, которые были сосредоточены на влиянии курения на рост плода в середине и конце беременности, были ограничены матерями, включенными в исследование на ранних сроках беременности ( n = 5502), чтобы свести к минимуму ошибочную классификацию курения по периоду беременности.Из этих матерей информация о курении и развитии плода была доступна для 85 процентов ( n = 4655) в середине беременности и для 83 процентов ( n = 4542) на поздних сроках беременности.
Анализ данных
Связь между курением матери во время беременности и многократно измеренными характеристиками роста (окружность головы, окружность живота, длина бедра) была проанализирована с помощью несбалансированного регрессионного анализа повторных измерений с использованием системы статистического анализа (SAS) для Windows версии 8. 2, включая модуль PROC MIXED (15). Наиболее подходящие модели были построены с использованием дробных полиномов гестационного возраста (16). Курение матери во время беременности (по трем категориям: отсутствие курения, курение до беременности или продолжение курения после беременности) было включено в эти модели как термин взаимодействия с гестационным возрастом (, стр. ). аналогична модели для окружности головы. В этих моделях «β 0 + β 1 × курение» отражает точку пересечения, а «β 2 × гестационный возраст 2 + β 3 × гестационный возраст. 2 × ln (гестационный возраст) »(для окружности головы и окружности живота) и« β 2 × гестационный возраст + β 3 × гестационный возраст 3 »(для длины бедренной кости) отражают наклон роста на неделя.Термины, включающие β 4 , отражают различия в росте каждой характеристики плода между категориями курения матери. Все модели были дополнительно скорректированы с учетом факторов, связанных с образом жизни и социально-экономическим статусом (индекс массы тела матери при зачислении, уровень образования) и других известных детерминант роста плода (возраст, рост, этническая принадлежность, а также количество детей и пол плода) (1 ).
2, включая модуль PROC MIXED (15). Наиболее подходящие модели были построены с использованием дробных полиномов гестационного возраста (16). Курение матери во время беременности (по трем категориям: отсутствие курения, курение до беременности или продолжение курения после беременности) было включено в эти модели как термин взаимодействия с гестационным возрастом (, стр. ). аналогична модели для окружности головы. В этих моделях «β 0 + β 1 × курение» отражает точку пересечения, а «β 2 × гестационный возраст 2 + β 3 × гестационный возраст. 2 × ln (гестационный возраст) »(для окружности головы и окружности живота) и« β 2 × гестационный возраст + β 3 × гестационный возраст 3 »(для длины бедренной кости) отражают наклон роста на неделя.Термины, включающие β 4 , отражают различия в росте каждой характеристики плода между категориями курения матери. Все модели были дополнительно скорректированы с учетом факторов, связанных с образом жизни и социально-экономическим статусом (индекс массы тела матери при зачислении, уровень образования) и других известных детерминант роста плода (возраст, рост, этническая принадлежность, а также количество детей и пол плода) (1 ). Характер увеличения во время беременности и распределение этих кривых были аналогичны кривым, представленным в других исследованиях (17-19).Используя ту же стратегию, были построены дополнительные модели для оценок SD этих характеристик роста. Модель, наиболее подходящая для этих характеристик роста, включала следующие термины: Эта модель использовалась для окружности головы, окружности живота и длины бедра. Связь между категориями количества выкуриваемых сигарет в день и этими показателями SD в середине и конце беременности оценивалась с использованием моделей множественной регрессии. Эти модели были скорректированы с учетом индекса массы тела матери при зачислении, образовательного уровня, возраста, роста, этнической принадлежности, а также пола и пола плода.Все показатели ассоциации представлены с 95-процентным доверительным интервалом.
Характер увеличения во время беременности и распределение этих кривых были аналогичны кривым, представленным в других исследованиях (17-19).Используя ту же стратегию, были построены дополнительные модели для оценок SD этих характеристик роста. Модель, наиболее подходящая для этих характеристик роста, включала следующие термины: Эта модель использовалась для окружности головы, окружности живота и длины бедра. Связь между категориями количества выкуриваемых сигарет в день и этими показателями SD в середине и конце беременности оценивалась с использованием моделей множественной регрессии. Эти модели были скорректированы с учетом индекса массы тела матери при зачислении, образовательного уровня, возраста, роста, этнической принадлежности, а также пола и пола плода.Все показатели ассоциации представлены с 95-процентным доверительным интервалом.
РЕЗУЛЬТАТЫ
Характеристика предмета
Характеристики матерей по категориям курящих представлены в таблице 1. Из всех матерей 25,5% ( n = 1809) сообщили об активном курении на ранних сроках беременности, а 17,2% ( n = 1218) продолжали курить после беременности. известный. Возраст женщин в когорте колебался от 15 лет.От 3 до 46,3 лет, в среднем 29,8 года, и самый низкий возраст был у матерей, которые продолжали курить после того, как их беременность была известна. Процент матерей с более высоким уровнем образования также был самым низким в этой группе. Самыми крупными этническими группами в когорте были голландские и другие европейские женщины (58,0 процента), суринамские женщины (9,1 процента), турчанки (9,1 процента) и марокканские женщины (6,5 процента). Таблица 1 показывает, что процент матерей турок и марокканок был самым высоким (16.2 процента) и самый низкий (1,9 процента), соответственно, среди тех, кто продолжал курить после беременности. Средняя масса новорожденного ребенка составляла 3 454 г (SD, 552) для матерей, которые не курили во время беременности, и 3251 г (SD, 545) для матерей, которые продолжали курить после беременности.
Из всех матерей 25,5% ( n = 1809) сообщили об активном курении на ранних сроках беременности, а 17,2% ( n = 1218) продолжали курить после беременности. известный. Возраст женщин в когорте колебался от 15 лет.От 3 до 46,3 лет, в среднем 29,8 года, и самый низкий возраст был у матерей, которые продолжали курить после того, как их беременность была известна. Процент матерей с более высоким уровнем образования также был самым низким в этой группе. Самыми крупными этническими группами в когорте были голландские и другие европейские женщины (58,0 процента), суринамские женщины (9,1 процента), турчанки (9,1 процента) и марокканские женщины (6,5 процента). Таблица 1 показывает, что процент матерей турок и марокканок был самым высоким (16.2 процента) и самый низкий (1,9 процента), соответственно, среди тех, кто продолжал курить после беременности. Средняя масса новорожденного ребенка составляла 3 454 г (SD, 552) для матерей, которые не курили во время беременности, и 3251 г (SD, 545) для матерей, которые продолжали курить после беременности.
ТАБЛИЦА 1.
Характеристики матерей в зависимости от категории курящих во время беременности, когорта исследования поколения R, Роттердам, Нидерланды, 2002–2006 гг. †
| Курение во время беременности ( n = 7,098) ‡ | |||||||
| Не курить ( n = 5289) | Курил до беременности § ( n = 591) | Было известно о продолжении курения после беременности§ ( n = 1218) | |||||
| Возраст (лет) | 30.1 (5,1) ¶ | 29,4 (5,2) ** | 28,3 (5,8) ** | ||||
| Высота (см) | 167,4 (7,5) | 168,3 (7,0) ** | 167,1 (7,0) | ||||
| Масса (кг) | 69,3 (13,2) | 69,4 (12,8) | 70,2 (14,0) ** | ||||
| Индекс массы тела # | 24,7 (4,5) | «> 24,5 (4,5) | 25,2 (4,8) ** | ||||
| Четность ≥1 (%) | 45,2 | 31.7 ** | 45,7 | ||||
| Образование (%) | |||||||
| Начальное образование | 10,6 | 12,2 | 21,0 ** | ||||
| 60,5 ** | |||||||
| Высшее образование | 47,8 | 42,9 * | 18,6 ** | ||||
| Этническая принадлежность (%) | |||||||
| 62,9 * | 57,1 | ||||||
| Суринамский | 8,4 | 12,4 ** | 10,4 * | ||||
| Турецкий | 7,7 | 7,5 | 7,5 | 16,2| 1,2 ** | «> 1,9 ** | | |
| Кабо-Верди | 3,7 | 4,6 | 4,8 | ||||
| Антильские острова | 3,4 | 2.9 | 3,8 | ||||
| Прочее | 11,0 | 8,5 | 5,8 ** | ||||
| Первый ребенок матери в исследовании †† (%) | 95,8 | 95,2 | 76,4 | 85,8 ** | 78,2 | ||
| Ультразвуковое исследование роста плода (%) | |||||||
| 9320 Промежуточная беременность | 96,6 | 94,0 | |||||
| Поздняя беременность | 93,9 | 97,0 | 93,7 | ||||
| Исход родов | «> 3 441 (559) | 3 251 (545) ** | |||||
| Гестационный возраст (недели) ‡‡ | 40,0 (37,0–42,0) | 40,0 (36,9–42,0) | 39,9 (36.1–42,0) ** | ||||
| Курение во время беременности ( n = 7098) ‡ | ||||||
| Не курил ( n = 5289) | Курение до беременности ( n = 591) | Было известно о продолжении курения после беременности § ( n = 1218) | ||||
| Возраст (лет) | 30,1 (5,1) ¶ | 29,4 (5,2) ** | 28,3 (5,8) ** | |||
| Высота (см) | 167.4 (7,5) | 168,3 (7,0) ** | 167,1 (7,0) | |||
| Масса (кг) | 69,3 (13,2) | 69,4 (12,8) | 70,2 (14,0) ** | |||
| Индекс массы тела # | «> 24,7 (4,5) | 24,5 (4,5) | 25,2 (4,8) ** | |||
| Четность ≥1 (%) | 45,2 | 31,7 ** | 45,7 | |||
| Образование (%) | ||||||
| Начальная школа | 10.6 | 12,2 | 21,0 ** | |||
| Средняя школа | 41,6 | 44,9 | 60,5 ** | |||
| Высшее образование | 47,8 | 42,9 * 9025 | ||||
| Голландский или другой европейский | 57,6 | 62,9 * | 57,1 | |||
| Суринамский | 8.4 | 12,4 ** | 10,4 * | |||
| Турецкий | 7,7 | 7,5 | 16,2 ** | |||
| Марокканский | «> 8,1 | 1,2 ** | 1,9 ** 902 | 3,7 | 4,6 | 4,8 |
| Антильские острова | 3,4 | 2,9 | 3,8 | |||
| Прочие | 11,0 | 8.5 | 5,8 ** | |||
| Первый ребенок матери в исследовании †† (%) | 95,8 | 95,2 | 96,2 | |||
| Участие в исследовании на ранних сроках беременности (%) | 76,4 | 85,8 ** | 78,2 | |||
| Ультразвуковое исследование роста плода (%) | ||||||
| Промежуточная беременность | 93,8 | 96,6 | 9425 902 902 902 902 902 | 9425 902 902 9029 | 97,0 | 93,7 |
| Исход при рождении | ||||||
| Вес при рождении (г) | 3,454 (552) | ** 3,441 (559) 3,251 (902) | ||||
| Гестационный возраст (недели) ‡‡ | 40,0 (37,0–42,0) | 40,0 (36,9–42,0) | 39,9 (36,1–42,0) ** | |||
ТАБЛИЦА 1.
Характеристики матерей по категориям Курение во время беременности, когорта исследования поколения R, Роттердам, Нидерланды, 2002–2006 гг. †
| Курение во время беременности ( n = 7098) ‡ | |||||||
| Не курить ( n = 5289 ) | Курил, пока не стало известно о беременности § ( n = 591) | Было известно о продолжении курения после беременности § ( n = 1218) | |||||
| Возраст (лет) | 29,4 (5,2) ** | 28,3 (5,8) ** | |||||
| Высота (см) | 167,4 (7,5) | 168,3 (7,0) ** | 167,1 (7,0) | ||||
| Масса (кг) | 69,3 (13,2) | 69,4 (12,8) | 70,2 (14,0) ** | ||||
| Индекс массы тела # | 24,7 (4,5) | 24,5 (4,5) | 25,2 (4,8) ** | ||||
| Четность ≥1 (%) | 45,2 | 31.7 ** | 45,7 | ||||
| Образование (%) | |||||||
| Начальное образование | 10,6 | 12,2 | 21,0 ** | ||||
| 60,5 ** | |||||||
| Высшее образование | 47,8 | 42,9 * | 18,6 ** | ||||
| Этническая принадлежность (%) | |||||||
| 62,9 * | 57,1 | ||||||
| Суринамский | 8,4 | 12,4 ** | 10,4 * | ||||
| Турецкий | 7,7 | 7,5 | 7,5 | 16,2| 1,2 ** | 1,9 ** | | |
| Кабо-Верди | 3,7 | 4,6 | 4,8 | ||||
| Антильские острова | 3,4 | 2.9 | 3,8 | ||||
| Прочее | 11,0 | 8,5 | 5,8 ** | ||||
| Первый ребенок матери в исследовании †† (%) | 95,8 | 95,2 | 76,4 | 85,8 ** | 78,2 | ||
| Ультразвуковое исследование роста плода (%) | |||||||
| 9320 Промежуточная беременность | 96,6 | 94,0 | |||||
| Поздняя беременность | 93,9 | 97,0 | 93,7 | ||||
| Исход родов | 3 441 (559) | 3 251 (545) ** | |||||
| Гестационный возраст (недели) ‡‡ | 40,0 (37,0–42,0) | 40,0 (36,9–42,0) | 39,9 (36.1–42,0) ** | ||||
| Курение во время беременности ( n = 7098) ‡ | ||||||
| Не курил ( n = 5289) | Курение до беременности ( n = 591) | Было известно о продолжении курения после беременности § ( n = 1218) | ||||
| Возраст (лет) | 30,1 (5,1) ¶ | 29,4 (5,2) ** | 28,3 (5,8) ** | |||
| Высота (см) | 167.4 (7,5) | 168,3 (7,0) ** | 167,1 (7,0) | |||
| Масса (кг) | 69,3 (13,2) | 69,4 (12,8) | 70,2 (14,0) ** | |||
| Индекс массы тела # | 24,7 (4,5) | 24,5 (4,5) | 25,2 (4,8) ** | |||
| Четность ≥1 (%) | 45,2 | 31,7 ** | 45,7 | |||
| Образование (%) | ||||||
| Начальная школа | 10.6 | 12,2 | 21,0 ** | |||
| Средняя школа | 41,6 | 44,9 | 60,5 ** | |||
| Высшее образование | 47,8 | 42,9 * 9025 | ||||
| Голландский или другой европейский | 57,6 | 62,9 * | 57,1 | |||
| Суринамский | 8.4 | 12,4 ** | 10,4 * | |||
| Турецкий | 7,7 | 7,5 | 16,2 ** | |||
| Марокканский | 8,1 | 1,2 ** | 1,9 ** 902 | 3,7 | 4,6 | 4,8 |
| Антильские острова | 3,4 | 2,9 | 3,8 | |||
| Прочие | 11,0 | 8.5 | 5,8 ** | |||
| Первый ребенок матери в исследовании †† (%) | 95,8 | 95,2 | 96,2 | |||
| Участие в исследовании на ранних сроках беременности (%) | 76,4 | 85,8 ** | 78,2 | |||
| Ультразвуковое исследование роста плода (%) | ||||||
| Промежуточная беременность | 93,8 | 96,6 | 9425 902 902 902 902 902 | 9425 902 902 9029 | 97,0 | 93,7 |
| Исход при рождении | ||||||
| Масса тела при рождении (г) | 3,454 (552) | ** 3,441 (559) 3,251 (902) | ||||
| Гестационный возраст (недели) ‡‡ | 40,0 (37,0–42,0) | 40,0 (36,9–42,0) | 39,9 (36,1–42,0) ** | |||
Курение матери во время беременности
Связь между курением матери во время беременности и продольно измеренными характеристиками роста плода представлена в таблице 2.По сравнению с некурящими, курение до наступления беременности не было связано с различиями в росте окружности головы или длине бедра. Рост окружности живота плода был выше среди матерей, которые бросили курить после того, как их беременность была известна, по сравнению с некурящими (0,35 мм / неделю; 95-процентный доверительный интервал (ДИ): 0,05, 0,65). В полностью скорректированных моделях было известно, что продолжение курения после беременности обратно связано с ростом плода по окружности головы (-0.56 мм / неделя; 95-процентный ДИ: -0,73, -0,40), окружность живота (-0,58 мм / неделя; 95-процентный ДИ: -0,81, -0,34) и длина бедра (-0,19 мм / неделя; 95-процентный ДИ: -0,23, -0,14). ).
ТАБЛИЦА 2.
Связь между курением матери во время беременности и характеристиками роста плода, когорта исследования поколения R, Роттердам, Нидерланды, 2002–2006 гг.
| Характеристика роста и категория курения | Не скорректированная разница | 95% ДИ † | Скорректированная разница ‡ | 95% ДИ |
| Рост окружности головы (мм / неделя) | ||||
| Не курить во время беременности Ссылка | 902 | |||
| Курил, пока не стало известно о беременности | 0.05 | −0,16, 0,26 | 0,10 | −0,11, 0,31 |
| Было известно о продолжении курения после беременности | −0,62 | −0,77, −0,46 ** | −0,56 | |
| Рост окружности живота (мм / нед.) | ||||
| Не курить во время беременности | Ссылка | Ссылка | 0.23 | −0,07, 0,52 | 0,35 | 0,05, 0,65 * |
| Было известно о продолжении курения после беременности | −0,68 | −0,90, −0,46 ** | −0,58 | −0,81 ** |
| Рост длины бедренной кости (мм / неделя) | ||||
| Не курить во время беременности | Ссылка | Ссылка | 0 | -0.06, 0,06 | 0 | −0,05, 0,06 |
| Было известно о продолжении курения после беременности | −0,18 | −0,22, −0,14 ** | −0,19 | −0,23, −0,14 ** |
| Характеристика роста и категория курения | Не скорректированная разница | 95% ДИ † | Скорректированная разница ‡ | 95% ДИ |
| Рост окружности головы (мм 902 / неделя19) | ||||
| Не курить во время беременности | Справка | Справка | ||
| Курил до беременности | 0.05 | −0,16, 0,26 | 0,10 | −0,11, 0,31 |
| Было известно о продолжении курения после беременности | −0,62 | −0,77, −0,46 ** | −0,56 | |
| Рост окружности живота (мм / нед.) | ||||
| Не курить во время беременности | Ссылка | Ссылка | 0.23 | −0,07, 0,52 | 0,35 | 0,05, 0,65 * |
| Было известно о продолжении курения после беременности | −0,68 | −0,90, −0,46 ** | −0,58 | −0,81 ** |
| Рост длины бедренной кости (мм / неделя) | ||||
| Не курить во время беременности | Ссылка | Ссылка | 0 | -0.06, 0,06 | 0 | −0,05, 0,06 |
| Было известно о продолжении курения после беременности | −0,18 | −0,22, −0,14 ** | −0,19 | −0,23, −0,14 ** |
ТАБЛИЦА 2.
Связь между курением матери во время беременности и характеристиками роста плода, когорта исследования поколения R, Роттердам, Нидерланды, 2002–2006 гг.
| Характеристика роста и категория курения | Не скорректированная разница | 95% ДИ † | Скорректированная разница ‡ | 95% ДИ |
| Рост окружности головы (мм / нед.) | ||||
| Не курить во время беременности | Ссылка | Ссылка | Ссылка 902 | |
| Курил, пока не стало известно о беременности | 0.05 | −0,16, 0,26 | 0,10 | −0,11, 0,31 |
| Было известно о продолжении курения после беременности | −0,62 | −0,77, −0,46 ** | −0,56 | |
| Рост окружности живота (мм / нед.) | ||||
| Не курить во время беременности | Ссылка | Ссылка | 0.23 | −0,07, 0,52 | 0,35 | 0,05, 0,65 * |
| Было известно о продолжении курения после беременности | −0,68 | −0,90, −0,46 ** | −0,58 | −0,81 ** |
| Рост длины бедренной кости (мм / неделя) | ||||
| Не курить во время беременности | Ссылка | Ссылка | 0 | -0.06, 0,06 | 0 | −0,05, 0,06 |
| Было известно о продолжении курения после беременности | −0,18 | −0,22, −0,14 ** | −0,19 | −0,23, −0,14 ** |
| Характеристика роста и категория курения | Не скорректированная разница | 95% ДИ † | Скорректированная разница ‡ | 95% ДИ |
| Рост окружности головы (мм 902 / неделя19) | ||||
| Не курить во время беременности | Справка | Справка | ||
| Курил до беременности | 0.05 | −0,16, 0,26 | 0,10 | −0,11, 0,31 |
| Было известно о продолжении курения после беременности | −0,62 | −0,77, −0,46 ** | −0,56 | |
| Рост окружности живота (мм / нед.) | ||||
| Не курить во время беременности | Ссылка | Ссылка | 0.23 | −0,07, 0,52 | 0,35 | 0,05, 0,65 * |
| Было известно о продолжении курения после беременности | −0,68 | −0,90, −0,46 ** | −0,58 | −0,81 ** |
| Рост длины бедренной кости (мм / неделя) | ||||
| Не курить во время беременности | Ссылка | Ссылка | 0 | -0.06, 0,06 | 0 | −0,05, 0,06 |
| Было известно о продолжении курения после беременности | −0,18 | −0,22, −0,14 ** | −0,19 | −0,23, −0,14 ** |
На рис. 1 представлены оценочные различия в показателях SD для окружности головы плода, окружности живота и длины бедра между матерями, которые не курили во время беременности, и матерями, которые продолжали курить после того, как их беременность была известна.Было известно, что различия между категориями некурящих и продолжающих курить после беременности увеличивались с увеличением гестационного возраста по всем трем характеристикам роста плода. Наибольший эффект наблюдался при длине бедренной кости. Не было обнаружено различий в характеристиках роста плода, выраженных в баллах SD, между некурящими матерями и матерями, которые курили до тех пор, пока не была известна их беременность (не представлено на рисунке 1).
РИСУНОК 1.
Показатели стандартного отклонения для окружности головы плода, окружности живота и длины бедренной кости среди потомков матерей, которые продолжали курить после обнаружения, что они были беременны, по сравнению с потомками матерей, которые не курили во время беременности, исследование поколения R когорта, Роттердам, Нидерланды, 2002–2006 гг.Значения представляют собой оценки, основанные на регрессионных моделях повторных измерений.
РИСУНОК 1.
Показатели стандартного отклонения для окружности головы плода, окружности живота и длины бедренной кости среди потомков матерей, которые продолжали курить после обнаружения, что они были беременны, по сравнению с потомками матерей, которые не курили во время беременности, поколение R Когорта исследования, Роттердам, Нидерланды, 2002–2006 гг. Значения представляют собой оценки, основанные на регрессионных моделях повторных измерений.
Категории курящих на средних и поздних сроках беременности
Курение матери в середине беременности не было связано с окружностью головы или живота (таблица 3). Выкуривание менее пяти сигарет в день было связано с меньшей длиной бедренной кости (оценка SD = -0,12, 95-процентный ДИ: -0,23, -0,01). Мы не обнаружили связи между курением 5–9 сигарет в день и длиной бедра. Сильная обратная связь с длиной бедренной кости была обнаружена при курении более девяти сигарет в день (оценка SD = -0.37, 95% доверительный интервал: -0,55, -0,18).
ТАБЛИЦА 3.
Связь между курением матери во время беременности и характеристиками роста плода в середине беременности (18–24 недели), когорта исследования поколения R, Роттердам, Нидерланды, 2002–2006 гг.
| Характеристика роста и категория курения в середине беременности ( n = 4655 †) | Не скорректированная разница | 95% ДИ ‡ | Скорректированная разница§ | 95% ДИ | |||||
| Окружность головы (оценка SD ‡) | Не курить | Ссылка | Ссылка | ||||||
| <5 сигарет в день | -0.14 | −0,25, −0,03 * | −0,09 | −0,21, 0,02 | |||||
| 5–9 сигарет / день | −0,10 | −0,24, 0,04 | −0,04 | ||||||
| > 9 сигарет в день | −0,11 | −0,29, 0,07 | −0,03 | −0,23, 0,16 | |||||
| Окружность живота (балл SD) | Ссылка | Ссылка | |||||||
| <5 сигарет в день | −0.10 | −0,21, 0 | −0,06 | −0,17, 0,05 | |||||
| 5–9 сигарет / день | −0,03 | −0,16, 0,11 | −0,01 | −018 90, 0,125 902 902 | > 9 сигарет / день | 0 | -0,17, 0,17 | 0,07 | -0,11, 0,25 |
| Длина бедра (оценка SD) | 902 902 902 902 | 902 902 902 902 | 902 Каталожный номер | Каталожный номер | |||||
| <5 сигарет в день | -0.12 | −0,23, −0,02 * | −0,12 | −0,23, −0,01 * | |||||
| 5–9 сигарет в день | 0 | −0,13, 0,14 | −0,02 | −0,16, 0,16 | |||||
| > 9 сигарет в день | −0,31 | −0,49, −0,14 ** | −0,37 | −0,55, −0,18 ** |
| Характеристики роста и категория курения средняя беременность ( n = 4655 †) | Не скорректированная разница | 95% ДИ ‡ | Скорректированная разница§ | 95% ДИ | |||||
| Окружность головы (оценка SD ‡) | 902 | 902 | |||||||
| Не курить | Ссылка | Ссылка | |||||||
| <5 сигарет в день | −0.14 | −0,25, −0,03 * | −0,09 | −0,21, 0,02 | |||||
| 5–9 сигарет / день | −0,10 | −0,24, 0,04 | −0,04 | ||||||
| > 9 сигарет в день | −0,11 | −0,29, 0,07 | −0,03 | −0,23, 0,16 | |||||
| Окружность живота (балл SD) | Ссылка | Ссылка | |||||||
| <5 сигарет в день | −0.10 | −0,21, 0 | −0,06 | −0,17, 0,05 | |||||
| 5–9 сигарет / день | −0,03 | −0,16, 0,11 | −0,01 | −018 90, 0,125 902 902 | > 9 сигарет / день | 0 | -0,17, 0,17 | 0,07 | -0,11, 0,25 |
| Длина бедра (оценка SD) | 902 902 902 902 | 902 902 902 902 | 902 Каталожный номер | Каталожный номер | |||||
| <5 сигарет в день | -0.12 | −0,23, −0,02 * | −0,12 | −0,23, −0,01 * | |||||
| 5–9 сигарет в день | 0 | −0,13, 0,14 | −0,02 | −0,16, 0,16 | |||||
| > 9 сигарет в день | −0,31 | −0,49, −0,14 ** | −0,37 | −0,55, −0,18 ** |
ТАБЛИЦА 3.
Связь между курением матери во время беременности и Характеристики роста плода в середине беременности (18–24 недели), когорта исследования поколения R, Роттердам, Нидерланды, 2002–2006 гг.
| Характеристика роста и категория курения в середине беременности ( n = 4 655 †) | Не скорректированная разница | 95% ДИ ‡ | Скорректированная разница§ | 95% ДИ | |||||
| Окружность головы (оценка SD ‡) | |||||||||
| Нет sm oking | Код | Номер | |||||||
| <5 сигарет в день | −0.14 | −0,25, −0,03 * | −0,09 | −0,21, 0,02 | |||||
| 5–9 сигарет / день | −0,10 | −0,24, 0,04 | −0,04 | ||||||
| > 9 сигарет в день | −0,11 | −0,29, 0,07 | −0,03 | −0,23, 0,16 | |||||
| Окружность живота (балл SD) | Ссылка | Ссылка | |||||||
| <5 сигарет в день | −0.10 | −0,21, 0 | −0,06 | −0,17, 0,05 | |||||
| 5–9 сигарет / день | −0,03 | −0,16, 0,11 | −0,01 | −018 90, 0,125 902 902 | > 9 сигарет / день | 0 | -0,17, 0,17 | 0,07 | -0,11, 0,25 |
| Длина бедра (оценка SD) | 902 902 902 902 | 902 902 902 902 | 902 Каталожный номер | Каталожный номер | |||||
| <5 сигарет в день | -0.12 | −0,23, −0,02 * | −0,12 | −0,23, −0,01 * | |||||
| 5–9 сигарет в день | 0 | −0,13, 0,14 | −0,02 | −0,16, 0,16 | |||||
| > 9 сигарет в день | −0,31 | −0,49, −0,14 ** | −0,37 | −0,55, −0,18 ** |
| Характеристики роста и категория курения средняя беременность ( n = 4655 †) | Не скорректированная разница | 95% ДИ ‡ | Скорректированная разница§ | 95% ДИ | |||||
| Окружность головы (оценка SD ‡) | 902 | 902 | |||||||
| Не курить | Ссылка | Ссылка | |||||||
| <5 сигарет в день | −0.14 | −0,25, −0,03 * | −0,09 | −0,21, 0,02 | |||||
| 5–9 сигарет / день | −0,10 | −0,24, 0,04 | −0,04 | ||||||
| > 9 сигарет в день | −0,11 | −0,29, 0,07 | −0,03 | −0,23, 0,16 | |||||
| Окружность живота (оценка SD) | Ссылка | Ссылка | |||||||
| <5 сигарет в день | −0.10 | −0,21, 0 | −0,06 | −0,17, 0,05 | |||||
| 5–9 сигарет / день | −0,03 | −0,16, 0,11 | −0,01 | −018 90, 0,125 902 902 | > 9 сигарет / день | 0 | -0,17, 0,17 | 0,07 | -0,11, 0,25 |
| Длина бедра (оценка SD) | 902 902 902 902 | 902 902 902 902 | 902 Каталожный номер | Каталожный номер | |||||
| <5 сигарет в день | -0.12 | −0,23, −0,02 * | −0,12 | −0,23, −0,01 * | |||||
| 5–9 сигарет в день | 0 | −0,13, 0,14 | −0,02 | −0,16, 0,16 | |||||
| > 9 сигарет в день | −0,31 | −0,49, −0,14 ** | −0,37 | −0,55, −0,18 ** |
Связь курения матери на поздних сроках беременности с плодом Ростовые характеристики приведены в таблице 4.В скорректированных моделях все категории материнского курения были обратно пропорциональны окружности головы, окружности живота и длине бедра. Для всех трех характеристик роста наибольшие оценки эффекта были получены для самой высокой категории курящих, в которую вошли матери, выкуривающие более девяти сигарет в день (SD-баллы: -0,26 (95-процентный ДИ: -0,45, -0,08) для окружности головы, -0,25 (95-процентный ДИ: -0,43, -0,06) для окружности живота и -0,40 (95-процентный ДИ: -0,57, -0.22) по длине бедра).
ТАБЛИЦА 4.
Связь между курением матери во время беременности и характеристиками роста плода на поздних сроках беременности (≥25 недель), когорта исследования поколения R, Роттердам, Нидерланды, 2002–2006 гг.
| Характеристика роста и категория курения на поздних сроках беременности ( n = 4542 †) | Нескорректированная разница | 95% ДИ ‡ | Скорректированная разница§ | 95% ДИ |
| Окружность головы (оценка SD ‡) | 902 | |||
| Не курить | Ссылка | Ссылка | ||
| <5 сигарет в день | -0.24 | −0,35, −0,12 ** | −0,17 | −0,29, −0,05 ** |
| 5–9 сигарет в день | −0,15 | −0,29, −0,02 * | −0,08 | -0,23, 0,06 |
| > 9 сигарет в день | -0,29 | -0,47, -0,11 ** | -0,26 | -0,45, -0,08 ** |
| Оценка брюшной полости (SD) | ||||
| Не курить | Ссылка | Ссылка | ||
| <5 сигарет в день | −0.21 | −0,32, −0,10 ** | −0,15 | −0,27, −0,03 * |
| 5–9 сигарет в день | −0,22 | −0,35, −0,08 ** | −0,19 | −0,32, −0,05 ** |
| > 9 сигарет в день | −0,22 | −0,40, −0,05 * | −0,25 | −0,43, −0,06 ** |
| Длина бедра (SD баллов) | ||||
| Не курить | Номер | Номер | ||
| <5 сигарет в день | −0.16 | −0,26, −0,05 ** | −0,17 | −0,29, −0,06 ** |
| 5–9 сигарет в день | −0,28 | −0,41, −0,15 ** | −0,29 | −0,42, −0,16 ** |
| > 9 сигарет в день | −0,41 | −0,58, −0,24 ** | −0,40 | −0,57, −0,22 ** |
ТАБЛИЦА
Связь между курением матери во время беременности и характеристиками роста плода на поздних сроках беременности (≥25 недель), когорта исследования поколения R, Роттердам, Нидерланды, 2002–2006 гг.
| Характеристика роста и категория курения на поздних сроках беременности ( n = 4,542 †) | Не скорректированная разница | 95% ДИ ‡ | Скорректированная разница§ | 95% ДИ | ||||||||||||
| Окружность головы (оценка SD ‡) | Не курить | Ссылка | Ссылка | |||||||||||||
| <5 сигарет / день | -0.24 | −0,35, −0,12 ** | −0,17 | −0,29, −0,05 ** | ||||||||||||
| 5–9 сигарет в день | −0,15 | −0,29, −0,02 * | −0,08 | -0,23, 0,06 | ||||||||||||
| > 9 сигарет в день | -0,29 | -0,47, -0,11 ** | -0,26 | -0,45, -0,08 ** | ||||||||||||
| Оценка брюшной полости (SD) | ||||||||||||||||
| Не курить | Ссылка | Ссылка | ||||||||||||||
| <5 сигарет в день | −0.21 | −0,32, −0,10 ** | −0,15 | −0,27, −0,03 * | ||||||||||||
| 5–9 сигарет в день | −0,22 | −0,35, −0,08 ** | −0,19 | −0,32, −0,05 ** | ||||||||||||
| > 9 сигарет в день | −0,22 | −0,40, −0,05 * | −0,25 | −0,43, −0,06 ** | ||||||||||||
| Длина бедра (SD баллов) | ||||||||||||||||
| Не курить | Номер | Номер | ||||||||||||||
| <5 сигарет в день | −0.16 | −0,26, −0,05 ** | −0,17 | −0,29, −0,06 ** | ||||||||||||
| 5–9 сигарет в день | −0,28 | −0,41, −0,15 ** | −0,29 | −0,42, −0,16 ** | ||||||||||||
| > 9 сигарет в день | −0,41 | −0,58, −0,24 ** | −0,40 | −0,57, −0,22 ** |
Это популяционное проспективное когортное исследование показало связь между курением матери во время беременности и нарушением роста окружности головы плода, окружности живота и длины бедра.Было известно, что различия между некурящими матерями и матерями, которые продолжали курить после беременности, увеличивались с увеличением срока беременности, что приводило к уменьшению длины бедренной кости с середины беременности и к меньшим размерам окружности головы и живота с поздних сроков беременности.
Методологические соображения
Одной из сильных сторон этого исследования была популяционная когорта с большим количеством субъектов, изучаемых с ранних лет беременности, и доступной информацией о большом количестве потенциальных искажающих факторов.Насколько нам известно, это крупнейшее когортное исследование, в котором изучалась связь курения матери во время беременности с характеристиками роста плода. Из всех подходящих детей 61 процент участвовали в исследовании при рождении. Информация о курении во время беременности отсутствовала при зачислении для 14 процентов всех участвовавших матерей. Вес при рождении был на 41 г (95% ДИ: 6, 76) ниже у потомков этих матерей. Отсутствие ответа привело бы к смещенным оценкам эффекта, если бы связь курения матери во время беременности с ростом плода различалась между теми, у кого были полные данные, и у тех, у кого нет полных данных.Это кажется маловероятным. Предвзятые оценки в больших когортных исследованиях в первую очередь возникают из-за отсутствия последующего наблюдения, а не из-за отсутствия ответа на исходном уровне (20). Поскольку информация о последующем наблюдении при рождении была доступна для 95% всех исследуемых беременностей, мы не думаем, что результаты были искажены из-за потери наблюдения. Процент курящих матерей, возможно, был выше среди тех, кто не вошел в настоящий анализ, чем среди тех, кто был включен. Это могло привести к потере статистической мощности и некоторой недооценке предполагаемых эффектов курения на характеристики роста плода.
Информация о курении матери во время беременности была собрана с помощью анкеты, без привязки к характеристикам роста плода. Несмотря на то, что оценка курения во время беременности с помощью анкеты кажется действенным методом, возможна ошибочная классификация (21). Может иметь место занижение сведений о курении матери по различным категориям курения, что может привести к неправильной классификации. Предполагаемая разница в росте плода между потомками некурящих матерей и потомками матерей с низким и средним уровнем курения была бы завышена, если бы такое занижение показателей выборочно присутствовало среди матерей с тяжелым курением, которые сообщили о курении от низкого до среднего.Чтобы преодолеть эти ограничения, другие исследователи использовали биомаркеры воздействия табака, включая котинин, в образцах мочи матери (22, 23). Однако была продемонстрирована низкая корреляция между уровнем котинина и привычками курения, о которых сообщают сами (24). Возможные объяснения этих низких корреляций включают неточные отчеты матери о курении во время беременности, использование категориальных, а не непрерывных переменных для оценки количества выкуриваемых сигарет в день, а также индивидуальные различия в вдыхании, абсорбции и метаболизме.В предыдущем исследовании Haddow et al. (25) продемонстрировали, что использование уровней котинина не превосходит использование самоотчетов при изучении влияния курения матери во время беременности на массу тела при рождении.
Гестационный возраст установлен на основании ультразвукового исследования плода. Этот метод, по-видимому, превосходит использование последнего менструального цикла из-за большого числа женщин, которые не знают точную дату своего последнего менструального цикла или имеют нерегулярные менструальные циклы (11). Основным недостатком определения гестационного возраста с помощью УЗИ является то, что отклонения в характеристиках плода, используемые для определения возраста беременности, принимаются равными нулю.Поэтому в нашем исследовании длина темени и крестца и бипариетальный диаметр использовались для датирования беременности, но не для оценки роста плода (12, 13). Поскольку характеристики датирования беременности и характеристики роста коррелируют на протяжении всей беременности, вариации роста по окружности головы, окружности живота и длине бедра могут быть уменьшены, если датировать беременность по другим характеристикам плода. Это могло привести к занижению наших оценок эффекта. Однако мы ожидаем, что этот эффект будет небольшим в наших результатах.Во-первых, продольные анализы (таблица 2 и рисунок 1) были сосредоточены на росте плода или изменении размера во время беременности у отдельных особей. Наш метод датирования беременности вряд ли существенно повлияет на это изменение размера. Во-вторых, анализы, оценивающие связь курения матери с характеристиками роста плода в середине и на поздних сроках беременности (таблицы 3 и 4), были ограничены матерями, которые были включены в исследование и у которых беременность была датирована на ранних сроках беременности (78 процентов популяции для анализа). .Поскольку гестационный возраст и рост плода не были установлены одновременно, мы считаем, что минимизировали влияние даты беременности на вариабельность роста.
Курение во время беременности и модели развития плода
Связь продолжающегося курения матери после беременности с более низким ростом окружности головы плода, окружности живота и длины бедра не зависела от возможных факторов, влияющих на факторы. У матерей, бросивших курить после того, как они обнаружили, что они беременны, не было обнаружено неблагоприятного воздействия на рост плода.Неожиданно более высокая скорость роста окружности живота плода была обнаружена у матерей, которые бросили курить после того, как была известна их беременность, по сравнению с некурящими. Этот вывод согласуется с предыдущими исследованиями, показавшими, что отказ от курения на ранних сроках беременности связан с нормальным или даже немного повышенным весом при рождении (2, 26). Эта связь, по-видимому, не объясняется увеличением индекса массы тела (26).
Количество исследований, изучающих влияние курения матери во время беременности на рост плода, ограничено (3–8).Результаты этих исследований неубедительны и не могут быть легко сопоставлены с нашими результатами из-за различий в исследуемых популяциях и измерениях роста. Что еще более важно, исследователи в этих исследованиях не смогли должным образом скорректировать свои результаты с учетом возможных искажающих факторов. После полной корректировки переменных, связанных с образом жизни и социально-экономическим статусом, включая индекс массы тела матери и уровень образования, а также известные детерминанты массы тела при рождении, включая возраст, рост, этническую принадлежность, а также количество детей и пол плода, наше исследование продемонстрировало сильные ассоциации. курения матери с длиной бедра начиная с середины беременности и курения матери с учетом окружности головы и окружности живота с позднего периода беременности.
В середине беременности курение менее пяти сигарет в день и курение более девяти сигарет в день были связаны с меньшей длиной бедренной кости. Мы не обнаружили влияния курения 5–9 сигарет в день на длину бедра в середине беременности. Это может быть случайная находка, поскольку мы не можем объяснить это несоответствие, а эффекты не были вызваны выбросами в данных. Для оценки этих тенденций доза-реакция необходимы дальнейшие исследования. Наши результаты согласуются с результатами исследований, показывающих, что курение матери в третьем триместре имеет наибольшее влияние на массу тела при рождении у потомства (27).Как время, так и размер эффектов предполагают, что курение матери во время беременности влияет сначала на периферические ткани, а затем на центральные ткани. Продолжающееся курение матери на поздних сроках беременности, по-видимому, влияет на все характеристики роста плода и его ткани.
Перспективы будущих исследований
Наши результаты согласуются с результатами предыдущих исследований, которые показали пренатальные и послеродовые эффекты воздействия никотина на плод. Курение матери во время беременности, по-видимому, связано с повышенным риском синдрома внезапной детской смерти и нарушением когнитивного развития (28, 29).Совсем недавно было высказано предположение, что курение матери во время беременности также связано с повышением артериального давления в послеродовом периоде у потомства (30). Основные причинно-следственные связи этих ассоциаций неизвестны. Влияние курения матери на характеристики роста плода, показанное в нашем исследовании, может отражать адаптации в росте и развитии органов плода, которые могут иметь последствия в детстве и во взрослом возрасте. Необходимы дальнейшие последующие исследования, чтобы изучить влияние курения матери во время беременности на рост и функцию органов в зависимости от гестационного возраста и выяснить, объясняют ли эти эффекты ранее продемонстрированные связи между курением матери во время беременности и различными послеродовыми последствиями для здоровья.
Сокращения
CI
SD
Сокращения
Исследование поколения R проводится Медицинским центром Эразмус, Роттердам, Нидерланды, в тесном сотрудничестве со Школой права и факультетом социальных наук Университета Эразма. Роттердам, Муниципальная служба здравоохранения Роттердамского района, Роттердамский фонд ухода на дому, а также Stichting Trombosedienst и Artsenlaboratorium Rijnmond (STAR).Первая фаза исследования поколения R стала возможной благодаря финансовой поддержке Медицинского центра Эразмус, Университета Эразма в Роттердаме и Нидерландской организации исследований и разработок в области здравоохранения (Zon Mw). Доктор Винсент В. В. Джаддо получил дополнительный грант от Нидерландской организации исследований и разработок в области здравоохранения (грант Zon Mw 2100.0074).
Авторы с благодарностью признают вклад врачей общей практики, больниц, акушерок и аптек в Роттердаме.
Конфликт интересов: не заявлен.
Список литературы
1 ..
Детерминанты низкой массы тела при рождении: методологическая оценка и метаанализ
,
Bull World Health Organ
,
1987
, vol.
65
(стр.
663
—
737
) 2 ..
Курение во время беременности: обзор влияния на рост и развитие потомства
,
Hum Biol
,
1980
, vol.
52
(стр.
593
—
625
) 3., , , и другие.
Сонографическое определение замедления роста плода, связанного с курением
,
J Ultrasound Med
,
1987
, vol.
6
(стр.
13
—
18
) 4.,,, Et al.
Влияние курения сигарет матерью на ультразвуковые измерения роста плода и кривые доплеровской скорости потока
,
Early Hum Dev
,
1990
, vol.
24
(стр.
23
—
36
) 5.,,, Et al.
Дородовой и послеродовой рост детей курящих во время беременности детей
,
Early Hum Dev
,
1996
, vol.
45
(стр.
245
—
55
) 6.,,.
Курение матери больше влияет на развитие плода мужского пола
,
Paediatr Perinat Epidemiol
,
2000
, vol.
14
(стр.
118
—
26
) 7.,,, Et al.
Влияние курения сигарет матерью на рост плода и состав тела
,
Am J Obstet Gynecol
,
2000
, vol.
183
(стр.
883
—
6
) 8.,,.
Воздействие дыма в пренатальном периоде изменяет рост пропорций конечностей и форму головы плода человека среднего возраста
,
Am J Hum Biol
,
2003
, vol.
15
(стр.
533
—
46
) 9.,,, Et al.
Рост, развитие и здоровье от раннего эмбрионального периода до молодого взрослого возраста: исследование поколения R
,
Paediatr Perinat Epidemiol
,
2004
, vol.
18
(стр.
61
—
72
) 10.,,, Et al.
Исследование поколения R: дизайн исследования и профиль когорты
,
Eur J Epidemiol
,
2006
, vol.
21
(стр.
475
—
84
) 11., , , и другие.
Сравнение ультразвука и надежного последнего менструального цикла как предикторов дня родов при 15 000 обследований
,
Ультразвук Obstet Gynecol
,
1996
, vol.
8
(стр.
178
—
85
) 12.,,.
Точность радиологических оценок гестационного возраста с использованием ранних измерений длины коронки и крестца плода с помощью ультразвука в качестве основы для сравнения
,
Br J Obstet Gynaecol
,
1979
, vol.
86
(стр.
525
—
8
) 13.,.
Новые карты для ультразвукового датирования беременности
,
УЗИ Obstet Gynecol
,
1997
, vol.
10
(стр.
174
—
91
) 14.
Королевский колледж акушеров и гинекологов
,
Регулярное ультразвуковое обследование во время беременности: протокол
,
2000
Лондон, Великобритания
RCOG Press
15.
SAS / STAT Institute, Inc
,
Руководство пользователя SAS / STAT, версия 8
,
1999
Кэри, Северная Каролина
Институт SAS, Inc
16.,,.
Использование дробных полиномов для моделирования непрерывных переменных риска в эпидемиологии
,
Int J Epidemiol
,
1999
, vol.
28
(стр.
964
—
74
) 17.,,, Et al.
Таблицы размеров плода: 2. Размеры головы
,
Br J Obstet Gynaecol
,
1994
, vol.
101
(стр.
35
—
43
) 18.,,, Et al.
Таблицы размеров плода: 3. Абдоминальные измерения
,
Br J Obstet Gynaecol
,
1994
, vol.
101
(стр.
125
—
31
) 19.,,, Et al.
Таблицы размеров плода: 4. Длина бедра
,
Br J Obstet Gynaecol
,
1994
, vol.
101
(стр.
132
—
5
) 20.,,, Et al.
Вызывает ли низкое участие в когортных исследованиях предвзятость?
,
Эпидемиология
,
2006
, т.
17
(стр.
413
—
18
) 21.,,, Et al.
Точность самооценки курения сигарет среди беременных женщин в 1990-е годы
,
Paediatr Perinat Epidemiol
,
2001
, vol.
15
(стр.
140
—
3
) 22.,,.
Доза-реакция массы тела при рождении на различные показатели курения матери во время беременности
,
J Clin Epidemiol
,
1988
, vol.
41
(стр.
483
—
9
) 23.,,, Et al.
Курение матери во время беременности, концентрация котинина в моче и исходы родов. Проспективное когортное исследование
,
Int J Epidemiol
,
1997
, vol.
26
(стр.
978
—
88
) 24.,,.
Различия между черными и белыми уровнями котинина в сыворотке крови беременных женщин и последующее влияние на массу новорожденных
,
Am J Public Health
,
1994
, vol.
84
(стр.
1439
—
43
) 25.,,, Et al.
Потребление сигарет и котинин сыворотки в зависимости от веса при рождении
,
Br J Obstet Gynaecol
,
1987
, vol.
94
(стр.
678
—
81
) 26.,.
Курение во время беременности: последствия прекращения курения на разных стадиях
,
Br J Obstet Gynaecol
,
1988
, vol.
95
(стр.
551
—
5
) 27.,,, Et al.
Низкая масса тела при рождении в срок и время воздействия курения матери на плод
,
Am J Public Health
,
1994
, vol.
84
(стр.
1127
—
31
) 28.,,.
Синдром внезапной детской смерти и сообщения о курении матери во время беременности
,
Am J Public Health
,
2006
, vol.
96
(стр.
1757
—
9
) 29.,,, Et al.
Курение матери во время беременности и успеваемость в школе в возрасте 15 лет
,
Эпидемиология
,
2006
, vol.
17
(стр.
524
—
30
) 30.,,, Et al.
Связь характеристик родителей, рождения и раннего возраста с систолическим артериальным давлением в возрасте 5 лет: результаты исследования беременности и ее результатов, проведенного Университетом Матер
,
Circulation
,
2004
, vol.
110
(стр.
2417
—
23
)
Американский журнал эпидемиологии © 2007 Школа общественного здравоохранения Блумберга Джонса Хопкинса Все права защищены; напечатано в США
Визуализация вагинального кровотечения на ранних сроках беременности
Кровотечение в первом триместре беременности является обычным явлением. Несмотря на то что
обычно без постоянных последствий, это может быть признаком осложнения,
например, угроза прерывания беременности или неудачная внутриутробная беременность, или
другая серьезная патология, например внематочная беременность или гестационный
трофобластическая болезнь.Знакомство с образцами изображений этих
сущности важны, так как неправильный диагноз может нанести вред матери,
плод или и то, и другое. В этом обзоре основное внимание будет уделено наиболее частым причинам
кровотечение в первом триместре, их визуализация и
диагностические алгоритмы.
Визуализация при беременности
Радиология играет важную роль в выявлении и ранней диагностике
осложнения беременности, при этом УЗИ (УЗИ) является первичной визуализацией
модальность. Почти все случаи кровотечения в первом триместре могут быть
адекватно оценен с комбинацией клинической оценки, сыворотка
Анализ β-ХГЧ и УЗИ, предпочтительно эндовагинальным методом.Магнитный
резонансная томография имеет ограниченную роль, особенно если США
технически неадекватный, или в условиях неопределенного придаточного
масса. КТ практически не играет роли в оценке первого триместра.
кровотечение. Эти рекомендации и дальнейшее обсуждение изложены в
самая последняя редакция критериев соответствия ACR для первого
Триместровое кровотечение (таблица 1). 1
Ультразвуковые изображения могут быть получены трансабдоминальным или эндовагинальным путем.
подходы; обычно оба используются в тандеме.Трансабдоминальное сканирование
обычно получается первым, с низкочастотным изогнутым или векторным
преобразователь, обычно 4-6 МГц. Это обеспечивает большое поле зрения,
оптимально для демонстрации крупных или широко распространенных процессов, таких как крупные
придаточные массы или гемоперитонеум. Эндовагинальное УЗИ обычно требуется для
более детальная оценка матки и яичников. Эндовагинальный
датчики используют более высокую частоту, обычно 8-10 МГц, что дает
повышенное разрешение за счет меньшего проникновения в ткани. Потому что
точные измерения ранних гестационных процессов имеют решающее значение,
По возможности следует использовать эндовагинальную визуализацию.Для этого
обзор, все эталоны размеров основаны на эндовагинальных измерениях, если только
иначе указано.
Нормальное раннее развитие
Сначала появляется децидуальная реакция
Хотя первый триместр начинается в первый день последнего
менструальный цикл, оплодотворение происходит примерно через две недели,
знаменуя начало периода концептуса первого триместра
(Менструальный возраст 3-5 недель). Имплантация бластоцисты в
эндометрий возникает во время четвертой менструальной недели, после чего
эндометрий называется децидуальной оболочкой. 2 За это время
очень ранний хорионический мешок может быть виден как небольшой мешок, заполненный жидкостью
с эхогенным ободком, расположенным эксцентрично внутри эндометрия,
известный как «внутрипадающий признак» (рис. 1). 3 Это может быть
наблюдается уже через 4,5 недели и почти на 100% специфичен для
внутриутробная беременность (IUP), хотя чувствительность к ней составляет всего 60-68%. 4
Он предшествует «двойному децидуальному знаку», который состоит из двух
концентрические эхогенные кольца: децидуальная капсула, окружающая
гестационный мешок, а decidua parietalis — противоположный
стенка эндометрия, часто разделенная тонким скоплением жидкости
внутри полости эндометрия (рис. 2). 5 Как и
Внутридецидуальный знак, двойной децидуальный знак очень специфичен, но
нечувствительный; кроме того, желточный мешок может быть виден до того, как этот признак
очевидно, что делает его менее полезным для подтверждения раннего IUP. Важно отметить, что
следует отличать эти два ранних признака ВМС от жидкости
скопление в канале эндометрия, «псевдогестационный мешок»
(Рисунок 3).
Внешний вид желточного мешка
Желточный мешок — это первая структура, которую можно визуализировать в
ранний гестационный мешок (хорионический мешок), обычно ко времени
Диаметр гестационного мешка (MSD) составляет 8-10 мм (рис. 4). 6 А
нормальный желточный мешок всегда меньше 6 мм в диаметре; желточный мешок большой
более 6 мм почти на 100% специфичны для патологической беременности. 7 Вскоре
после появления желточного мешка зародыш обычно виден на
примерно 6 недель, когда MSD больше 16 мм, как небольшой
эхогенная структура вдоль одной стороны желточного мешка. Сердечная деятельность может
обычно идентифицируются по тому времени, когда эмбрион становится видимым.
Формирование амниона и зародыша
Формирование амниотического мешка совпадает с образованием желтка
мешочек, но обычно не виден на этой ранней стадии, вторичный по отношению к его
очень тонкая мембрана.К 7 неделям беременности амниотический мешок
становится видимым, когда он наполняется жидкостью и отделяется от эмбриона
(Рисунок 5). К тому времени, когда амниотический мешок станет видимым, эмбрион может быть
легко идентифицировать; отсутствие эмбриона или «признак пустого амниона» — это
высокоспецифичен для неудачной беременности (рис. 6). 8 По мере увеличения амниотического мешка он постепенно стирает хорионический мешок с полным слиянием к 12 неделям гестации. 9
При отсутствии визуализации любого из вышеперечисленных в настройках
положительный результат β-ХГЧ в моче или сыворотке, беременность следует рассматривать как
беременность неизвестного происхождения, или PUL.
Несостоявшаяся внутриутробная беременность
Знакомство с конкретными критериями США для диагностики неисправности или
анэмбриональная беременность («зараженная яйцеклетка») (рис. 6) имеет важное значение. В
традиционно преподаваемые пороги дискриминации по размеру для объявления
ненормальная беременность была поставлена под сомнение, 10 и
Общество ультразвуковых радиологов впоследствии приняло пересмотренную
критерии; результаты их консенсусного заявления на конференции
недавно был опубликован. 11 Короче говоря, основная причина
обновленные критерии заключались в повышении специфичности изображения
диагностика неудачной IUP для предотвращения нежелательного прекращения очень
ранние, но потенциально жизнеспособные беременности.
Традиционное радиологическое обучение было «кратным пяти»
Правило: 1) желточный мешок должен быть виден, когда средний гестационный мешок
диаметр (GSD)> 10 мм; 2) эмбрион должен быть виден, когда
средний GSD> 15; и 3) сердцебиение должно присутствовать, когда коронка
длина крупа (CRL) эмбриона> 5 мм.Хотя, вероятно, указывает на
ненормальная беременность, они не специфичны. Строгое соблюдение этих
критерии редко приводят к ложному диагнозу неудачного
беременность, когда на самом деле существует потенциально жизнеспособная беременность, которая
может пострадать вмешательство. Пересмотренные критерии диагностики
Несостоятельность беременности проявляются следующим образом (таблица 2). 11 Обратите внимание на увеличение пороговых значений CRL и среднего размера GSD, ниже которых не следует диагностировать неудачную беременность.
Одна из самых важных новых концепций заключается в том, что диагностика
Несостоявшаяся беременность не должна быть сделана на основании однократного повышения уровня β-ХГЧ
измерение в настройках PUL.Может развиться нормальная беременность
после УЗИ без IUP и β-ХГЧ больше, чем
традиционный дискриминационный порог 2000 или даже 3000 мМЕ / мл. 12,13
Следовательно, диагноз неудачной или внематочной беременности никогда не должен
основываться на однократном измерении β-ХГЧ при отсутствии окончательного УЗИ.
Выводы.
Угроза прерывания беременности
Термин «угроза прерывания беременности» применяется к любой беременности сроком менее
20 недель с аномальным кровотечением, болью или схватками, с закрытым
шейка матки.Кровотечение происходит до 27% беременностей с последующим
риск выкидыша примерно 12%. 14
Субхорионное кровотечение
Субхорионическое или перигестационное кровотечение присутствует примерно у 20% женщин с угрозой прерывания беременности, 15
и является наиболее частой причиной кровотечения при обычных IUP, обычно
предъявляя в конце первого триместра. В США они отображаются как
гиперэхогенный или гипоэхогенный, в зависимости от возраста продуктов крови
(Рисунок 7).Чаще всего они не связаны с какими-либо значительными
клинические последствия, особенно при наличии сердечной деятельности плода.
Большие кровотечения, определяемые как охватывающие более 2/3 окружности
гестационный мешок, с большей вероятностью приведет к прерыванию беременности
(Рисунок 8). 16 Для гематом меньшего размера не было подтверждено никаких прогностических пороговых значений размера, 17 , хотя это открытие является фактором риска последующих осложнений беременности. 18,19
Внематочная беременность
На внематочную беременность приходится 2% всех беременностей по сравнению с прошлым годом.
Об этом сообщает U.S. Центры по контролю и профилактике заболеваний в 1992 году. 20
Заболеваемость выше у пациентов с ранее перенесенной внематочной болезнью.
беременность, заболевания маточных труб, наличие внутриматочной спирали и
тем, кто подвергается экстракорпоральному оплодотворению. 21 Классика
клиническая триада — боль, кровотечение и образование придатков; однако это
присутствует только в меньшинстве случаев. Подавляющее большинство внематочных
беременность происходит в маточной трубе (трубная внематочная). Менее употребителен
локализации включают интерстициальный (роговой), шейный, в пределах кесарева сечения
разрез рубца, или яичника.Иногда единственная находка в США будет бесплатной.
жидкость.
Трубная беременность
Визуализация живого эмбриона вне полости матки 100%
специфичен для внематочной беременности, но на практике встречается редко.
Чаще выявляется придаточное трубное кольцо. В США это состоит из
эхогенное кольцо с центральной жидкостью, отделенное от яичника. Кольцо
может содержать или не содержать желточный мешок или эмбрион. Кольцо обычно больше
эхогенный, чем кольцо желтого тела, с которым оно может
потенциально запутаться (рисунок 9). 22,23 Отличительные
между ними жизненно важно, поскольку неправильный диагноз желтого тела как
внематочная беременность на фоне PUL может иметь трагические последствия.
Давление эндовагинального датчика на яичник может помочь определить,
поражение находится внутри яичника или отдельно от него. Как яичниковая внематочная
беременность чрезвычайно редка, что свидетельствует о внутри яичниковом
расположение подтверждает желтое тело и по существу исключает внематочную
масса.
Часто эктопию можно идентифицировать только как внеовариальный придаток.
масса, без классического кольцевидного вида, из-за кровоизлияния.Хотя наличие цветового потока помогает подтвердить внематочную беременность.
массы, обратное не всегда верно. Не все эктопии сосудистые,
а отсутствие цветного доплеровского течения не исключает внематочной
беременность. Хотя большое количество кровотечений обычно указывает на
разорванная внематочная киста, иногда может присутствовать разорванная геморрагическая киста
с аналогичной клинической и УЗИ картиной.
Интерстициальная беременность
При внематочной беременности имплантаты внутри интерстициального сегмента
маточная труба, это называется интерстициальной (или роговой) эктопией.Их можно ошибочно принять за IUP, если не исследовать полностью, поскольку они могут
имеют нормальный интерфейс с эндометрием по их внутреннему краю.
Кроме того, важно отличие от трубной эктопии, так как
роговая беременность имеет повышенный риск сильного кровотечения и
смертность.
Промежуточное положение можно определить по эксцентрическому положению.
высоко в матке, а также наличием только тонкого
мантия миометрия по внешнему краю, обычно менее 5 мм
толстый. 24,25 Еще одна полезная функция —
«Знак интерстициальной линии», представляющий собой тонкую эхогенную линию, идущую
от канала эндометрия непосредственно к гестационному мешку, представляя
роговой сегмент эндометриального канала или интерстициальная часть
маточная труба (рисунок 10). 26
Шейная беременность
Как и при интерстициальной внематочной беременности, риск значительного
кровотечение и смертность увеличиваются при эктопии шейки матки по сравнению с
трубная эктопия.Гестационный мешок при шейной внематочной беременности должен
отличить от гестационного мешка, проходящего через шейку матки
во время аборта. В случае внематочной шейки матки
гестационный мешок обычно сохраняет свою нормальную круглую или слегка яйцевидную форму
форма. Дополнительно наличие перигестационного кровотока по цвету
Допплер может помочь в различении (рис. 11 ) . 27,28 Проходящий гестационный мешок имеет зубчатый или удлиненный вид без эмбриональной сердечной деятельности (рис. 12). 29
Кесарево сечение рубец беременность
Беременности, имплантированные в месте рубца после кесарева сечения, часто
приводят к самопроизвольному выкидышу (44%), но имеют повышенный риск
развитие предлежания плаценты и приросшей плаценты, если они развиваются позже
во время беременности и связаны с повышенным риском тяжелых
кровотечение при родах. 30 Диагноз легче установить в
первый триместр, когда полость матки пуста,
гестационный мешок, имплантированный спереди на уровне шейного зева или
на видимом или предполагаемом участке рубца после кесарева сечения, и
перигестационный доплеровский поток (рисунок 13).
Ведение внематочной беременности
Внематочную беременность можно лечить медикаментозно или хирургическим путем. Визуализация
особенности, влияющие на управление, включают размер внематочной болезни;
наличие сердечной деятельности эмбриона, кровоизлияния в таз или маточные трубы
разрыв; и расположение внематочной. Нехирургические методы включают:
системный метотрексат или местная инъекция под контролем УЗИ
метотрексат или KCl. При эктопии маточных труб — сальпингостомия или сальпингэктомия
может быть выполнено. При интерстициальной эктопии может потребоваться роговая резекция или
гистерэктомия.Кесарево сечение или эктопия шейки матки могут потребовать
сочетание медикаментозной и хирургической терапии.
Сосудистые причины кровотечения
Сохраненные продукты зачатия
Остаточные продукты зачатия (RPOC) можно найти по следующему адресу:
терапевтический или самопроизвольный аборт, а также послеродовой. Следующий
аборт в первом триместре обычно бывает нормальным или слегка повышенным
β-ХГЧ. Наличие задержанного гестационного мешка не является диагностическим.
дилемма, но встречается редко.Наличие кровотока в
утолщенный эндометрий, особенно когда он связан с видимой массой,
весьма наводит на мысль о RPOC (рис. 14). Однако отсутствие
Доплеровский поток не обязательно исключает RPOC. К сожалению, есть
нет окончательного порога толщины эндометрия, который является полностью конкретным;
однако толщина <10 мм, вероятно, исключает возможность
клинически значимый RPOC. 31
Артериовенозная мальформация
Артериовенозные мальформации (АВМ) матки могут быть:
врожденный или приобретенный; и может встречаться в настройке предшествующего
терапевтический аборт, дилатация и выскабливание, кесарево сечение или
инвазивная опухоль, такая как карцинома эндометрия или гестационный
трофобластическая болезнь. 17 ПТрМ могут состоять из одного
артериовенозный свищ (АВФ) или сложное строение из множества сосудов.
УЗИ обычно демонстрирует сложную массу с выявлением цветного допплера.
внутренний поток (рисунок 15). Спектральный доплер демонстрирует низкое сопротивление
формы волны артериальной и пульсирующей венозной крови, соответствующие
сосудистое шунтирование. 32
На УЗИ часто наблюдается совпадение АВМ и
RPOC, а различение не всегда возможно. RPOC, как правило,
расположен внутри эндометрия, с АВМ в миометрии; тем не мение,
наличие неоднородной крови в полости эндометрия может
затемнить края миометрия или имитировать RPOC.Клинический анамнез и сыворотка
β-ХГЧ помогает различать эти два объекта.
Гестационная трофобластическая болезнь
Кровотечение — одно из наиболее частых клинических проявлений этого
спектр заболеваний, который включает пузырный занос, инвазивный родинок,
и хориокарцинома. Признак — чрезмерное производство β-ХГЧ.
Другие классические признаки быстро увеличивающейся матки, гиперемезиса
gravidarum и преэклампсия чаще встречаются во втором триместре. 33
Пузырьковый родинок
Полная пузырно-пузырчатая родинка — наиболее распространенное из этих образований.На
США, классический вид «грозди винограда» часто отсутствует в
первый триместр и внешний вид изменчив. Результаты могут включать
небольшая эхогенная масса без кистозных пространств или смешанное твердое и кистозное образование
масса внутри эндометрия. 34 Кисты лютеина фека в области
яичники возникают в результате повышенного производства β-ХГЧ, но обычно не
присутствует до второго триместра. Отсутствие сосудов, цветовой поток
обычно не помогает в диагностике полной пузырно-пузырчатой родинки (рис.
16). 35
Инвазивная родинка / хориокарцинома
Отличие неинвазивных родинок от инвазивных
родинка / хориокарцинома не всегда возможна при УЗИ.В отличие от
эхинококковые родинки, инвазивные родинки и хориокарциномы демонстрируют
цветовой поток на доплеровском изображении с формами сигналов с низким импедансом (рисунок 17). 35
Инвазивные родинки глубоко прорастают в миометрий, иногда с
проникновение в ткани параметрия и брюшину, но редко
метастазировать. Напротив, хориокарцинома легко метастазирует в
легкие и реже таз 17 , для которых полезна КТ (рис. 18). Магнитно-резонансная томография может помочь в оценке стойкого остаточного поражения таза.
Заключение
Ультразвук позволяет легко определить наиболее частые причины вагинальных
кровотечение на ранних сроках беременности и играет важную роль у пациентки
управление. Знакомство с внешним видом США, а также новые правила
важно, чтобы избежать нанесения потенциального вреда матери или
развивающийся плод.
Список литературы
- Lane BF, Wong-You-Cheong JJ, Javitt MC, et al. Критерии соответствия ACR ®
Кровотечение в первом триместре. Можно купить в
http: // www.acr.org/~/media/ACR/Documents/AppCriteria/Diagnostic/FirstTrimesterBleeding.pdf.
Американский колледж радиологии. По состоянию на 28 апреля 2014 г. - Gupta N, Angtuaco TL. Эмбриозонология в первом триместре беременности. УЗИ . 2007; 2: 175-185.
- Yeh HC. Сонографические признаки беременности на ранних сроках. Crit Rev. Диагностика изображений . 1988; 28: 181-211.
- Чанг Дж., Левин Д., Свайр М. и др. Внутридецидуальный признак: надежен ли он для диагностики ранней внутриутробной беременности? AJR Am J Рентгенол .2004; 183: 725-731.
- Bradley WG, Fiske CE, Filly RA. Признак двойного мешка ранней внутриутробной беременности: использование для исключения внематочной беременности. Радиология .1982; 143: 223-226.
- Нюберг Д.А., Мак Л.А., Лейнг ФК, Паттен РМ. Отличить нормальный рост гестационного мешка от аномального на ранних сроках беременности. J Ультразвук Med . 1987; 6: 23-27.
- Stampone C, Nicotra M, Muttinelli C, Cosmi EV. Трансвагинальная сонография желточного мешка при нормальной и патологической беременности. J Clin Ultrasound .1996; 24: 3-9.
- McKenna KM, Feldstein VA, Goldstein RB, Filly RA. Пустой амнион: признак неудачной беременности. J Ультразвук Med . 1995; 14: 117-121.
- Coady AM. Первый триместр, гинекологические аспекты. В: Аллан П.Л.,
Бакстер GM, Уэстон MJ, ред. Клиническое УЗИ. 3-е изд. Эдинбург:
Черчилль Ливингстон; 2011: 740-769. - Abdallah Y, Daemen A, Kirk E, et al. Ограничения тока
определение выкидыша с использованием среднего диаметра гестационного мешка и
Измерение длины макушки и крупа: многоцентровое обсервационное исследование. Ультразвуковой акушерский гинеколь . 2011; 38: 497-502. - Doubilet PM, Benson CB, Bourne T, Blaivas M, et al. Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med . 2013; 369: 1443-1451.
- Doubilet PM, Benson CB. Еще одно свидетельство против надежности дискриминационного уровня хорионического гонадотропина человека. J Ультразвук Med . 2011; 30: 1637-1642.
- Mehta TS, Levine D, Beckwith B. Лечение внематочной беременности: это
уровень хорионического гонадотропина человека 2000 мМЕ / мл разумный
порог? Радиология .1997; 205: 569-573. - Хасан Р., Бэрд Д.Д., Херринг А.Х. и др. Особенности и предикторы вагинального кровотечения в первом триместре беременности. Энн Эпидемиол . 2010; 20: 524-531.
- Нюберг Д.А., Лэйнг ФК. Угрожающий аборт и аномалия в первую очередь
триместр внутриутробной беременности. В: Паттерсон А.С., изд. Трансвагинальный
УЗИ. Сент-Луис: Ежегодник Мосби, 1992: 85-103. - Bennett GL, Bromley B, Lieberman E, Benacerraf BR. Субхорионический
кровоизлияние при беременности в первом триместре: прогноз беременности
результат с сонографией. Радиология . 1996; 200: 803-806. - Дигхе М., Куэвас С., Мошири М. и др. Сонография при кровотечении в первом триместре. J Clin Ультразвук . 2008; 36: 352-366.
- Надь С., Буш М., Стоун Дж. И др. Клиническое значение
субхорионические и ретроплацентарные гематомы выявляются в первые
триместр беременности. Акушерский гинекол . 2003; 102: 94-100. - Borlum KG, Thomsen A, Clausen I, Eriksen G. Долгосрочный прогноз беременности у женщин с внутриутробными гематомами. Акушерский гинекол . 1989; 74: 231-233.
- Центры по контролю и профилактике заболеваний (CDC). Внематочная беременность — США, 1990–1992 гг. MMWR Morb Mortal Wkly Rep . 1995; 44: 46-48.
- Левин Д. Внематочная беременность. Радиология . 2007; 245: 385-397.
- Frates MC, Visweswaran A, Laing FC. Сравнение трубного кольца и
эхогенность желтого тела: полезная дифференцирующая характеристика. J Ультразвук Med . 2001; 20: 27-31. - Stein MW, Ricci ZJ, Novak L и др. Сонографическое сравнение трубного кольца внематочной беременности с желтым телом. J Ультразвук Med . 2004; 23: 57-62.
- Chen GD, Lin MT, Lee MS. Диагностика интерстициальной беременности с помощью сонографии. J Clin Ультразвук . 1994; 22: 439-442.
- Graham M, Cooperberg PL. Ультразвуковая диагностика интерстициальной беременности: выводы и подводные камни. J Clin Ультразвук . 1979; 7: 433-437.
- Акерман Т.Э., Леви С.С., Дашевский С.М. и др.Интерстициальная линия: сонографические данные при интерстициальной (роговой) внематочной беременности. Радиология . 1993; 189: 83-87.
- Jurkovic D, Hacket E, Campbell S. Диагностика и лечение ранних
шейная беременность: обзор и отчет о двух пролеченных случаях
консервативно. Ультразвуковой акушерский гинеколь . 1996; 8: 373-380. - Vas W, Suresh PL, Tang-Barton P, et al. Ультрасонографическая дифференциация шейного аборта от шейной беременности. J Clin Ультразвук .1984; 12: 553-557.
- Kakaji Y, Nghiem HV, Nodell C, Winter TC. Сонография неотложных акушерских и гинекологических состояний: часть I, неотложные родовспоможения. AJR Am J Рентгенол . 2000; 174: 641-649.
- Юркович Д., Хиллаби К., Вельфер Б. и др. Диагностика в первом триместре
и ведение беременных с имплантацией в нижний сегмент матки
Рубец после кесарева сечения. Акушер УЗИ Гинеколь . 2003; 21: 220-227. - Коричневый DL.УЗИ органов малого таза у пациенток после аборта и в послеродовом периоде. Ультразвук Q . 2005; 21: 27-37.
- Полат П., Сума С., Кантарси М. и др. Цветной допплер-УЗИ в оценке сосудистых аномалий матки. Рентгенография . 2002; 22: 47-53.
- Hou JL, Wan XR, Xiang Y, et al. Изменения клинических признаков пузырно-пузырного заноса: анализ 113 случаев. Дж Репрод Мед . 2008; 53: 629-633.
- Green CL, Angtuaco TL, Shah HR, Parmley TH.Гестационная трофобластическая болезнь: спектр радиологической диагностики. Рентгенография . 1996; 16: 1371-1384.
- Чжоу Q, Лэй XY, Се Q, Кардоза JD. Сонографическая и допплеровская визуализация
в диагностике и лечении гестационной трофобластической болезни:
12-летний опыт работы. J Ультразвук Med . 2005; 24: 15-24.
Вернуться к началу
Оценка гестационного возраста плода | Radiology Key
12 Оценка гестационного возраста плода
Чайтали Шах и Ашок Бханушали
Определение гестационного возраста по беременности необходимо после оценки для оценки анатомии и роста плода, интерпретации различных скрининговых тестов и прогнозирования беременности. Ожидаемая дата доставки.
Существуют различные способы расчета срока беременности плода, включая менструальный анамнез, клиническое обследование и ультразвуковое исследование. 1–3 Из этих трех ультразвуковое исследование лучше подходит для определения срока беременности. 3 Менструальный возраст исчисляется с первого дня последней менструации. Концептуальный возраст рассчитывается по овуляции. Срок беременности рассчитывается исходя из теоретического времени овуляции плюс 2 недели. Помимо оценки гестационного возраста плода, биометрия плода используется для выявления проблем, связанных с нарушениями роста, таких как задержка внутриутробного развития, макросомия и микроцефалия.Другими преимуществами биометрии плода являются ранняя диагностика пороков развития (например, измерение длинных костей при скелетных дисплазиях) 4 и выявление пациентов с риском анеуплоидии (затылочная полупрозрачность плода). 5
Расчеты, основанные на измерениях плода, также используются для определения роста и веса. В конечном итоге оценка биометрии плода важна для снижения перинатальной заболеваемости и смертности.
Параметры, используемые в биометрии плода для определения гестационного возраста
Оценка гестационного возраста и роста плода основана на различных параметрах, которые описаны в этой главе.Во всех представленных таблицах срок беременности выражен в неделях и днях от (теоретического) начала последней менструации (дата зачатия минус 14 дней). 2
Есть много хорошо зарекомендовавших себя графиков, которые используются в течение долгого времени; однако заметные различия между популяциями иногда заставляют исследователей строить новые номограммы для разных рас. 6
Средний диаметр гестационного мешка
Этот параметр полезен на ранних сроках беременности, когда полюс плода или эмбрион еще не определяется на УЗИ.Это может быть уже через 5 недель при трансвагинальном обследовании и через 6 недель при трансабдоминальном обследовании. В условиях внематочной беременности псевдогестационный мешок может имитировать настоящий мешок. Следовательно, при отсутствии определенного полюса плода или желточного мешка следует проявлять осторожность при маркировке настоящего мешка как такового. Нормальный гестационный мешок можно уверенно диагностировать, если его гиперэхогенный край толстый (> 2 мм), а его форма круглая или овальная без необычных углов. Средний диаметр гестационного мешка измеряется внутри гиперэхогенного края.Если мешок круглый, требуется только одно измерение. Чаще, когда он имеет овальную форму, проводят три ортогональных (перпендикулярных) измерения мешка и усредняют их. Гестационный возраст оценивается на основе среднего диаметра мешочка (, таблица 12–1, ). Согласно одному исследованию Muller et al., Трехмерное объемное сканирование более точное, чем двухмерное сканирование в определении объема гестационного мешка, но не имеет прогностического значения для гестационного результата. 7
Средний срок беременности рассчитывали по уравнению регрессии.Сообщаемый диапазон: ± 0,1 неделя при 2 SD.
От Альфреда Б. Курца. Оценка срока беременности. В: Bluth EI, Arger PH, Benson CB, Ralls PW и Siegel MJ, ред. Ультразвук: практический подход к клиническим проблемам . Нью-Йорк: издательство Thieme Medical Publishers; 2000. Воспроизведено с разрешения.
Рис. 12–1 Сканирование, демонстрирующее измерение длины между макушкой и крестцом.
Длина макушки до крестца
Длина макушки до крупа (CRL) — это самая длинная продемонстрированная длина эмбриона, за исключением конечностей и желточного мешка. 8 CRL является наиболее точным индикатором гестационного возраста в течение первого триместра, потому что на ранних сроках беременности CRL имеет быструю линейную кривую ускорения роста, и на этой стадии рост эмбриона минимально зависит от различные патологии.
CRL измеряется от внешнего края полюса головного мозга до внешнего края крупа плода. Следует соблюдать осторожность, чтобы не включить желточный мешок в измерение 9 ( Рис. 12–1 ).
CRL можно использовать для оценки гестационного возраста от 6 до 14 недель (, таблица 12–2, ). Наилучшая точность составляет от 6 до 10 недель, в течение которых погрешность составляет от ± 3 до 4 дней (доверительный интервал 95%). Однако по мере продвижения беременности возникают методологические проблемы, поскольку плод может сгибаться и растягиваться, что затрудняет воспроизводимые линейные измерения. Ошибка увеличивается до ± 5 дней между 10 и 14 неделями беременности.
Рис. 12–2 Сканирование, демонстрирующее измерение бипариетального диаметра, который измеряется от внешнего стола черепа до внутреннего стола на уровне таламуса.
Рис. 12–3 Сканирование, демонстрирующее измерение окружности головы.
Параметр CRL в первом триместре является таким же или более точным, чем любое измерение плода во втором триместре для оценки гестационного возраста. 10 Не существует четких таблиц измерения частей плода для гестационного возраста менее 12 недель.
Бипариетальный диаметр
Бипариетальный диаметр (BPD) — один из первых параметров, который использовался для оценки гестационного возраста и широко исследовался в литературе.БЛД является наиболее широко используемым параметром при оценке гестационного возраста плода 11,2 (, таблица 12–3, ). Он измеряется в поперечной плоскости на уровне таламуса от внешнего стола проксимального отдела черепа до внутреннего стола дистального отдела черепа, что соответствует измерению «от переднего края к переднему краю» ( Рис. 12–2 ) .
Измерения рострально по отношению к таламусам (т.е. ниже уровня ножек головного мозга) могут привести к недооценке БЛД и, как следствие, гестационного возраста плода.Для точной серийной оценки бипариетальный диаметр следует измерять с использованием тех же ориентиров (т. Е. Уровня таламуса). Если BPD измеряется на разных уровнях, это может привести к ошибочным показаниям.
Бипариетальный диаметр наиболее точен между 12 и 28 неделями беременности. После 28 недель беременности форма головы, внутриутробная скученность и индивидуальные особенности влияют на размер головы; следовательно, БЛД следует использовать с осторожностью. 2
Трудности с точным измерением бипариетального периметра
Иногда головка плода может быть долихоцефальной (уплощенной и удлиненной) или брахицефальной (расширенной и укороченной), что приводит к неточной оценке гестационного возраста на основе BPD. 13
Только золотые участники могут продолжить чтение. Войдите или зарегистрируйтесь, чтобы продолжить
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookie
Этот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера на прием файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно.Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie. Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались.
Чтобы принять файлы cookie с этого сайта, нажмите кнопку «Назад» и примите файлы cookie. - Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г.,
браузер автоматически забудет файл cookie. Чтобы исправить это, установите правильное время и дату на своем компьютере. - Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.
Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie
потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файле cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Репродукция человека, Лекции: Клиническая радиология
Первый триместр беременности, пожалуй, самый интересный период в развитии человека. Однако
Первый триместр — это также время, наполненное эмоциями, потому что этот период чреват большим количеством неудач и
частота осложнений.Ультразвук, особенно метод трансвагинального ультразвукового исследования, позволяет добиться наилучших результатов.
визуализация структур первого триместра и дает лучшую возможность обнаружить аномалии в
первый триместр.
- Таблица 2
| Ориентир | Дискриминационный размер |
|---|---|
| Желточный мешок | GSD <10 мм (TV) |
| Эмбрион | GSD <18 мм (TV) GSD <25 мм (TA) |
| Живой эмбрион | CRL 5 мм |
| GSD и CRL | CRL < G.S + 4 мм |
GSD = Средний диаметр гестационного мешка TV = Трансвагинальный УЗИ TA = Трансабдоминальный УЗИ CRL = Длина крестца коронки
- Гестационный мешок: первая структура, видимая при ультразвуковом исследовании, гестационный мешок можно визуализировать как
уже через 4,5 недели трансвагинальным методом. Нормальный плодный мешок имеет круглую или овальную форму и расположен
в пределах дна или средней части матки. Эхогенные (яркие) границы и эксцентричная поза
внутри полости эндометрия (двойной децидуальный мешок) помогает отличить «настоящий» гестационный мешок от
«псевдо» гестационный мешок (наблюдается при внематочной беременности). - Желточный мешок: Желточный мешок — это первая видимая структура внутри гестационного мешка. Желточный мешок должен
всегда можно увидеть, если размер гестационного мешка превышает 10 мм. Нормальный желточный мешок круглый и
измеряет менее 6 мм. Если желточный мешок превышает 6 мм, имеет необычную форму или кальцинирован,
показано повторное обследование, поскольку в большинстве случаев беременность с аномальными желточными мешками заканчивается неудачно.
- Эмбрион: Вторая структура, которая становится видимой внутри гестационного мешка, — это эмбрион.Эмбриональную сердечную деятельность следует всегда наблюдать, если размер эмбриона превышает 5 мм.
Благодаря усовершенствованию ультразвуковой аппаратуры теперь можно оценить некоторые эмбриональные и
анатомия плода в первом триместре. Между 8 и 10 неделями ромбовидный мозг заполнен жидкостью.
полость в заднем мозге, легко идентифицируется. Эта камера в конечном итоге становится четвертым желудочком и
центральный канал головного и спинного мозга. Также обычно наблюдается нормальная физиологическая грыжа кишечника.
до 14 недель. - Мембраны и плацента: амниотическая полость, полость хориона и место плацентации
хорошо разграничены при трансвагинальном УЗИ. Амнион растет против хориона и
мембраны со временем срастаются, обычно полностью к 17 неделям.
Для адекватной оценки срока беременности в первом триместре размер гестационного мешка (GS) или эмбрионального
длину крестца (CRL) следует сравнивать с менструальным возрастом. GS следует измерять в
три ортогональные плоскости и средний диаметр мешка (MSD), рассчитанный путем усреднения этих измерений.Уравнение, MSD + 30 = менструальный возраст (дни), может применяться (первые восемь недель), когда диаграмма
размер мешка не является легкодоступным.
CRL является наиболее точным сонографическим измерением, коррелирующим со сроками менструации. Этот
измерение — это максимальная видимая длина эмбриона. Следует проявлять осторожность, чтобы не включать
пуповина или желточный мешок в измерении крестца темени. Между шестью и десятью неделями мало
вариабельность размера эмбриона, CRL = менструальный возраст в неделях +/- 4-5 дней.Каждое УЗИ
Отделение должно выбрать и следовать таблицам, которые коррелируют менструальный возраст с MSD и CRL
измерения. Измерение CRL эмбриона более точное, чем использование дат LMP или физического осмотра.
в свидании с беременностью.
- РОЛЬ ХГЧ: Количественное содержание хорионического гонадотропина человека (ХГЧ) в сыворотке может коррелировать с
гестационный возраст. Используются разные препараты ХГЧ, которые имеют разные нормальные значения. Два самых
распространены первый международный эталонный препарат (первый IRP) и второй международный эталонный препарат.
Стандарт, (2 IS).Первые значения IRP примерно в два раза больше, чем 2 IS. Это важно
ознакомьтесь с препаратами, которые используются в вашей больнице.Важное использование уровней ХГЧ в сыворотке в первом триместре касается различения между
нормальная внутриутробная беременность и аномальная беременность, которая может быть внематочной. С этой целью так-
так называемый дискриминационный уровень ХГЧ. Если концентрация ХГЧ в сыворотке превышает
дискриминационный уровень 800-1000 единиц / литр (2 IS) и 1000-2000 единиц / литр (сначала IRB), затем
внутриматочный гестационный мешок должен быть виден при трансвагинальной сонографии.Если значения ХГЧ превышают
эти уровни и внутриутробный гестационный мешок не виден, значит внематочная беременность или недавняя
возможны самопроизвольные прерывания беременности. Однако разумно устанавливать собственные «уровни дискриминации».
Несостоятельность беременности — обычная проблема в первом триместре, частота неудач приближается к 25%. А
угроза прерывания беременности определяется как кровотечение и спазмы в первые 20 недель беременности.Ультразвук играет ключевую роль в оценке женщин с угрозой прерывания беременности, поскольку уровень ХГЧ не измеряется.
хорошо коррелируют с конкретным диагнозом. Знакомство с нормальными ориентирами первого триместра (таблица 2)
необходим для диагностики неудачной или нежизнеспособной беременности.
- Перигестационное кровоизлияние: перигестационное кровоизлияние из лобного хориона
(ранняя плацента) является наиболее частым источником вагинального кровотечения при нормальной внутриутробной беременности,
и до 20% женщин с угрозой прерывания беременности имеют субхорионическую гематому.Большой
перигестационные кровотечения были связаны с потерей беременности, в то время как меньшие перигестационные кровотечения
кровоизлияния обычно проходят без последствий.
- Анэмбриональная беременность (зараженная яйцеклетка): Анэмбриональная беременность — это форма неудачной
беременность определяется как гестационный мешок, в котором не развивается эмбрион. Использование термина
«зараженная яйцеклетка» не приветствуется. Однозначно наличие большого гестационного мешка без визуализированного эмбриона.
свидетельство неудачной анэмбриональной беременности.
- Гибель эмбриона и брадикардия: наиболее убедительные доказательства того, что беременность
не удалось документировать гибель эмбриона. Как указывалось ранее, все эмбрионы более 5
мм должно свидетельствовать о сердечной деятельности. Гибель эмбриона следует диагностировать только после тщательного обследования.
наблюдение двумя опытными людьми, желательно сонографистом и врачом, в течение не менее 3 минут.
Эмбриональная брадикардия является плохим признаком жизнеспособности беременности и требует дальнейшего наблюдения.An
частота сердечных сокращений эмбриона менее 90 ударов в минуту у эмбрионов менее 8 недель связана с
80% вероятность возможной гибели эмбриона.
- Плохой рост: задержка роста в первом триместре является признаком неудачной беременности. Рост
замедление легко обнаружить, сравнив MSD с CRL или проследив рост этих
параметры поочередно. Сумка на ранних сроках беременности увеличивается примерно на 1 мм в день.
Самым обнадеживающим признаком отсутствия внематочной беременности является ультразвуковая демонстрация
нормальная внутриутробная беременность.Наличие внутриутробной беременности снижает риск
сопутствующая внематочная беременность — 1 из 30 000 для пациентов с низким риском и 1 из 5 000 для пациентов с высоким риском
(воспалительные заболевания органов малого таза (ВЗОМТ) в анамнезе, перенесенная внематочная болезнь, бесплодие, хирургия маточных труб). Трансвагинальный
УЗИ с зарегистрированной точностью более 90% следует регулярно использовать при оценке
внематочная беременность.
При внематочной беременности можно увидеть самые разные патологические изменения в матке. Матка может быть пустой или содержать
сбор эндометриальной жидкости (так называемый псевдогестационный мешок, наблюдаемый в 10-20% случаев).Это не должно
следует путать с внутриматочным гестационным мешком.
Самая частая находка придатков (маточных труб) при внематочной беременности — это сложные придатки.
масса, которая представляет собой кровоизлияние. Другие находки придатков включают нормальные или хорошо сформированные придатки.
придаточное «кольцо» с желточным мешком или эмбрионом или без них. Кровоизлияние в маточную трубу или
перитонеальное пространство, может быть единственной сонографической находкой при самых низких уровнях ХГЧ. Задняя матка
тупиковый мешок (мешок Дугласа) следует тщательно исследовать, так как сложная перитонеальная жидкость может быть
единственная находка в 15% случаев внематочной беременности.
Экзофитное желтое тело яичника может имитировать внематочную беременность. Однако желтое тело
обычно содержит больше эхосигналов, чем придаточное кольцо, и трансвагинальное
изображения. Большинство внематочных беременностей. находятся на той же стороне, что и желтое тело, и мы
регулярно пытайтесь идентифицировать желтое тело в наших эктопических поисках. Допплерография может помочь
дифференцировать лютеиновый поток от трофобластического.
Тщательное исследование матки и придатков рекомендуется как часть обычного первого триместра.
оценка.Миомы (миома) могут расти во время беременности, и если они расположены в нижнем отделе матки.
сегмент, они могут заблокировать родовой канал. Аномалии удвоения матки являются частыми и
связано с повышенным риском потери беременности.
В первом триместре молярная беременность имеет различную сонографическую картину. Внутриутробные находки
диапазон от наличия анэмбрионального гестационного мешка до массы эндометрия с или без
кистозные области.Другие находки, связанные с БОГ, включают перигестационное кровотечение и яичниковую теку.

 УЗИ способно выявить у плода такие патологии как: порок сердца, синдром Дауна, недоразвитость, а также некоторые наследственные заболевания и другие, которые способны обеспечить ребенка инвалидностью на всю жизнь. Роженицы с подозрением на патологии очень часто проходят обследования, которые помогут следить за ростом и развитием малыша.
УЗИ способно выявить у плода такие патологии как: порок сердца, синдром Дауна, недоразвитость, а также некоторые наследственные заболевания и другие, которые способны обеспечить ребенка инвалидностью на всю жизнь. Роженицы с подозрением на патологии очень часто проходят обследования, которые помогут следить за ростом и развитием малыша.