Содержание
Первый в мире эмбрион полностью выращен «в пробирке»
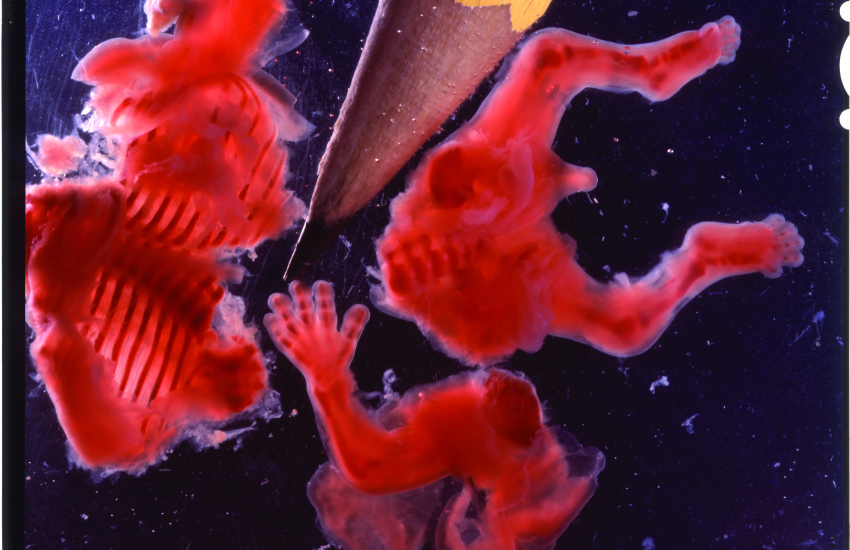
Учёные создали сложнейшую форму жизни, когда-либо выращенную в чашке Петри. У крохотного мышиного эмбриона есть бьющееся сердце, развиваются мышцы, кровеносные сосуды, кишечник и даже нервная система.
При этом весь этот организм создан искусственно — из эмбриональных стволовых клеток. Это так называемая модель млекопитающего in vitro («в пробирке»).
Да, это всё-таки не жизнеспособный эмбрион — только модель. Но и это достижение является серьёзнейшим прорывом для исследователей, которые стремятся воссоздать естественные этапы развития млекопитающего, используя одни лишь стволовые клетки.
Создатели этого эмбриона сообщают в пресс-релизе Виргинского университета, что воспринимают это достижение как настоящее чудо.
Такая модель поможет исследователям углубить знания об эмбриональном развитии млекопитающих, проводить исследования заболеваний и препаратов. И конечно же, важной целью исследований в области стволовых клеток является возможность в будущем выращивать из них искусственные ткани и органы для трансплантации./medical-illustration-of-fetus-development-at-9-weeks--188058327-599b1383d088c00011376729.jpg)
Преимущества стволовых клеток хорошо известны даже за пределами научного сообщества. Это тип клеток, способный развиться в клетки самых разных тканей и органов человека.
Но одно дело — вырастить в чашке Петри клетки одного типа, к примеру, клетки сердечной мышцы, и совсем другое — заставить эти клетки слаженно и поэтапно сформировать не просто орган, а единый организм, состоящий из самых разных тканей и органов.
«Мы нашли способ, как сообщить скоплениям стволовых клеток, когда они должны начинать эмбриональное развитие. В ответ на наши инструкции, эти скопления смогли развиться в эмбрионоподобные структуры в процессе, который шаг за шагом повторяет этапы эмбрионального развития. Что действительно поражает, так это то, что нам удалось получить всё разнообразие тканей, присутствующих в настоящих мышиных эмбрионах», – объясняет ведущий автор работы доктор Кристин Тиз (Christine Thisse) из Виргинского университета.
Учёным удалось добиться правильного развития всех необходимых структур вокруг хорды — продольного тяжа, который на более поздних этапах развития эмбриона замещается позвоночником.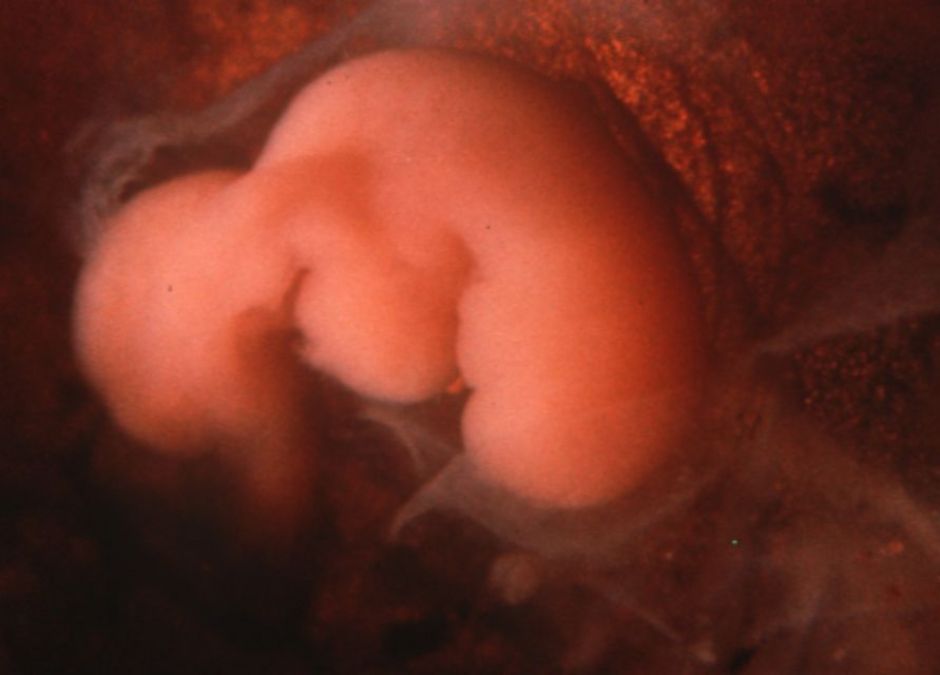 Также исследователи под руководством доктора Тиз стали первыми, кто смог вырастить «в пробирке» нервную трубку — предшественника центральной нервной системы у эмбриона.
Также исследователи под руководством доктора Тиз стали первыми, кто смог вырастить «в пробирке» нервную трубку — предшественника центральной нервной системы у эмбриона.
Один из этапов формирования нервной пластинки, из которой впоследствии образуется нервная трубка.
И всё же эту эмбриональную модель ещё нельзя назвать полноценной мышью: она не сможет завершить своё развитие полностью. Ей недостаёт для этого жизненно важных элементов. К примеру, у неё отсутствует передний отдел головного мозга.
На сегодняшний день развитие этой модели останавливается на этапе, соответствующем примерно середине срока вынашивания мышиного эмбриона.
Тем не менее, как мы уже сказали, авторы исследования совершили большой шаг вперёд в исследовании стволовых клеток. Разработанная ими технология позволяет управлять химическими сигналами, контролирующими развитие эмбриона. В конечном итоге это может привести к созданию полноценного искусственного организма.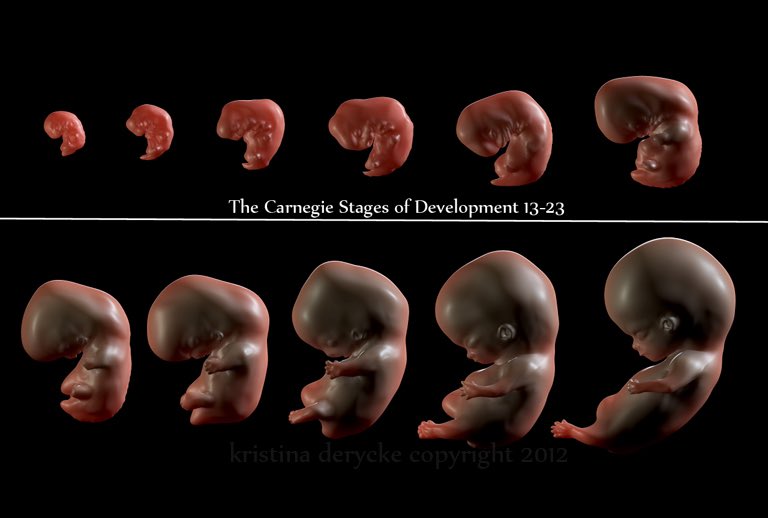
Статья авторов была опубликована в престижном научном издании Nature Communications.
Ранее мы писали о том, что учёным удалось собрать из стволовых клеток функциональный пищевод, мышечное волокно и даже органоиды человеческого мозга.
Больше новостей из мира науки вы найдёте в разделе «Наука» на медиаплатформе «Смотрим».
Фото УЗИ беременности, 5-6 недель
Узи при беременности, узи беременности фото, узи беременных, узи ранней беременности, узи на раннем сроке беременности, беременность малого срока, узи при беременности, 5 недель, 6 недель, 6 неделя беременности, 5 неделя беременности, 5 6 недель, УЗИ 5 недель фото, УЗИ 6 недель фото, 5 6 неделя фото, 5-6 недель беременности фото, УЗИ 4 5 недель, плод 5 6 недель, УЗИ 5 недель, УЗИ 6 недель, УЗИ 5 6 недель, УЗИ на 5 неделе беременности, УЗИ на 6 неделе беременности, беременность 5 6 недель фото плода, сделать узи в воскресенье, узи суббота, узи вечером, сделать узи в субботу, узи выходной, узи в выходные дни — все это Вы можете увидеть в Фотогалерее 5-6 недель беременности.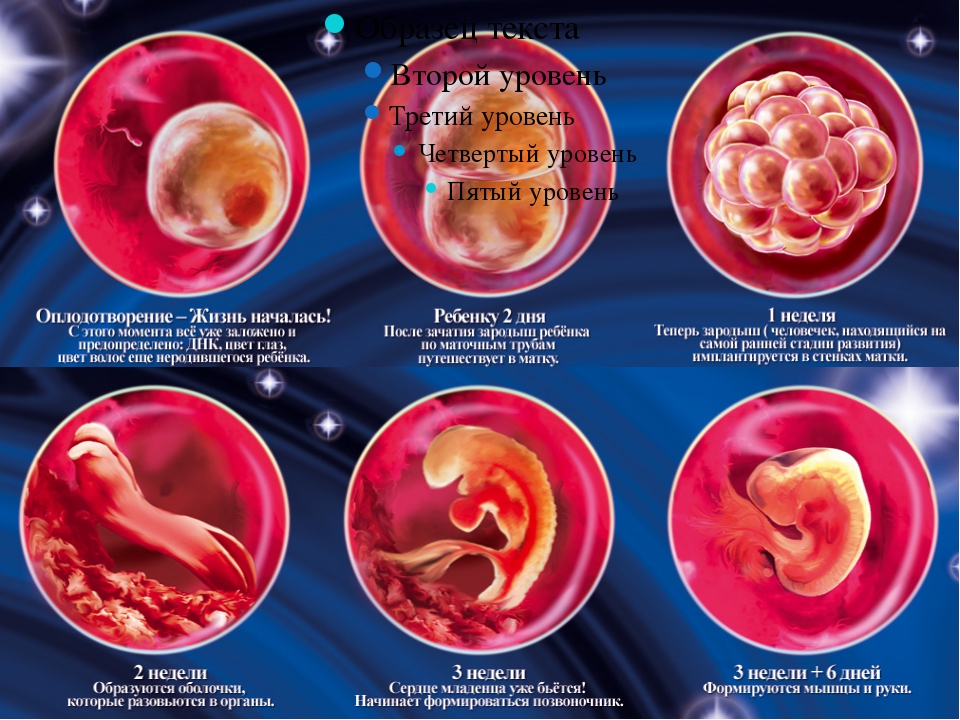
Обратите внимание на ПРЕВОСХОДНОЕ качество фотографий, выполненных на наших УЛЬТРАСОВРЕМЕННЫХ аппаратах экспертного класса (США).
Фото УЗИ беременности, сделанные нашими специалистами, Вы можете встретить на многих российских и зарубежных сайтах.
Сделать УЗИ беременности на ранних сроках БЕЗ ВЫХОДНЫХ и праздничных дней, вечером:
понедельник — пятница с 8. 00 до 20.00,
00 до 20.00,
суббота — воскресенье с 8.00 до 17.00.
Сделать УЗИ беременности на ранних сроках и ВЕЛИКОЛЕПНЫЕ 3D-фото УЗИ беременности, обследование и ведение беременности в Пятигорске по предварительной записи по многоканальному телефону 8 (800) 500-52-74 (звонок по России бесплатный), или +7 (928) 022-05-32 (для зарубежных звонков), или [email protected].
Ведущие врачи УЗИ при беременности в Пятигорске
Ермолаева Эльвира Кадировна
Является известным и признанным на Северном Кавказе врачом акушером-гинекологом и специалистом в области ультразвуковой диагностики плода.К ней обращаются для установления точного диагноза и экспертного заключения при подозрении или для подтверждения выявленной патологии плода, сердца плода, матки и плаценты.Специалист по рациональному питанию при беременности.
Ермолаев Олег Юрьевич
Кандидат медицинских наук, врач УЗИ со стажем более 20 лет, опытный акушер-гинеколог.
Прошел обучение на базе НЦ Акушерства, гинекологии и перинатологии г.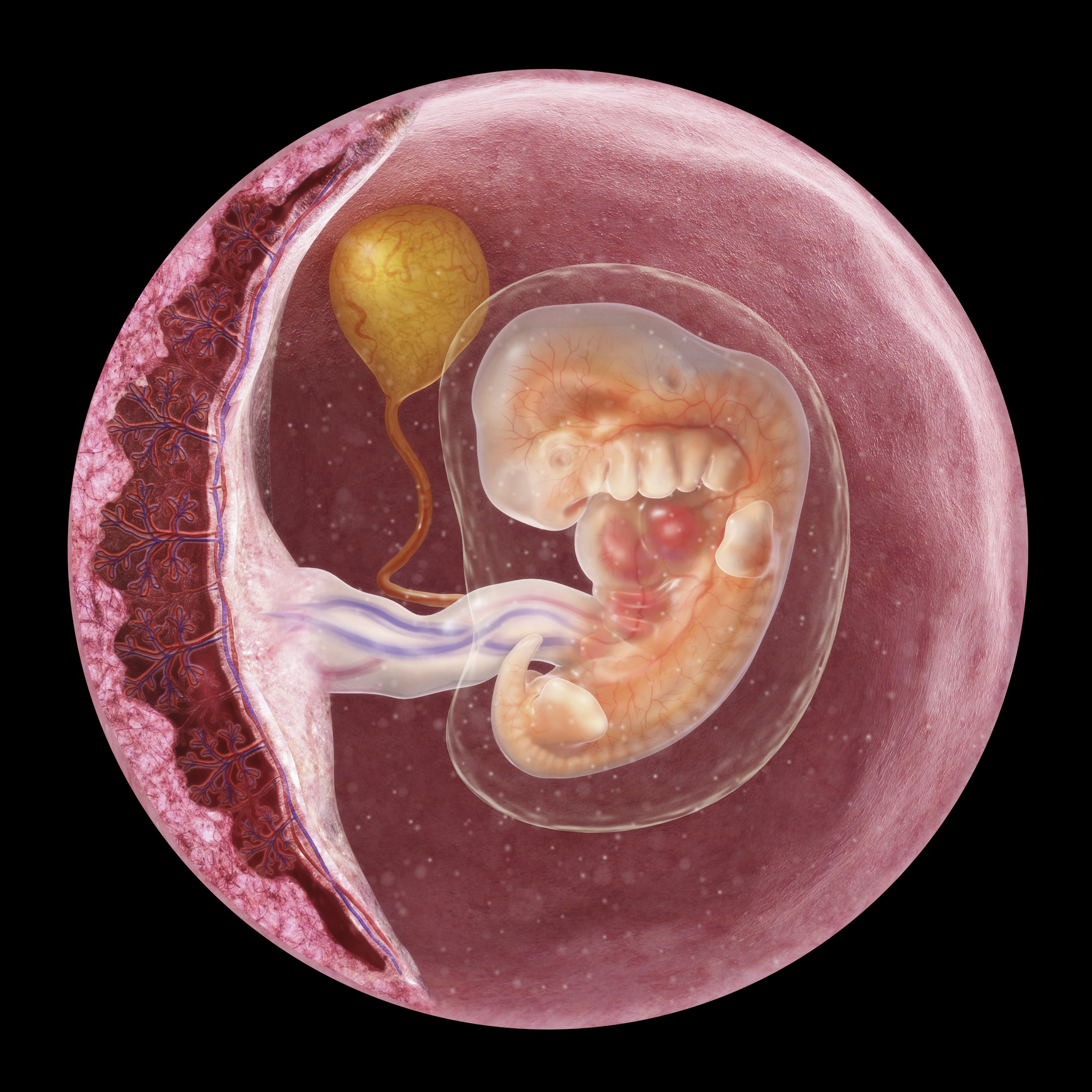 Москвы у профессора Владимира Николаевича Демидова.Способен видеть взаимосвязи, которые ускользают от остальных.
Москвы у профессора Владимира Николаевича Демидова.Способен видеть взаимосвязи, которые ускользают от остальных.
МЕЖДУНАРОДНЫМ ПРИЗНАНИЕМ репутации и достижений Курортной клиники женского здоровья в разработке и внедрении эффективных и безопасных лечебных методик и качества предоставляемых медицинских услуг ЯВЛЯЕТСЯ НАГРАЖДЕНИЕ Курортной клиники женского здоровья в Пятигорске Международным СЕРТИФИКАТОМ КАЧЕСТВА SIQS в сфере медицины и здравоохранения. Международный Сократовский Комитет, Оксфорд, Великобритания и Швейцарский институт стандартов качества, Цюрих, ШВЕЙЦАРИЯ. Подробнее… |
Мы в ПОЛНОМ вашем РАСПОРЯЖЕНИИ при возникновении любых сомнений или пожеланий.
Уникальные фотографии: жизнь девочки до рождения
Как зарождается и развивается жизнь в утробе матери? Благодаря этой подборке уникальных фото можно пронаблюдать за чудом развития человеческого существа от самого зачатия и до родов.
Многие спорят о том, есть ли жизнь после смерти, но мы точно знаем, что есть жизнь до рождения! Девять месяцев после зачатия маленькое чудо внутри женщины развивается и растет. Причем проходит этот процесс крайне интересно.
Через 4 дня после оплодотворения.
После оплодотворения зигота уже обладает предопределенным полом (вот это, например, девочка!) и уникальным набором ДНК. Ее ДНК будет определять развитие ее тела в течение следующих девяти месяцев (а потом и всю жизнь).
5–6 недель беременности.
Несмотря на то, что плод достиг лишь 6 мм в длину, его нос, рот и ушки уже начинают формироваться. Сердце девочки бьется около 100 раз в минуту (почти в два раза быстрее сердца матери), а по телу начинает циркулировать кровь. Мозговые волны различимы уже в 2–3 недели!
Седьмая неделя беременности. Сверху, по часовой стрелке: хорионический мешочек, мозг, амниональный мешочек, глаз, печень, пуповина, плацента.
Десятая неделя беременности.
Все главные функции организма запущены: почки, кишечник, мозг и печень уже принялись за работу. Крошечные ручки и ножки уже начинают сгибаться.
Двенадцатая неделя.
Мышцы начинают набирать массу, так что все свободное время девочка тянется и пинается. Ее рефлексы начинают развиваться, и, если положить руку на живот, она наверняка ответит, хотя вы этого еще не почувствуете.
Шестнадцатая неделя беременности.
Сосет пальчик на 18–20‑й неделе беременности. Уже сейчас у нее появился свой уникальный набор отпечатков.
Шесть месяцев беременности.
Ребенок может отвечать на внешние звуки движениями и ускорением пульса. Мать заметит резкие движения ребенка, если малыш икает!
Шесть-семь месяцев беременности.
Восемь месяцев беременности.
Этот малыш уже слышит и начинает узнавать голос мамы. У него розовая кожа, и он уже начинает приобретать свою милую пухлую форму, свойственную всем новорожденным. Это накопление жиров очень важно, так как помогает ребенку регулировать температуру тела после появления на свет.
А в этом видео вы увидите долгий девятимесячный процесс меньше чем за пять минут!
Смотрите также: 35 лет спустя: как сложилась судьба единственных в мире девочек-шестерняшек
А вы знали, что у нас есть Instagram и Telegram?
Подписывайтесь, если вы ценитель красивых фото и интересных историй!
с удивительными фото и в картинках
Главная / О том, что знает каждая супер-мама /
Будущим мамам всегда любопытно, как идет развитие плода во время, когда его ждут с таким нетерпением. Поговорим и посмотрим на фото и картинки, как же растет и развивается плод по неделям.
Что же делает пузожитель целых 9 месяцев в животике у мамы? Что чувствует, видит и слышит?
Беременность: развитие плода по неделям
Начнем рассказ о развитии плода по неделям с самого начала — от момента оплодотворения. Плод возрастом до 8ми недель называют эмбрионом, это происходит до формирования всех систем органов.
Плод возрастом до 8ми недель называют эмбрионом, это происходит до формирования всех систем органов.
Развитие эмбриона: 1-я неделя
Яйцеклетка оплодотворяется и начинает активно дробиться. Яйцеклетка направляется к матке, по пути освобождаясь от оболочки.
На 6—8й дни осуществляется имплантация яйца — внедрение в матку. Яйцо оседает на поверхность слизистой оболочки матки и используя хориальные ворсинки прикрепляется к слизистой матки.
Развитие эмбриона: 2–3 недели
Картинка развития эмбриона на 3-ей неделе.
Эмбрион активно развивается, начиная обосабливаться от оболочек. На данном этапе формируются зачатки мышечной, костной и нервной систем. Поэтому этот период беременности считают важным.
Развитие эмбриона: 4–7 недели
Развитие плода по неделям в картинках: неделя 4
Развитие плода по неделям фото: неделя 4
Фото эмбриона до 6й недели беременности.
У эмбриона формируется сердце, головка, ручки, ножки и хвост 🙂 . Определяется жаберная щель. Длина эмбриона на пятой неделе доходит до 6 мм.
Развитие плода по неделям фото: неделя 5
На 7й неделе определяются зачатки глаз, живот и грудь, а на ручках проявляются пальцы. У малыша уже появился орган чувств — вестибулярный аппарат. Длина эмбриона — до 12 мм.
Развитие плода: 8я неделя
Развитие плода по неделям фото: неделя 7-8
У плода определяется лицо, можно различить ротик, носик, ушные раковины. Головка у зародыша крупная и ее длина соотносится с длиной туловища; тельце плода сформировано. Уже существуют все значимые, но пока еще не полностью сформированные, элементы тела малыша. Нервная система, мышцы, скелет продолжают совершенствоваться.
Развитие плода на фото уже чувствительные ручки и ножки: неделя 8
У плода появилась кожная чувствительность в области ротика (подготовка к сосательному рефлексу), а позже в области личика и ладошек.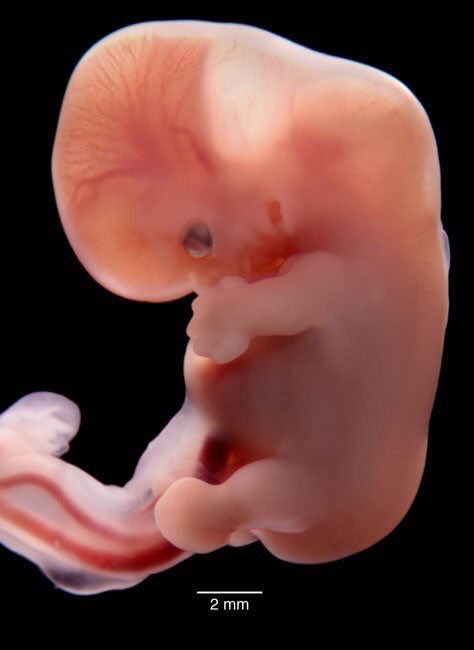
На данном сроке беременности уже заметны половые органы. Жаберные щели отмирают. Плод достигает 20 мм в длину.
Развитие плода: 9–10 недели
Развитие плода по неделям фото: неделя 9
Пальчики на руках и ногах уже с ноготками. Плод начинает шевелиться в животе у беременной, но мать пока не чувствует этого. Специальным стетоскопом можно услышать сердцебиение малыша. Мышцы продолжают развиваться.
Развитие плода по неделям фото: неделя 10
Вся поверхность тела плода чувствительна и малыш с удовольствием развивает тактильные ощущения, трогая свое собственное тельце, стенки плодного пузыря и пуповину. За этим очень любопытно наблюдать на УЗИ. Кстати малыш сперва отстраняется от датчика УЗИ (еще бы, ведь он холодный и непривычный!), а потом прикладывает ладошки и пяточки пытаясь потрогать датчик.
Удивительно, когда мама прикладывает руку к животу, малыш пытается освоить мир и старается прикоснуться своей ручкой «с обратной стороны».
Развитие плода: 11–14 недели
Развитие плода на фото ножки: неделя 11
У малыша сформированы руки, ноги и веки, а половые органы становятся различимы (вы можете узнать пол ребенка). Плод начинает глотать, и уж если ему что-то не по-вкусу, например, если в околоплодные воды (мама что-то съела) попало что-то горькое, то малыш станет морщиться и высовывать язык, делая меньше глотательных движений.
Кожица плода выглядит прозрачной.
Развитие плода: неделя 12
Фото плода 12 недель на 3d УЗИ
Развитие плода по неделям фото: неделя 14
Почки отвечают за производство мочи. Внутри костей образуется кровь. А на голове начинают расти волосики. Двигается уже более скоординировано.
Развитие плода: 15–18 недели
Развитие плода по неделям фото: неделя 15
Кожа розовеет, ушки и другие части тела, в том числе и лицо уже видны. Представьте, ребенок уже может открывать ротик и моргать, а также делать хватательные движения. Плод начинает активно толкаться в мамином животике. Пол плода возможно определить на УЗИ.
Представьте, ребенок уже может открывать ротик и моргать, а также делать хватательные движения. Плод начинает активно толкаться в мамином животике. Пол плода возможно определить на УЗИ.
Развитие плода: 19–23 недели
Развитие плода по неделям фото: неделя 19
Малыш сосет пальчик, становится более энергичным. В кишечнике плода образуется псевдо-кал — меконий, начинают работать почки. В данный период головной мозг развивается очень активно.
Развитие плода по неделям фото: неделя 20
Слуховые косточки костенеют и теперь способны проводить звуки, малыш слышит маму — биение сердца, дыхание, голос. Плод интенсивно прибавляет в весе, формируются жировые отложения. Вес плода достигает 650 г, а длина — 300 мм.
Легкие на данном этапе развития плода развиты настолько, что малыш в искусственных условиях палаты интенсивной терапии может выжить.
Развитие плода: 24–27 недели
Легкие продолжают развиваться.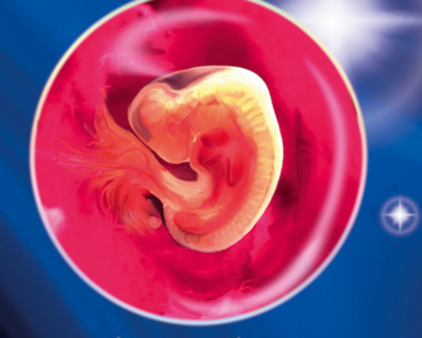 Теперь малыш уже засыпает и просыпается. На коже появляются пушковые волосики, кожа становится морщинистой и покрыта смазкой. Хрящи ушек и носика еще мягкие.
Теперь малыш уже засыпает и просыпается. На коже появляются пушковые волосики, кожа становится морщинистой и покрыта смазкой. Хрящи ушек и носика еще мягкие.
Развитие плода по неделям фото: неделя 27
Губы и ротик становятся чувствительней. Глазки развиваются, приоткрываются и могут воспринимать свет и жмурится от прямых солнечных лучей. У девочек большие половые губы пока не прикрывают малые, а у мальчиков яички пока не опустились в мошонку. Вес плода достигает 900–1200 г, а длина — 350 мм.
9 из 10 детей рожденных на данном сроке выживают.
Развитие плода: 28–32 недели
Теперь легкие приспособлены к тому, чтобы дышать обычным воздухом. Дыхание ритмичное и температура тела контролируются ЦНС. Малыш может плакать и отвечает на внешние звуки.
Ребенок открывает глазки бодрствуя и закрывает во время сна.
Кожа становится толще, более гладкой и розоватой. Начиная от данного срока плод будет активно прибавлять в весе и быстро расти. Почти все малыши преждевременно родившиеся на данном сроке жизнеспособны. Вес плода достигает 2500 г, а длина — 450 мм.
Почти все малыши преждевременно родившиеся на данном сроке жизнеспособны. Вес плода достигает 2500 г, а длина — 450 мм.
Развитие плода: 33–37 недели
Развитие плода по неделям фото: неделя 36
Плод реагирует на источник света. Прирастает тонус мышц и малыш может поворачивать и поднимать голову. На которой, волосики становятся шелковистыми. У ребенка развивается хватательный рефлекс. Легкие полностью развиты.
Развитие плода: 38–42 недели
Плод довольно развит, подготовлен к рождению и считается зрелым. У малыша отточены более 70-ти разных рефлекторных движений. За счет подкожной жировой клетчатки кожа малыша бледно-розовая. Головка покрыта волосиками до 3 см.
Развитие плода по неделям фото: неделя 40
Малыш отлично усвоил движения мамы, знает когда она спокойна, взволнована, расстроена и реагирует на это своими движениями. Плод за внутриутробный период привыкает к перемещениям в пространстве, поэтому малыши так любят когда их носят на руках или катают в коляске. Для младенца это совершенно естественное состояние, поэтому он успокоится и заснет, когда его покачают.
Ногти выступают за кончики пальчиков, хрящики ушек и носика упругие. У мальчиков яички опустились в мошонку, а у девочек большие половые губы прикрывают малые. Вес плода достигает 3200-3600 г, а длина — 480-520 мм.
После появления на свет малыш тоскует по прикосновениям к своему тельцу, ведь первое время он не может сам себя ощупывать — ручки и ножки не так уверенно слушаются ребенка как это было в околоплодных водах. Поэтому, чтобы ваш малыш не чувствовал себя одиноко, его желательно носить на руках, прижимать к себе поглаживая его тельце.
И еще, младенец очень хорошо помнит ритм и звук вашего сердца. Поэтому утешить малыша можно так — возьмите его на руки, положите на левую сторону и ваше чудо утихомириться, перестанет плакать и заснет. А для вас, наконец, наступит время блаженства 🙂 .
Фото: sciencephoto.com
✤
Краснуха
Краснуха является острой, заразной вирусной инфекцией. Если у детей и взрослых вирус краснухи обычно вызывает незначительное повышение температуры и сыпь, то инфицирование женщины в период беременности, особенно в первом триместре, может привести к выкидышу, гибели плода, мертворождению или врожденным порокам развития у младенца, известным как синдром врожденной краснухи (СВК).
Вирус краснухи передается воздушно-капельным путем при чихании или кашле инфицированного человека. Человек является единственным известным носителем вируса краснухи.
Симптомы
У детей болезнь протекает, как правило, легко, с симптомами, включающими сыпь, незначительно повышенную температуру (<39°C), рвоту и легкий конъюнктивит. Сыпь, которая появляется в 50-80% случаев, обычно сначала выступает на лице и шее, затем опускается ниже по телу и длится 1-3 дня. Опухшие лимфатические узлы за ушами и на шее являются наиболее характерным клиническим признаком. У инфицированных взрослых людей, чаще у женщин, может развиваться артрит с болями в суставах, который длится обычно 3-10 дней.
После инфицирования вирус распространяется в организме человека в течение 5-7 дней. Симптомы обычно появляются через 2-3 недели после экспозиции. Наиболее инфекционный период наступает обычно через 1-5 дней после появления сыпи.
В случае, если инфицирование женщины вирусом краснухи происходит в начале ее беременности, вероятность того, что она передаст вирус плоду, составляет 90%. Это может вызвать гибель плода или синдром врожденной краснухи (СВК). Грудные дети с СВК могут выделять вирус в течение года или более после рождения. Дети с СВК могут выделять вирус в течение года или более после рождения.
Синдром врожденной краснухи
Дети с СВК могут страдать от нарушений слуха, дефектов глаз, пороков сердца и других пожизненных форм инвалидности, включая аутизм, сахарный диабет и дисфункцию щитовидной железы. В случае многих из таких нарушений требуются дорогостоящая терапия, хирургические операции и другие дорогие виды медицинской помощи.
Самый высокий риск СВК существует в странах, где женщины детородного возраста не имеют иммунитета к этой болезни (который вырабатывается либо в результате вакцинации, либо после перенесенной ранее краснухи). До введения вакцины до 4 детей на 1000 случаев рождения живых детей появлялись на свет с СВК.
Вакцинация
Единственная доза вакцины против краснухи на основе живого аттенюированного штамма обеспечивает более 95% длительного иммунитета, схожего с иммунитетом, вырабатываемым в результате естественного инфицирования.
Вакцины против краснухи имеют либо моновалентную форму (вакцина, направленная только на один патоген), либо, чаще всего, комбинированную с другими вакцинами, такими как вакцины против кори (КК), кори и свинки (КСК) или кори, свинки и ветряной оспы (КСКВ).
Неблагоприятные реакции на вакцинацию обычно бывают легкими. Они могут включать боль и покраснение в месте инъекции, незначительное повышение температуры, сыпь и мышечные боли. Во время проведения кампаний массовой иммунизации в Американском регионе, охвативших более 250 миллионов подростков и взрослых людей, не было выявлено каких-либо серьезных неблагоприятных реакций, связанных с этой вакциной.
Деятельность ВОЗ
По рекомендациям ВОЗ, все страны, которые еще не ввели вакцину против краснухи, должны предусмотреть ее введение в рамках существующих устойчивых программ противокоревой иммунизации. На сегодняшний день цель по элиминации этой поддающейся профилактике причины пороков развития поставлена в четырех регионах ВОЗ. В 2015 г. Американский регион ВОЗ стал первым регионом в мире, который был объявлен свободным от эндемической передачи краснухи.
Неуклонно растет число стран, применяющих вакцины против краснухи в рамках своих национальных программ иммунизации. По состоянию на декабрь 2018 г. вакцинация от краснухи была внедрена в 168 из 194 стран, и средний показатель охвата прививками от краснухи в мире по оценкам составил 69%. Число зарегистрированных случаев заболевания краснухой снизилось на 97% с 670 894 случаев в 102 странах в 2000 г. до 14 621 случая в 151 стране в 2018 г. Среди регионов ВОЗ распространенность СВК наиболее высока в Африканском регионе и в Регионе Юго-Восточной Азии, где охват прививками находится на самом низком уровне.
В апреле 2012 г. в рамках Инициативы по борьбе с корью — в настоящее время известной как Инициатива по борьбе с корью и краснухой — началась реализация Глобального стратегического плана борьбы с корью и краснухой, в котором поставлен ряд глобальных целей в этой области на период до 2020 гг.
К концу 2020 г.
- Завершить ликвидацию кори и краснухи, по меньшей мере, в 5 регионах ВОЗ.
Согласно докладу о ходе осуществления Глобального плана действий в отношении вакцин (ГПДВ) за 2018 г., подготовленному Стратегической консультативной группой экспертов ВОЗ (СКГЭ) по иммунизации, борьба с краснухой ведется недостаточно активно. Так, 42 страны до сих пор не внедрили вакцинацию от краснухи, а два региона (Африканский регион и Регион Восточного Средиземноморья) до сих пор не установили целевых показателей в области элиминации краснухи или борьбы с ней.
В интересах дальнейшей борьбы с этим заболеванием СКГЭ рекомендует в кратчайшие сроки включить прививки от краснухи в программы иммунизации. В качестве одного из членов-учредителей Инициативы по борьбе с корью и краснухой ВОЗ оказывает техническую поддержку правительствам и сообществам для улучшения программ регулярной иммунизации и проведения целевых кампаний вакцинации. Кроме того, Глобальная сеть лабораторий по кори и краснухе ВОЗ оказывают поддержку для диагностирования случаев краснухи и СВК и отслеживания распространения вирусов краснухи.
Фотографии бластоцисты ЭКО и фотографии эмбрионов на стадии бластоцисты
Определение бластоцисты:
Изображение высококачественного увеличенного эмбриона бластоцисты человека через 5 дней после оплодотворения
Группа клеток в области от 10 до 12 часов представляет собой внутреннюю клеточную массу (ICM), которая становится плодом
Клетки трофэктодермы (TE), которые образуются плацента окружает полость для жидкости
Полость бластоцеля, заполненная жидкостью, находится в центре
Развитие бластоцисты и оценка качества бластоцисты (или балльная оценка)
- Бластоциста состоит из 3 различных частей — двух типов клеток и полости для жидкости (см. Рисунок выше)
- По мере развития бластоцист клетки в двух компонентах делятся, и полость для жидкости увеличивается
- При продолжающемся развитии бластоцисты эмбрион расширяется, оболочка истончается, и он вылупляется из оболочки
- После этого может начаться имплантация бластоцисты в слизистую оболочку матки
Наша клиника ЭКО и многие другие, которые проводят культивирование и перенос бластоцист, используют систему оценки бластоцист, первоначально разработанную и опубликованную доктором.Дэвид Гарднер в конце 1990-х. Доктор Гарднер известен тем, что первым разработал коммерчески доступную систему питательных сред для культивирования эмбрионов, которая поддерживает высокие темпы развития жизнеспособных бластоцист. Существуют и другие системы оценки бластоцист, но эта наиболее широко используется.
Система оценки бластоцист Гарднера присваивает 3 отдельных балла качества каждому эмбриону бластоцисты:
- Стадия развития бластоцисты — статус разрастания и вылупления
- Оценка внутренней клеточной массы (ICM) или качество
- Оценка Trophectoderm (TE) или качество
| Расширение класса | Развитие и стадия бластоцисты |
| 1 | Полость бластоцеля менее половины объема |
| 2 | Полость бластоцеля более половины объема |
| 3 | Полная бластоциста, полость полностью заполняет эмбрион |
| 4 | Расширенная бластоциста, полость больше эмбриона |
| 5 | Вылупление из скорлупы |
| 6 | Вылупившийся из скорлупы |
| Марка ICM | Качество внутренней клеточной массы |
| А | Много ячеек, плотно упакованных |
| B | Несколько ячеек, свободно сгруппированных |
| С | Очень мало ячеек |
| Класс TE | Качество трофэктодермы |
| А | Множество ячеек, образующих связный слой |
| B | Мало клеток, образующих рыхлый эпителий |
| С | Очень мало крупных ячеек |
Бластоцистам присваивается оценка качества для каждого из 3 компонентов, и оценка выражается с указанием степени расширения на первом месте, на втором — на уровне внутренней клеточной массы и на третьем — на степени трофэктодермы.
Например, оценка качества бластоцисты 4AB означает, что бластоциста расширена (степень 4), имеет много плотно упакованных клеток во внутренней клеточной массе (степень A) и имеет трофэктодерму с небольшим количеством клеток, образующих рыхлый эпителий (степень B ). См. Примеры изображений оценки бластоцисты ниже.
Существуют и другие системы оценки бластоцист, в том числе оценка, которую мы используем в нашей программе ЭКО (см. Ниже). Некоторые используют больше буквенных оценок, чем система Гарднера. Например, некоторые клиники присваивают составным клеткам оценки D или даже E в дополнение к оценкам A, B и C, описанным выше.
Мы видели записи из некоторых лабораторий, в которых бластоцистам присваивается однобуквенная оценка, а не числа вообще. Например, взрывы просто классифицируются как A, B или C и т. Д. Эта система легче справляется персоналу лаборатории, но за счет того, что она менее наглядна. Также наблюдается некоторая потеря корреляции между классификацией бластоцист и ожиданиями успешного исхода беременности.
Оценка эмбрионов бластоцисты полезна. Однако способность эмбриона продолжить нормальное развитие, имплантировать и привести к рождению здорового ребенка трудно предсказать, основываясь только на оценке.
Оценка хромосомного статуса эмбриона с использованием доимплантационного генетического тестирования на анеуплоидию (PGT-A) вместе со стандартной морфологической оценкой является текущим золотым стандартом для выбора «лучшего» эмбриона для переноса.
Ранняя бластоциста Полость Ранняя бластоциста 1AB
очень маленький = Не могу еще оценить Полость очень маленькая = Не могу еще оценить Полость <1/2 объема эмбриона = 1
Внутренняя клеточная масса = Не могу еще оценить Внутреннюю клеточную массу = Не могу еще оценить Внутреннюю клеточную массу = A
Trophectoderm = Не могу еще оценить Trophectoderm = Не могу еще оценить Trophectoderm = B
Фотографии промежуточной классификации бластоцисты:
2BB 2BC 3BB
Полость> Полость> Полость
1/2 объема эмбриона = 2 1/2 объема эмбриона = 2 полностью заполняет эмбрион = 3
Масса внутренних клеток = B Масса внутренних клеток = B Масса внутренних клеток = B
Трофэктодерма = B Трофэктодерма = C Трофэктодерма = B
Большие расширенные изображения для оценки бластоцисты:
4AA 4AB 4BB
Лунка расширена = 4 Лунка расширена = 4 Лунка расширена = 4
Масса внутренних клеток = A Внутренняя масса клеток = A Внутренняя масса клеток = B
Трофэктодерма = A Трофэктодерма = B Трофэктодерма = B
Вылупившихся и вылупившихся изображений бластоцист:
| 5AA |
| Вылупление бластоцисты из скорлупы = 5 Масса внутренней клетки = A Трофэктодерма = A |
Изображение вылупившейся бластоцисты на 6 день культивирования in vitro
Он почти полностью вылупился из своей раковины (см. В нижнем левом углу изображения).
После вылупления бластоциста она начинает проникать в слизистую оболочку матки, чтобы «имплантировать».
Этот эмбрион имеет оценку качества 5AA (внутренняя клеточная масса, видимая внизу, находится вне плоскости фокуса).
Темные области вверху и внизу справа на фотографии — это тени в капле питательной среды.
| 6AA |
| Вылупление бластоцисты из оболочки = 6 Масса внутренней клетки = A Трофэктодерма = A |
Полностью вылупившаяся бластоциста
Этот эмбрион имеет класс качества 6AA
Плотно упакованная внутренняя клеточная масса, видимая на 3–4 часах на этом рисунке
Здоровая бластоциста имплантируется в течение одного-четырех дней после переноса на пятый день, при этом инвазия клеток в слизистую оболочку матки происходит вскоре после вылупления бластоцисты.
Наша система оценки бластоцист в Advanced Fertility Center в Чикаго
- Мы используем модифицированную версию системы классификации Гарднера, потому что наши эмбриологи не могут ограничиваться только тремя уровнями классификации для клеток ICM и TE
- Степень расширения такая же, как и у Gardner
- Мы используем 4 класса, A-D для ICM и TE.
- A то же, что и Gardner A
- B — это «не совсем А, но все же неплохо»
- C — это «не совсем B, но неплохо»
- D предназначен для очень небольшого количества ячеек и / или ячеек низкого качества
.
Эмбриональное развитие | Анатомия и физиология II
Цели обучения
К концу этого раздела вы сможете:
- Различают стадии эмбрионального развития до имплантации
- Опишите процесс имплантации
- Перечислить и описать четыре эмбриональных оболочки
- Объясните гаструляцию
- Опишите, как образуется плацента, и определите ее функции
- Объясните, как эмбрион трансформируется из плоского диска клеток в трехмерную форму, напоминающую человека
- Обобщить процесс органогенеза
В этой главе мы будем выражать эмбриональный и плодный возраст в неделях от оплодотворения, обычно называемого зачатием.Период времени, необходимый для полного развития плода в утробе матери, обозначается как гестация (gestare = «нести» или «вынашивать»). Его можно разделить на отдельные периоды беременности. Первые 2 недели внутриутробного развития называются преэмбриональной стадией. Развивающийся человек называется эмбрионом в течение 3-8 недель и плодом с девятой недели беременности до рождения. В этом разделе мы рассмотрим преэмбриональные и эмбриональные стадии развития, которые характеризуются делением, миграцией и дифференцировкой клеток.К концу эмбрионального периода все системы органов структурируются в рудиментарной форме, хотя сами органы либо нефункциональны, либо частично функционируют.
Преимплантационное эмбриональное развитие
После оплодотворения зигота и связанные с ней мембраны, вместе именуемые conceptus , продолжают проецироваться к матке за счет перистальтики и биения ресничек. Во время своего путешествия к матке зигота претерпевает пять или шесть быстрых митотических делений клеток.Хотя каждое расщепление приводит к большему количеству клеток, это не увеличивает общий объем концепта. Каждая дочерняя клетка, образующаяся в результате расщепления, называется бластомером (бластос = «зародыш» в смысле семени или ростка).
Примерно через 3 дня после оплодотворения 16-клеточный концептус достигает матки. Клетки, которые ранее были сгруппированы, теперь уплотнены и больше похожи на сплошную массу. Название, данное этой структуре, — morula (morula = «маленькая шелковица»).Попав внутрь матки, концептус свободно плавает еще несколько дней. Он продолжает делиться, образуя клубок примерно из 100 клеток и потребляя питательные выделения эндометрия, называемые маточным молоком, в то время как слизистая оболочка матки утолщается. Сгусток плотно связанных теперь клеток начинает выделять жидкость и организовываться вокруг заполненной жидкостью полости, бластоцеля . На этой стадии развития концептус обозначается как бластоциста . Внутри этой структуры группа клеток образует внутреннюю клеточную массу , которой суждено стать эмбрионом.Клетки, образующие внешнюю оболочку, называются трофобластами (trophe = «кормить» или «кормить»). Эти клетки разовьются в хорионический мешок и плодную часть плаценты (орган обмена питательными веществами, отходами и газами между матерью и развивающимся потомством).
Внутренняя масса эмбриональных клеток тотипотентна на этой стадии, а это означает, что каждая клетка может дифференцироваться в любой тип клеток человеческого тела. Тотипотентность длится всего несколько дней, прежде чем судьбы клеток будут определены как предшественники определенной линии клеток.
Рисунок 1. Преэмбриональные расщепления используют обильную цитоплазму концептуса, поскольку клетки быстро делятся без изменения общего объема.
По мере формирования бластоцисты трофобласт выделяет ферменты, которые начинают разрушать пеллюцидную оболочку. В процессе, называемом «вылупление», концептус освобождается от блестящей оболочки при подготовке к имплантации.
Практический вопрос
Посмотрите это покадровое видео концептуса, начиная с дня 3. Какую структуру вы видите в первую очередь? В какой момент фильма впервые появляется бластоцель? Какое событие происходит в конце фильма?
Покажи ответ
Первая показанная структура — это морула.Бластоцель появляется примерно через 20 секунд. Фильм заканчивается штриховкой концептуса.
Имплантация
В конце первой недели бластоциста контактирует со стенкой матки и прикрепляется к ней, внедряясь в слизистую оболочку матки через клетки трофобласта. Таким образом начинается процесс имплантации , который сигнализирует об окончании доэмбриональной стадии развития. Имплантация может сопровождаться незначительным кровотечением.Бластоциста обычно имплантируется на дно матки или на заднюю стенку. Однако, если эндометрий не полностью развит и не готов принять бластоцисту, бластоциста отделяется и находит лучшее место. Значительный процент (50–75 процентов) бластоцист не имплантируется; когда это происходит, во время менструации бластоциста выделяется вместе с эндометрием. Высокая частота неудач имплантации — одна из причин, по которой для достижения беременности обычно требуется несколько циклов овуляции.
Рисунок 2.Щелкните, чтобы увеличить изображение. Овуляция, оплодотворение, преэмбриональное развитие и имплантация происходят в определенных местах женской репродуктивной системы примерно за 1 неделю.
Когда имплантация проходит успешно и бластоциста прикрепляется к эндометрию, поверхностные клетки трофобласта сливаются друг с другом, образуя синцитиотрофобласт , многоядерное тело, которое переваривает клетки эндометрия, чтобы прочно прикрепить бластоцисту к стенке матки.В ответ слизистая оболочка матки восстанавливается и покрывает бластоцисту. Трофобласт секретирует человеческий хорионический гонадотропин (ХГЧ) , гормон, который заставляет желтое тело выживать, увеличиваться в размерах и продолжать вырабатывать прогестерон и эстроген для подавления менструации. Эти функции ХГЧ необходимы для создания среды, подходящей для развивающегося эмбриона. В результате этого повышенного производства ХГЧ накапливается в кровотоке матери и выводится с мочой. Имплантация завершается к середине второй недели.Всего через несколько дней после имплантации трофобласт выделил достаточно ХГЧ, чтобы домашний тест на беременность в моче дал положительный результат.
Рисунок 3. Щелкните, чтобы просмотреть увеличенное изображение. Во время имплантации клетки трофобласта бластоцисты прикрепляются к эндометрию и переваривают клетки эндометрия, пока он не прикрепится надежно.
Чаще всего эмбрион имплантируется в тело матки в месте, которое может поддерживать рост и развитие. Однако в 1-2% случаев эмбрион имплантируется либо вне матки (внематочная беременность , ), либо в области матки, что может создать осложнения для беременности.Если эмбрион имплантируется в нижнюю часть матки, плацента потенциально может вырасти над отверстием шейки матки, это состояние называется предлежанием плаценты .
Нарушения развития эмбриона
В подавляющем большинстве случаев внематочной беременности эмбрион не завершает свой путь к матке и имплантатам в маточной трубе, что называется трубной беременностью. Однако бывают также внематочные беременности яичников (при которых яйцеклетка никогда не покидает яичник) и внематочные беременности брюшной полости (при которых яйцеклетка «теряется» в брюшной полости во время переноса из яичника в маточную трубу или при которых эмбрион выходит из матки. трубная беременность, повторно имплантированная в брюшную полость).Попав в брюшную полость, эмбрион может имплантироваться в любую хорошо васкуляризованную структуру — прямокишечно-маточную полость (мешок Дугласа), брыжейку кишечника и большой сальник.
Трубная беременность может быть вызвана рубцовой тканью внутри трубки после бактериальной инфекции, передающейся половым путем. Рубцовая ткань препятствует продвижению эмбриона в матку — в некоторых случаях «цепляет» зародыш, а в других случаях полностью блокирует трубку. Примерно половина случаев трубной беременности разрешается самопроизвольно.Имплантация в маточную трубу вызывает кровотечение, которое, по-видимому, стимулирует сокращение гладких мышц и изгнание эмбриона. В остальных случаях необходимо медицинское или хирургическое вмешательство. Если внематочная беременность обнаружена на ранней стадии, развитие эмбриона может быть остановлено путем введения цитотоксического препарата метотрексата, который подавляет метаболизм фолиевой кислоты. Если диагноз установлен поздно, а маточная труба уже разорвана, необходимо хирургическое вмешательство.
Даже если эмбрион успешно попал в матку, он не всегда имплантируется в оптимальном месте (на дне или задней стенке матки).Предлежание плаценты может возникнуть, если эмбрион имплантируется близко к внутреннему зеву матки (внутреннему отверстию шейки матки). По мере роста плода плацента может частично или полностью закрывать отверстие шейки матки. Хотя это происходит только в 0,5% беременностей, предлежание плаценты является основной причиной дородового кровотечения (обильного вагинального кровотечения после 24 недели беременности, но до родов).
Рис. 4. Эмбрион, который имплантируется слишком близко к отверстию шейки матки, может привести к предлежанию плаценты, состоянию, при котором плацента частично или полностью покрывает шейку матки.
Эмбриональные мембраны
Во время второй недели развития, когда эмбрион имплантируется в матку, клетки внутри бластоцисты начинают организовываться в слои. Некоторые из них растут, образуя внеэмбриональные мембраны, необходимые для поддержки и защиты растущего эмбриона: амнион, желточный мешок, аллантоис и хорион.
Рис. 5. При образовании зародышевого диска с обеих сторон остаются пространства, которые переходят в амниотическую полость и желточный мешок.
В начале второй недели клетки внутренней клеточной массы образуют двухслойный диск из эмбриональных клеток, и между ним и трофобластом открывается пространство — амниотическая полость (рис. 5).Клетки из верхнего слоя диска (эпибласт ) распространяются вокруг амниотической полости, образуя перепончатый мешок, который к концу второй недели превращается в амнион . Амнион наполняется околоплодными водами и в конечном итоге разрастается, чтобы окружить эмбрион. На ранних этапах развития околоплодные воды почти полностью состоят из фильтрата материнской плазмы, но когда почки плода начинают функционировать примерно на восьмой неделе, они добавляют мочу к объему околоплодных вод.Плавая в околоплодных водах, эмбрион, а позже и плод, защищен от травм и резких перепадов температуры. Он может свободно перемещаться в жидкости и может подготовиться к глотанию и выдоху через матку.
На вентральной стороне эмбрионального диска, напротив амниона, клетки нижнего слоя эмбрионального диска (гипобласт ) простираются в полость бластоцисты и образуют желточный мешок . Желточный мешок поставляет некоторые питательные вещества, поглощаемые трофобластом, а также обеспечивает примитивное кровообращение развивающемуся эмбриону на второй и третьей неделе развития.Когда плацента начинает питать эмбрион примерно на 4-й неделе, желточный мешок значительно уменьшается в размерах, и его основная функция — служить источником клеток крови и половых клеток (клеток, которые дадут начало гаметам). В течение 3 недели из желточного мешка, похожего на пальцы, развивается аллантоис , примитивный выводной проток эмбриона, который станет частью мочевого пузыря. Вместе стебли желточного мешка и аллантоиса определяют внешнюю структуру пуповины.
Последней из внеэмбриональных мембран является хорион , который является единственной мембраной, окружающей все остальные. Более подробно о развитии хориона мы поговорим чуть позже, поскольку это связано с ростом и развитием плаценты.
Эмбриогенез
Когда начинается третья неделя развития, двухслойный диск клеток становится трехслойным диском в процессе гаструляции , во время которой клетки переходят от тотипотентности к мультипотентности.Эмбрион, имеющий форму диска овальной формы, образует углубление, называемое примитивной полосой , вдоль дорсальной поверхности эпибласта. Узел на каудальном или «хвостовом» конце примитивной полоски испускает факторы роста, которые направляют клетки к размножению и миграции. Клетки мигрируют к примитивной полосе и сквозь нее, а затем перемещаются в боковом направлении, создавая два новых слоя клеток. Первый слой — это энтодерма , лист клеток, который смещает гипобласт и прилегает к желточному мешку.Второй слой клеток заполняет как средний слой, или мезодермы . Остающиеся клетки эпибласта (не мигрировавшие через примитивную полоску) становятся эктодермой .
Рисунок 6. Щелкните, чтобы увеличить изображение. Формирование трех первичных зародышевых листков происходит в течение первых 2 недель развития. Эмбрион на этом этапе составляет всего несколько миллиметров в длину.
Каждый из этих зародышевых листков разовьется в определенные структуры в эмбрионе.В то время как эктодерма и энтодерма образуют тесно связанные эпителиальные листы, мезодермальные клетки менее организованы и существуют как слабо связанное клеточное сообщество. Эктодерма дает начало клеточным линиям, которые дифференцируются и становятся центральной и периферической нервной системой, органами чувств, эпидермисом, волосами и ногтями. Мезодермальные клетки в конечном итоге становятся скелетом, мышцами, соединительной тканью, сердцем, кровеносными сосудами и почками. Энтодерма формирует эпителиальную выстилку желудочно-кишечного тракта, печени и поджелудочной железы, а также легких (рис. 7).
Рис. 7. После гаструляции эмбриона на третьей неделе эмбриональные клетки эктодермы, мезодермы и энтодермы начинают мигрировать и дифференцироваться в клеточные линии, которые дадут начало зрелым органам и системам органов у младенца.
Развитие плаценты
В течение первых нескольких недель развития клетки эндометрия, называемые децидуальными клетками, питают зарождающийся эмбрион. На 4–12 неделях беременности развивающаяся плацента постепенно берет на себя роль питателя эмбриона, и децидуальные клетки больше не нужны.Зрелая плацента состоит из тканей эмбриона, а также материнских тканей эндометрия. Плацента соединяется с концептусом через пуповину , по которой дезоксигенированная кровь и отходы плода проходят через две пупочные артерии; питательные вещества и кислород переносятся от матери к плоду по единственной пупочной вене. Пуповина окружена амнионом, а пространства внутри пуповины вокруг кровеносных сосудов заполнены желе Уортона, слизистой соединительной тканью.
Материнская часть плаценты развивается из самого глубокого слоя эндометрия, decidua basalis. Чтобы сформировать эмбриональную часть плаценты, синцитиотрофобласт и лежащие в основе клетки трофобласта (клетки цитотрофобласта) начинают пролиферировать вместе со слоем внеэмбриональных клеток мезодермы. Они образуют хорионическую мембрану , которая охватывает весь концептус как хорион. Хорионическая мембрана образует пальцеобразные структуры, называемые ворсинками хориона , которые проникают в эндометрий, как корни деревьев, составляя плодную часть плаценты.Клетки цитотрофобласта перфорируют ворсинки хориона, проникают дальше в эндометрий и ремоделируют материнские кровеносные сосуды, чтобы увеличить кровоток матери, окружающий ворсинки. Между тем мезенхимные клетки плода, происходящие из мезодермы, заполняют ворсинки и дифференцируются в кровеносные сосуды, включая три пупочных кровеносных сосуда, соединяющих эмбрион с развивающейся плацентой.
Рис. 8. В плаценте компоненты крови матери и плода проходят через поверхность ворсинок хориона, но потоки крови матери и плода никогда не смешиваются напрямую.
Плацента развивается на протяжении эмбрионального периода и в течение первых нескольких недель внутриутробного периода; Плацентация завершается к 14–16 неделям. Как полностью развитый орган, плацента обеспечивает питание и выделение, дыхание и эндокринную функцию. Он получает кровь от плода через пупочные артерии. Капилляры ворсинок хориона фильтруют отходы плода из крови и возвращают чистую, насыщенную кислородом кровь плоду через пупочную вену.Питательные вещества и кислород передаются из материнской крови, окружающей ворсинки, через капилляры в кровоток плода. Некоторые вещества перемещаются через плаценту путем простой диффузии. Этим путем поступают кислород, углекислый газ и любые другие жирорастворимые вещества. Другие вещества перемещаются за счет облегченной диффузии. Это включает водорастворимую глюкозу. У плода высокая потребность в аминокислотах и железе, и эти вещества перемещаются через плаценту посредством активного транспорта.
Рисунок 9.Плацента после изгнания и пуповина (белая) просматриваются со стороны плода.
Кровь матери и плода не смешивается, потому что клетки крови не могут перемещаться через плаценту. Это разделение не позволяет цитотоксическим Т-клеткам матери достичь и впоследствии уничтожить плод, который несет «чужие» антигены. Кроме того, это гарантирует, что эритроциты плода не попадут в кровоток матери и не вызовут выработку антител (если они несут «чужие» антигены) — по крайней мере, до последних стадий беременности или родов.Это причина того, что даже при отсутствии профилактического лечения мать с Rh – не вырабатывает антител, которые могли бы вызвать гемолитическую болезнь у ее первого плода с Rh + .
Хотя клетки крови не обмениваются, ворсинки хориона обеспечивают достаточную площадь поверхности для двустороннего обмена веществами между кровью матери и плода. Скорость обмена увеличивается на протяжении всей беременности, поскольку ворсинки становятся тоньше и разветвляются. Плацента проницаема для жирорастворимых фетотоксических веществ: алкоголя, никотина, барбитуратов, антибиотиков, некоторых патогенов и многих других веществ, которые могут быть опасными или фатальными для развивающегося эмбриона или плода.По этим причинам беременным следует избегать употребления фетотоксичных веществ. Например, употребление алкоголя беременными женщинами может привести к ряду аномалий, называемых расстройствами алкогольного спектра плода (ФАСН). К ним относятся пороки развития органов и лица, а также когнитивные и поведенческие расстройства.
| Таблица 1. Функции плаценты | ||
|---|---|---|
| Питание и пищеварение | Дыхание | Эндокринная функция |
|
|
|
Органогенез
После гаструляции зачатки центральной нервной системы развиваются из эктодермы в процессе нейруляции .Специализированные нейроэктодермальные ткани по длине эмбриона утолщаются в нервную пластинку . В течение четвертой недели ткани по обе стороны от пластины складываются вверх в нервную складку . Две складки сходятся, образуя нервную трубку . Трубка лежит на стержнеобразной хорде , происходящей из мезодермы, , которая в конечном итоге становится пульпозным ядром межпозвонковых дисков. Блокообразные структуры, называемые сомитами , образуются по обе стороны от трубки, в конечном итоге дифференцируясь на осевой скелет, скелетные мышцы и дерму.В течение четвертой и пятой недель передняя нервная трубка расширяется и подразделяется, образуя пузырьки, которые станут структурами мозга.
Фолат, один из витаминов группы В, важен для здорового развития нервной трубки. Дефицит фолиевой кислоты у матери в первые недели беременности может привести к дефектам нервной трубки, включая расщелину позвоночника — врожденный дефект, при котором ткань позвоночника выступает через позвоночный столб новорожденного, который не может полностью сузиться. Более серьезный дефект нервной трубки — это анэнцефалия, частичное или полное отсутствие мозговой ткани.
Рисунок 10. Щелкните, чтобы просмотреть увеличенное изображение. Эмбриональный процесс нейруляции закладывает зачатки будущей центральной нервной системы и скелета.
Эмбрион, который начинается как плоский лист клеток, начинает приобретать цилиндрическую форму в процессе складывания эмбриона . Эмбрион складывается в стороны и снова на обоих концах, образуя С-образную форму с четкими концами головы и хвоста. Эмбрион обволакивает часть желточного мешка, который вместе с пуповиной выступает из того, что станет брюшной полостью.Складывание по существу создает трубку, называемую примитивной кишкой, которая выстлана энтодермой. Амниотический мешок, который находился наверху плоского эмбриона, окружает эмбрион, когда он складывается.
Рис. 11. Эмбриональное складывание превращает плоский лист клеток в полую трубчатую структуру.
В течение первых 8 недель беременности развивающийся эмбрион формирует рудиментарные структуры всех своих органов и тканей из эктодермы, мезодермы и энтодермы. Этот процесс называется органогенез .
Как и центральная нервная система, сердце также начинает свое развитие в эмбрионе как трубчатая структура, соединенная через капилляры с ворсинками хориона. Клетки примитивного трубчатого сердца способны к электрической проводимости и сокращению. Сердце начинает биться в начале четвертой недели, хотя на самом деле оно не перекачивает эмбриональную кровь до недели спустя, когда слишком большая печень начинает вырабатывать красные кровяные тельца. (Это временная ответственность эмбриональной печени, которую костный мозг возьмет на себя во время внутриутробного развития.) В течение 4–5 недель формируются глазные ямки, проявляются зачатки конечностей и формируются зачатки легочной системы.
Рис. 12. Эмбрион в конце 7 недель развития имеет длину всего 10 мм, но его развивающиеся глаза, зачатки конечностей и хвост уже видны. (Этот эмбрион произошел от внематочной беременности.) (Источник: Эд Усман)
На шестой неделе начинают происходить неконтролируемые движения конечностей плода. Желудочно-кишечная система развивается слишком быстро, и брюшная полость эмбриона не может вместить ее, и кишечник временно входит в пуповину.Лопаткообразные руки и ноги развивают пальцы рук и ног в процессе апоптоза (запрограммированной гибели клеток), в результате чего ткани между пальцами распадаются.
К 7 неделе строение лица более сложное и включает ноздри, наружные уши и линзы. К восьмой неделе голова становится почти такой же большой, как и остальная часть тела эмбриона, и все основные структуры мозга находятся на своих местах. Внешние гениталии видны, но на этом этапе мужские и женские эмбрионы неотличимы.Кость начинает замещать хрящ в скелете эмбриона в процессе окостенения. К концу эмбрионального периода эмбрион составляет примерно 3 см (1,2 дюйма) от макушки до крупа и весит примерно 8 г (0,25 унции).
Обзор главы
По мере того, как зигота движется к матке, она подвергается многочисленным расщеплениям, в которых количество клеток удваивается (бластомеры). Достигнув матки, концептус становится плотно упакованной сферой клеток, называемой морулой, которая затем превращается в бластоцисту, состоящую из внутренней клеточной массы в заполненной жидкостью полости, окруженной трофобластами.Имплантаты бластоцисты в стенке матки, трофобласты сливаются, образуя синцитиотрофобласт, и концепт покрывается эндометрием. Формируются четыре эмбриональные оболочки, поддерживающие растущий эмбрион: амнион, желточный мешок, аллантоис и хорион. Ворсинки хориона переходят в эндометрий, образуя плодную часть плаценты. Плацента снабжает растущий эмбрион кислородом и питательными веществами; он также удаляет углекислый газ и другие метаболические отходы.
После имплантации эмбриональные клетки подвергаются гаструляции, при которой они дифференцируются и разделяются на эмбриональный диск и образуют три первичных зародышевых листка (энтодерму, мезодерму и эктодерму). В процессе складывания эмбриона плод начинает принимать форму. Нейруляция запускает процесс развития структур центральной нервной системы, а органогенез устанавливает основной план для всех систем органов.
Самопроверка
Ответьте на вопросы ниже, чтобы увидеть, насколько хорошо вы понимаете темы, затронутые в предыдущем разделе.
Вопросы о критическом мышлении
- Примерно через 3 недели после последней менструации у сексуально активной женщины кратковременный приступ спазмов в животе и тазовых суставах и незначительное кровотечение. Какое может быть объяснение?
- Совет по пищевым продуктам и питанию Института медицины рекомендует всем женщинам, которые могут забеременеть, потреблять не менее 400 мкг фолиевой кислоты в день из добавок или обогащенных продуктов. Почему?
Показать ответы
- Время появления дискомфорта и кровотечения предполагает, что это, вероятно, вызвано имплантацией бластоцисты в стенку матки.
- Фолат, один из витаминов группы В, важен для здорового формирования нервной трубки эмбриона, которое происходит в первые несколько недель после зачатия — часто до того, как женщина даже осознает, что беременна. Окружающая среда с дефицитом фолиевой кислоты увеличивает риск дефекта нервной трубки, например спинного мозга, у новорожденного.
Глоссарий
allantois: пальцеобразные выемки желточного мешка образуют примитивный выводной проток эмбриона; предшественник мочевого пузыря
амнион: прозрачный перепончатый мешок, который охватывает развивающийся плод и заполняется околоплодными водами
амниотическая полость: полость, открывающаяся между внутренней клеточной массой и трофобластом; превращается в амнион
бластоцель: заполненная жидкостью полость бластоцисты
бластоциста: термин для концепта на стадии развития, который состоит из примерно 100 клеток, сформированных во внутреннюю клеточную массу, которой суждено стать эмбрионом, и внешний трофобласт, которому суждено стать связанными с ней мембранами плода и плацентой
бластомер: дочерняя клетка дробления
хорион: мембрана, которая развивается из синцитиотрофобласта, цитотрофобласта и мезодермы; окружает эмбрион и образует плодную часть плаценты через ворсинки хориона
хорионическая мембрана: предшественник хориона; формы из внеэмбриональных клеток мезодермы
ворсинки хориона: проекций хорионической оболочки, которые проникают в эндометрий и развиваются в плаценту
расщепление: форма деления митотической клетки, при которой клетка делится, но общий объем остается неизменным; этот процесс служит для производства все меньших и меньших ячеек
conceptus: этап до имплантации оплодотворенной яйцеклетки и связанных с ней оболочек
эктодерма: первичный зародышевый листок, который развивается в центральную и периферическую нервную систему, органы чувств, эпидермис, волосы и ногти
внематочная беременность: Имплантация эмбриона вне матки
эмбрион: человек, развивающийся в течение 3–8 недель
складывание эмбриона: процесс, при котором эмбрион развивается из плоского диска клеток в трехмерную форму, напоминающую цилиндр
энтодерма: первичный зародышевый листок, который формирует желудочно-кишечный тракт, печень, поджелудочную железу и легкие
эпибласт: верхний слой клеток зародышевого диска, образующийся из внутренней клеточной массы; дает начало всем трем зародышевым листкам
плод: человек, развивающихся в период от конца эмбрионального периода (9 неделя) до рождения
гаструляция: процесс миграции и дифференцировки клеток в три первичных зародышевых листка после расщепления и имплантации
гестация: в человеческом развитии, период, необходимый для эмбрионального и внутриутробного развития; беременность
Хорионический гонадотропин человека (ХГЧ): гормон , который заставляет желтое тело выжить, увеличиваться и продолжать вырабатывать прогестерон и эстроген для подавления менструации и обеспечения среды, подходящей для развивающегося эмбриона.
гипобласт: нижний слой клеток эмбрионального диска, которые проникают в бластоцель и образуют желточный мешок
имплантация: процесс встраивания бластоцисты в эндометрий матки
внутренняя клеточная масса: кластер клеток в бластоцисте, которому суждено стать эмбрионом
мезодерма: первичный зародышевый слой, который становится скелетом, мышцами, соединительной тканью, сердцем, кровеносными сосудами и почками
morula: плотно упакованная сфера из бластомеров, которая достигла матки, но еще не имплантировала себя
нервная пластинка: утолщенный слой нейроэпителия, который проходит продольно вдоль дорсальной поверхности эмбриона и дает начало ткани нервной системы
нервная складка: приподнятый край нервной борозды
нервная трубка: предшественник структур центральной нервной системы, образованный инвагинацией и отделением нейроэпителия
нейруляция: эмбриональный процесс, формирующий центральную нервную систему
хорда: стержнеобразная структура, происходящая из мезодермы, обеспечивающая опору для растущего плода
Органогенез: Развитие рудиментарных структур всех органов эмбриона из зародышевых листков
плацента: орган, который формируется во время беременности для питания развивающегося плода; также регулирует обмен шлаков и газов между матерью и плодом
Предлежание плаценты: Низкое расположение плода в матке приводит к тому, что плацента частично или полностью закрывает отверстие шейки матки по мере ее роста
плацентация: формирование плаценты; завершено к 14–16 неделям беременности
примитивная полоса: углубление вдоль дорсальной поверхности эпибласта, через которое клетки мигрируют с образованием энтодермы и мезодермы во время гаструляции
сомит: один из парных повторяющихся блоков ткани, расположенных по обе стороны от хорды в раннем эмбрионе
синцитиотрофобласт: поверхностных клеток трофобласта, которые сливаются, образуя многоядерное тело, которое переваривает клетки эндометрия, чтобы прочно прикрепить бластоцисту к стенке матки
трофобласт: оболочка плоских клеток, заполненная жидкостью, предназначенная для того, чтобы стать ворсинками хориона, плацентой и связанными с ними оболочками плода
пуповина: соединение между развивающейся концепцией и плацентой; переносит дезоксигенированную кровь и отходы плода и возвращает питательные вещества и кислород от матери
желточный мешок: мембрана, связанная с первичным кровообращением развивающегося эмбриона; источник первых клеток крови и половых клеток и способствует структуре пуповины
Визуализация вагинального кровотечения на ранних сроках беременности
Кровотечение в первом триместре беременности является обычным явлением.Хотя
обычно не имеет постоянных последствий, это может быть признаком осложнения,
например, угроза прерывания беременности или неудачная внутриутробная беременность, или
другая серьезная патология, например внематочная беременность или гестационный
трофобластическая болезнь. Знакомство с образцами изображения этих
сущности важны, так как неправильный диагноз может нанести вред матери,
плод или и то, и другое. В этом обзоре основное внимание будет уделено наиболее частым причинам
кровотечение в первом триместре, их визуализация и
диагностические алгоритмы.
Визуализация при беременности
Радиология играет важную роль в выявлении и ранней диагностике
осложнения беременности, при этом УЗИ (УЗИ) является первичной визуализацией
модальность. Почти все случаи кровотечения в первом триместре могут быть
адекватно оценен с комбинацией клинической оценки, сыворотка
Анализ β-ХГЧ и УЗИ, предпочтительно эндовагинальным методом. Магнитный
резонансная томография имеет ограниченную роль, особенно если США
технически неадекватный, или в условиях неопределенного придаточного
масса.КТ практически не играет роли в оценке первого триместра.
кровотечение. Эти рекомендации и дальнейшее обсуждение изложены в
самая последняя редакция критериев соответствия ACR для первого
Триместровое кровотечение (таблица 1). 1
УЗИ можно получить трансабдоминальным или эндовагинальным путем.
подходы; обычно оба используются в тандеме. Трансабдоминальное сканирование
обычно получается первым, с низкочастотным изогнутым или векторным
преобразователь, обычно 4-6 МГц.Это обеспечивает большое поле зрения,
оптимально для демонстрации крупных или широко распространенных процессов, таких как крупные
придаточные массы или гемоперитонеум. Эндовагинальное УЗИ обычно требуется для
более детальная оценка матки и яичников. Эндовагинальный
датчики используют более высокую частоту, обычно 8-10 МГц, что дает
повышенное разрешение за счет меньшего проникновения в ткани. Так как
точные измерения ранних гестационных процессов имеют решающее значение,
По возможности следует использовать эндовагинальную визуализацию.За это
обзор, все эталоны размеров основаны на эндовагинальных измерениях, если только
иначе указано.
Нормальное раннее развитие
Децидуальная реакция появляется первой
Хотя первый триместр начинается в первый день последнего
менструальный цикл, оплодотворение происходит примерно через две недели,
знаменуя начало периода концептуса первого триместра
(Менструальный возраст 3-5 недель). Имплантация бластоцисты в
эндометрий возникает во время четвертой менструальной недели, после чего
эндометрий называется децидуальной оболочкой. 2 За это время
очень ранний хорионический мешок может быть виден как небольшой мешок, заполненный жидкостью
с эхогенным ободком, расположенным эксцентрично внутри эндометрия,
известный как «внутрипадающий признак» (рис. 1). 3 Это может быть
наблюдается уже через 4,5 недели и почти на 100% специфичен для
внутриутробная беременность (IUP), хотя чувствительность к ней составляет всего 60-68%. 4
Он предшествует «двойному децидуальному знаку», который состоит из двух
концентрические эхогенные кольца: децидуальная капсула, окружающая
гестационный мешок, а decidua parietalis — противоположный
стенка эндометрия, часто разделенная тонким скоплением жидкости
внутри полости эндометрия (рис. 2). 5 Как и
Внутридецидуальный знак, двойной децидуальный знак очень специфичен, но
нечувствительный; кроме того, желточный мешок может быть виден до того, как этот признак
очевидно, что делает его менее полезным для подтверждения раннего IUP. Важно отметить, что
следует отличать эти два ранних признака ВМС от жидкости
скопление в канале эндометрия, «псевдогестационный мешок»
(Рисунок 3).
Внешний вид желточного мешка
Желточный мешок — это первая структура, которую можно визуализировать в
ранний гестационный мешок (хорионический мешок), обычно ко времени
Диаметр гестационного мешка (MSD) составляет 8-10 мм (рис. 4). 6 А
нормальный желточный мешок всегда меньше 6 мм в диаметре; желточный мешок большой
более 6 мм почти на 100% специфичны для патологической беременности. 7 Вскоре
после появления желточного мешка зародыш обычно виден на
примерно 6 недель, когда MSD больше 16 мм, как небольшой
эхогенная структура вдоль одной стороны желточного мешка. Сердечная деятельность может
обычно идентифицируются по тому времени, когда эмбрион становится видимым.
Формирование амниона и зародыша
Образование амниотического мешка совпадает с образованием желтка
мешочек, но обычно не виден на этой ранней стадии из-за его
очень тонкая мембрана.К 7 неделям беременности амниотический мешок
становится видимым, когда он наполняется жидкостью и отделяется от эмбриона
(Рисунок 5). К тому времени, когда амниотический мешок станет видимым, эмбрион может быть
легко идентифицировать; отсутствие эмбриона или «признак пустого амниона» — это
высокоспецифичен для неудачной беременности (рис. 6). 8 По мере увеличения амниотического мешка он постепенно стирает хорионический мешок с полным слиянием к 12 неделям гестации. 9
В случае отсутствия визуализации любого из вышеперечисленных в настройках
положительный результат β-ХГЧ в моче или сыворотке, беременность следует рассматривать как
беременность неизвестного происхождения, или PUL.
Несостоявшаяся внутриутробная беременность
Знакомство с конкретными критериями США для диагностики неисправности или
анэмбриональная беременность («зараженная яйцеклетка») (рис. 6) имеет важное значение. В
традиционно преподаваемые пороги дискриминации по размеру для объявления
аномальная беременность была поставлена под сомнение, 10 и
Общество ультразвуковых радиологов впоследствии приняло пересмотренную
критерии; результаты их консенсусного заявления на конференции
недавно был опубликован. 11 Вкратце, основная причина
обновленные критерии заключались в повышении специфичности изображения
диагностика неудачной IUP для предотвращения нежелательного прекращения очень
ранние, но потенциально жизнеспособные беременности.
Традиционное радиологическое обучение было «кратным пяти»
Правило: 1) желточный мешок должен быть виден, когда средний гестационный мешок
диаметр (GSD)> 10 мм; 2) эмбрион должен быть виден, когда
средний GSD> 15; и 3) сердцебиение должно присутствовать, когда коронка
длина крупа (CRL) эмбриона> 5 мм.Хотя, вероятно, указывает на
ненормальная беременность, они не специфичны. Строгое соблюдение этих
критерии редко приводят к ложному диагнозу неудачного
беременность, когда на самом деле существует потенциально жизнеспособная беременность, которая
может пострадать вмешательство. Пересмотренные критерии диагностики
Несостоятельность беременности следующие (таблица 2). 11 Обратите внимание на увеличение пороговых значений CRL и среднего размера GSD, ниже которых не следует диагностировать неудачную беременность.
Одна из самых важных новых концепций заключается в том, что диагностика
Несостоявшаяся беременность не должна быть сделана на основании однократного повышения β-ХГЧ
измерение в настройках PUL.Может развиться нормальная беременность
после УЗИ без IUP и β-ХГЧ больше, чем
традиционный дискриминационный порог 2000 или даже 3000 мМЕ / мл. 12,13
Следовательно, диагноз несостоявшейся или внематочной беременности никогда не должен
основываться на однократном измерении β-ХГЧ при отсутствии окончательного УЗИ.
Выводы.
Угроза прерывания беременности
Термин «угроза прерывания беременности» применяется к любой беременности сроком менее
20 недель с аномальным кровотечением, болью или схватками, с закрытым
шейка матки.Кровотечение происходит до 27% беременностей с последующим
риск выкидыша примерно 12%. 14
Субхорионное кровотечение
Субхорионическое или перигестационное кровотечение присутствует примерно у 20% женщин с угрозой прерывания беременности, 15
и является наиболее частой причиной кровотечения при обычных IUP, обычно
предъявляя в конце первого триместра. В США они отображаются как
гиперэхогенный или гипоэхогенный, в зависимости от возраста продуктов крови
(Рисунок 7).Чаще всего они не связаны с какими-либо значительными
клинические последствия, особенно при наличии сердечной деятельности плода.
Большие кровотечения, определяемые как охватывающие более 2/3 окружности
гестационный мешок, с большей вероятностью приведет к прерыванию беременности
(Рисунок 8). 16 Для гематом меньшего размера не подтверждены прогностические пороги размера, 17 , хотя это открытие является фактором риска последующих осложнений беременности. 18,19
Внематочная беременность
На внематочную беременность приходится 2% всех беременностей по сравнению с прошлым годом.
Об этом сообщает U.S. Центры по контролю и профилактике заболеваний в 1992 г. 20
Заболеваемость выше у пациентов с ранее перенесенной внематочной болезнью.
беременность, заболевания маточных труб, наличие внутриматочной спирали и
тем, кто подвергается экстракорпоральному оплодотворению. 21 Классика
клиническая триада — боль, кровотечение и образование придатков; однако это
присутствует только в меньшинстве случаев. Подавляющее большинство внематочных
беременность происходит в маточной трубе (трубная внематочная). Менее употребителен
локализации включают интерстициальный (роговой), шейный, в пределах кесарева сечения
разрез рубца, или яичника.Иногда единственная находка в США будет бесплатной.
жидкость.
Трубная беременность
Визуализация живого эмбриона вне полости матки 100%
специфичен для внематочной беременности, но на практике встречается редко.
Чаще выявляется придаточное трубное кольцо. В США это состоит из
эхогенное кольцо с центральной жидкостью, отделенное от яичника. Кольцо
может содержать или не содержать желточный мешок или эмбрион. Кольцо обычно больше
эхогенный, чем кольцо желтого тела, с которым оно может
потенциально запутаться (рисунок 9). 22,23 Отличительные
между ними жизненно важно, поскольку неправильный диагноз желтого тела как
внематочная беременность на фоне PUL может иметь трагические последствия.
Давление эндовагинального датчика на яичник может помочь определить,
поражение находится внутри яичника или отдельно от него. Как яичниковая внематочная
беременность чрезвычайно редка, что свидетельствует о внутри яичниковом
расположение подтверждает желтое тело и по существу исключает внематочную
масса.
Часто внематочная опухоль может быть идентифицирована только как внеовариальный придаток.
масса, без классического кольцевидного вида, из-за кровоизлияния.Хотя наличие цветового потока помогает подтвердить внематочную беременность.
массы, обратное не всегда верно. Не все эктопии сосудистые,
а отсутствие цветного доплеровского течения не исключает внематочной
беременность. Хотя большое количество кровотечений обычно указывает на
разорванная внематочная киста, иногда может присутствовать разорванная геморрагическая киста
с аналогичной клинической и УЗИ картиной.
Интерстициальная беременность
При внематочной беременности имплантаты внутри интерстициального сегмента
маточная труба, это называется интерстициальной (или роговой) эктопией.Их можно ошибочно принять за IUP, если не исследовать полностью, поскольку они могут
имеют нормальный интерфейс с эндометрием по их внутреннему краю.
Кроме того, важно отличие от трубной эктопии, так как
роговая беременность имеет повышенный риск серьезного кровотечения и
смертность.
Промежуточное положение можно определить по эксцентрическому положению.
высоко в матке, а также наличием только тонкого
мантия миометрия по внешнему краю, обычно менее 5 мм
толстый. 24,25 Дополнительная функция, которая может быть полезна, — это
«Знак интерстициальной линии», представляющий собой тонкую эхогенную линию, идущую
от канала эндометрия непосредственно к гестационному мешку, представляя
роговой сегмент эндометриального канала или интерстициальная часть
маточная труба (рисунок 10). 26
Шейная беременность
Как и при интерстициальной внематочной беременности, риск значительного
кровотечение и смертность увеличиваются при эктопии шейки матки по сравнению с
трубная эктопия.Гестационный мешок при шейной внематочной беременности должен
отличить от гестационного мешка, проходящего через шейку матки
во время аборта. В случае внематочной шейки матки
гестационный мешок обычно сохраняет свою нормальную круглую или слегка яйцевидную форму
форма. Дополнительно наличие перигестационного кровотока по цвету
Допплер может помочь в различении (рис. 11 ) . 27,28 Проходящий гестационный мешок имеет зубчатый или удлиненный вид без эмбриональной сердечной деятельности (рис. 12). 29
Кесарево сечение рубец беременность
Беременности, имплантированные в месте рубца после кесарева сечения, часто
приводят к самопроизвольному выкидышу (44%), но имеют повышенный риск
развитие предлежания плаценты и приросшей плаценты, если они развиваются позже
во время беременности и связаны с повышенным риском тяжелых
кровотечение при родах. 30 Диагноз легче установить в
первый триместр, когда полость матки пуста,
гестационный мешок, имплантированный спереди на уровне шейного зева или
на видимом или предполагаемом участке рубца после кесарева сечения, и
перигестационный доплеровский поток (рисунок 13).
Ведение внематочной беременности
Внематочную беременность можно лечить медикаментозно или хирургическим путем. Визуализация
особенности, влияющие на управление, включают размер внематочной болезни;
наличие сердечной деятельности эмбриона, кровоизлияния в таз или маточные трубы
разрыв; и расположение внематочной. Нехирургические методы включают:
системный метотрексат или местная инъекция под контролем УЗИ
метотрексат или KCl. При эктопии маточных труб — сальпингостомия или сальпингэктомия
может быть выполнено. При интерстициальной эктопии может потребоваться роговая резекция или
гистерэктомия.Кесарево сечение или эктопия шейки матки могут потребовать
сочетание медикаментозной и хирургической терапии.
Сосудистые причины кровотечения
Сохраненные продукты зачатия
Сохраненные продукты зачатия (RPOC) можно найти по следующему адресу:
терапевтический или самопроизвольный аборт, а также послеродовой. Следующий
аборт в первом триместре обычно бывает нормальным или слегка повышенным
β-ХГЧ. Наличие задержанного гестационного мешка не является диагностическим.
дилемма, но встречается редко.Наличие кровотока в
утолщенный эндометрий, особенно когда он связан с видимой массой,
весьма наводит на мысль о RPOC (рис. 14). Однако отсутствие
Доплеровский поток не обязательно исключает RPOC. К сожалению, есть
нет окончательного порога толщины эндометрия, который является полностью конкретным;
однако толщина <10 мм, вероятно, исключает возможность
клинически значимый RPOC. 31
Артериовенозная мальформация
Артериовенозные мальформации (АВМ) матки могут быть либо
врожденный или приобретенный; и может встречаться в настройках предшествующего
терапевтический аборт, дилатация и выскабливание, кесарево сечение или
инвазивная опухоль, такая как карцинома эндометрия или гестационный
трофобластическая болезнь. 17 ПТрМ могут состоять из одного
артериовенозный свищ (АВФ) или сложное строение из множества сосудов.
УЗИ обычно демонстрирует сложную массу с выявлением цветного допплера.
внутренний поток (рисунок 15). Спектральный доплер демонстрирует низкое сопротивление
формы волны артериальной и пульсирующей венозной крови, соответствующие
сосудистое шунтирование. 32
При ультразвуковом исследовании АВМ и АВМ часто пересекаются.
RPOC, а различение не всегда возможно. RPOC, как правило,
расположен внутри эндометрия, с АВМ в миометрии; тем не мение,
наличие неоднородной крови в полости эндометрия может
затемнить края миометрия или имитировать RPOC.Клинический анамнез и сыворотка
β-ХГЧ помогает различать эти два объекта.
Гестационная трофобластическая болезнь
Кровотечение — одно из наиболее частых клинических проявлений этого
спектр заболеваний, который включает пузырный занос, инвазивный родинок,
и хориокарцинома. Признак — чрезмерное производство β-ХГЧ.
Другие классические признаки быстро увеличивающейся матки, гиперемезиса
gravidarum и преэклампсия чаще встречаются во втором триместре. 33
Пузырьковый пузырек
Полная пузырно-пузырчатая родинка — наиболее распространенное из этих образований.На
США, классический вид «грозди винограда» часто отсутствует в
первый триместр и внешний вид изменчив. Результаты могут включать
небольшая эхогенная масса без кистозных пространств или смешанное твердое и кистозное образование
масса внутри эндометрия. 34 Кисты лютеина фека в области
яичники возникают в результате увеличения производства β-ХГЧ, но обычно не
присутствует до второго триместра. Отсутствие сосудов, цветовой поток
обычно не помогает в диагностике полной пузырно-пузырчатой родинки (рис.
16). 35
Инвазивный родинок / хориокарцинома
Отличие неинвазивных родинок от инвазивных
родинка / хориокарцинома не всегда возможна при УЗИ.В отличие от
эхинококковые родинки, инвазивные родинки и хориокарциномы демонстрируют
цветовой поток на доплеровском изображении с формами сигналов с низким импедансом (рис. 17). 35
Инвазивные родинки прорастают глубоко в миометрий, иногда с
проникновение в ткани параметрия и брюшину, но редко
метастазировать. Напротив, хориокарцинома легко метастазирует в
легкие и реже таз 17 , для которых полезна КТ (рис. 18). Магнитно-резонансная томография может помочь в оценке стойкого остаточного поражения таза.
Заключение
Ультразвук позволяет легко определить наиболее частые причины вагинального
кровотечение на ранних сроках беременности и играет важную роль у пациентки
управление. Знакомство с внешним видом США, а также новые правила
важно, чтобы избежать нанесения потенциального вреда матери или
развивающийся плод.
Список литературы
- Lane BF, Wong-You-Cheong JJ, Javitt MC, et al. Критерии соответствия ACR ®
Кровотечение в первом триместре. Доступны на
http: // www.acr.org/~/media/ACR/Documents/AppCriteria/Diagnostic/FirstTrimesterBleeding.pdf.
Американский колледж радиологии. По состоянию на 28 апреля 2014 г. - Gupta N, Angtuaco TL. Эмбриозонология в первом триместре беременности. УЗИ . 2007; 2: 175-185.
- Yeh HC. Сонографические признаки беременности на ранних сроках. Crit Rev. Диагностика изображений . 1988; 28: 181-211.
- Чанг Дж., Левин Д., Свайр М. и др. Внутридецидуальный признак: надежен ли он для диагностики ранней внутриутробной беременности? AJR Am J Roentgenol .2004; 183: 725-731.
- Bradley WG, Fiske CE, Filly RA. Признак двойного мешка ранней внутриутробной беременности: использование для исключения внематочной беременности. Радиология .1982; 143: 223-226.
- Nyberg DA, Mack LA, Laing FC, Patten RM. Отличить нормальный рост гестационного мешка от аномального на ранних сроках беременности. J Ультразвук Med . 1987; 6: 23-27.
- Stampone C, Nicotra M, Muttinelli C, Cosmi EV. Трансвагинальная сонография желточного мешка при нормальной и патологической беременности. J Clin Ultrasound .1996; 24: 3-9.
- McKenna KM, Feldstein VA, Goldstein RB, Filly RA. Пустой амнион: признак неудачной беременности. J Ультразвук Med . 1995; 14: 117-121.
- Coady AM. Первый триместр, гинекологические аспекты. В: Аллан П.Л.,
Бакстер GM, Уэстон MJ, ред. Клиническое УЗИ. 3-е изд. Эдинбург:
Черчилль Ливингстон; 2011: 740-769. - Abdallah Y, Daemen A, Kirk E, et al. Ограничения тока
определение выкидыша с использованием среднего диаметра гестационного мешка и
Измерение длины макушки и крупа: многоцентровое обсервационное исследование. Ультразвуковой акушерский гинеколь . 2011; 38: 497-502. - Doubilet PM, Benson CB, Bourne T, Blaivas M, et al. Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med . 2013; 369: 1443-1451.
- Doubilet PM, Benson CB. Еще одно свидетельство против надежности дискриминационного уровня хорионического гонадотропина человека. J Ультразвук Med . 2011; 30: 1637-1642.
- Mehta TS, Levine D, Beckwith B. Лечение внематочной беременности: это
уровень хорионического гонадотропина человека 2000 мМЕ / мл разумный
порог? Радиология .1997; 205: 569-573. - Хасан Р., Бэрд Д.Д., Херринг А.Х. и др. Особенности и предикторы вагинального кровотечения в первом триместре беременности. Энн Эпидемиол . 2010; 20: 524-531.
- Нюберг Д.А., Лайнг ФК. Угрожающий аборт и аномалия в первую очередь
триместр внутриутробной беременности. В: Паттерсон А.С., изд. Трансвагинальный
УЗИ. Сент-Луис: Ежегодник Мосби, 1992: 85-103. - Bennett GL, Bromley B, Lieberman E, Benacerraf BR. Субхорионический
кровоизлияние при беременности в первом триместре: прогноз беременности
результат с сонографией. Радиология . 1996; 200: 803-806. - Dighe M, Cuevas C, Moshiri M и др. Сонография при кровотечении в первом триместре. J Clin Ультразвук . 2008; 36: 352-366.
- Надь С., Буш М., Стоун Дж. И др. Клиническое значение
субхорионические и ретроплацентарные гематомы выявляются в первые
триместр беременности. Акушерский гинекол . 2003; 102: 94-100. - Borlum KG, Thomsen A, Clausen I, Eriksen G. Долгосрочный прогноз беременности у женщин с внутриутробными гематомами. Акушерский гинекол . 1989; 74: 231-233.
- Центры по контролю и профилактике заболеваний (CDC). Внематочная беременность — США, 1990–1992 гг. MMWR Morb Mortal Wkly Rep . 1995; 44: 46-48.
- Левин Д. Внематочная беременность. Радиология . 2007; 245: 385-397.
- Frates MC, Visweswaran A, Laing FC. Сравнение трубного кольца и
эхогенность желтого тела: полезная дифференцирующая характеристика. J Ультразвук Med . 2001; 20: 27-31. - Stein MW, Ricci ZJ, Novak L и др. Сонографическое сравнение трубного кольца внематочной беременности с желтым телом. J Ультразвук Med . 2004; 23: 57-62.
- Чен Г.Д., Линь М.Т., Ли МС. Диагностика интерстициальной беременности с помощью сонографии. J Clin Ультразвук . 1994; 22: 439-442.
- Graham M, Cooperberg PL. Ультразвуковая диагностика интерстициальной беременности: выводы и подводные камни. J Clin Ультразвук . 1979; 7: 433-437.
- Ackerman TE, Levi CS, Dashefsky SM, et al.Интерстициальная линия: сонографические данные при интерстициальной (роговой) внематочной беременности. Радиология . 1993; 189: 83-87.
- Jurkovic D, Hacket E, Campbell S. Диагностика и лечение ранних
шейная беременность: обзор и отчет о двух пролеченных случаях
консервативно. Ультразвуковой акушерский гинеколь . 1996; 8: 373-380. - Vas W, Suresh PL, Tang-Barton P, et al. Ультрасонографическая дифференциация шейного аборта от шейной беременности. J Clin Ультразвук .1984; 12: 553-557.
- Kakaji Y, Nghiem HV, Nodell C, Winter TC. Сонография неотложных акушерских и гинекологических состояний: часть I, неотложные родовспоможения. AJR Am J Roentgenol . 2000; 174: 641-649.
- Юркович Д., Хиллаби К., Вельфер Б. и др. Диагностика в первом триместре
и ведение беременных с имплантацией в нижний сегмент матки
Рубец после кесарева сечения. Ультразвуковой акушерский аппарат Gynecol . 2003; 21: 220-227. - Коричневый DL.УЗИ органов малого таза у пациенток после аборта и в послеродовом периоде. Ультразвук Q . 2005; 21: 27-37.
- Polat P, Suma S, Kantarcy M, et al. Цветной допплер-УЗИ в оценке сосудистых аномалий матки. Рентгенография . 2002; 22: 47-53.
- Hou JL, Wan XR, Xiang Y и др. Изменения клинических признаков пузырно-пузырного заноса: анализ 113 случаев. J Reprod Med . 2008; 53: 629-633.
- Green CL, Angtuaco TL, Shah HR, Parmley TH.Гестационная трофобластическая болезнь: спектр радиологической диагностики. Рентгенография . 1996; 16: 1371-1384.
- Чжоу Q, Лэй XY, Xie Q, Cardoza JD. Сонографическая и допплеровская визуализация
в диагностике и лечении гестационной трофобластической болезни:
12-летний опыт работы. J Ультразвук Med . 2005; 24: 15-24.
Вернуться к началу
Визуализирующий подход к ранней неудаче беременности
Введение
Ранняя потеря беременности (выкидыш) определяется как нежизнеспособная внутриутробная беременность с пустым гестационным мешком или гестационным мешком, содержащим эмбрион или плод без сердечной деятельности в течение первого 12 6/7 недель беременности. 1
Прекращение развития происходит примерно в 10-20% клинически признанных беременностей, причем с увеличением возраста родителей этот показатель увеличивается. 1-3 С принятием раннего домашнего тестирования на беременность, женщин обычно направляют на сонографическое обследование на очень ранних сроках беременности, чтобы определить место и жизнеспособность беременности.
Хотя мы считаем, что УЗИ незаменимо для лечения подозреваемой несостоятельности беременности на ранних сроках, если его проводить слишком рано или без строгого соблюдения рекомендаций, это может привести к неубедительным результатам или неправильному диагнозу потери беременности на ранних сроках. 4
Ультразвуковое исследование (обычно трансвагинальное) в сочетании с β-ХГЧ и анамнезом болезни является инструментом для точной диагностики нежизнеспособной беременности.
Исторически эти критерии основывались на небольших исследованиях; CRL ≥ 5 мм и средний диаметр мешочка ≥ 16-17 мм без эмбриона считались диагностическими для раннего невынашивания беременности.1,5 В последнее десятилетие надежность этих пороговых значений ставилась под сомнение. 6,7
В 2013 году Общество ультразвуковых радиологов (SRU) созвало многопрофильную комиссию по ранней диагностике выкидыша в первом триместре и исключению жизнеспособной внутриутробной беременности (не может привести к рождению живого ребенка) и опубликовали более консервативный подход к определению беременности как нежизнеспособной. 5
Это изменение было внесено с расчетом на диагностическую специфичность 100% (отсутствие ложных срабатываний) с учетом вариабельности измерений внутри и между наблюдателями, а также диапазона практических условий и опыта. 6,7 Непреднамеренная ошибочная классификация потенциально жизнеспособной беременности как нежизнеспособной с последующим медицинским или хирургическим вмешательством, приводящим к ятрогенному прерыванию желаемой беременности, имеет серьезные последствия для семьи и может быть подстрекательским фактором в случаях злоупотребления служебным положением .8,9
В этой статье основное внимание уделяется критериям ультразвуковой диагностики нежизнеспособной внутриутробной беременности на ранних сроках беременности, тем сонографическим результатам, которые подозрительно приводят к потере беременности на ранних сроках, и жизненно важной роли ультразвука в этих частых клинических случаях. сценарии.
Результаты сонографии — это только часть головоломки при определении нежизнеспособности беременности.
Для того, чтобы применить полученные результаты к клинической ситуации, врач-акушер должен принять во внимание другие клинические факторы, такие как учет достоверности датировки менструального цикла, желание женщины продолжить беременность до тех пор, пока не будет поставлен окончательный диагноз. логистические проблемы, такие как возможность сильного кровотечения, ведущего к обращению в отделение неотложной помощи, неожиданный выход продуктов зачатия или внеплановые хирургические процедуры.
С другой стороны, при диагностике полного выкидыша необходимо следить за тем, чтобы ранее была подтверждена внутриутробная беременность. В противном случае следует провести серийный анализ β-ХГЧ, чтобы не пропустить диагноз внематочной беременности.
Эмбриологическое развитие на ранних сроках беременности является довольно линейным и следует надежному и довольно жесткому графику (рис. 1A, B, C, D).
Ультразвук может надежно охарактеризовать прогрессирование нормально развивающейся беременности с самых ранних сроков беременности.
Гестационный мешок впервые определяется примерно на 5 неделе беременности, желточный мешок становится видимым примерно через 5,5 недели, а эмбрион с сердечной активностью, расположенный в непосредственной близости от желточного мешка, должен быть виден примерно на 6 неделе беременности.
Эмбриональная сердечная деятельность часто наблюдается при первой идентификации эмбриона, длина которого составляет всего 2 мм. Средний диаметр мешочка является средним из трех ортогональных диаметров жидкой части гестационного мешка, но не так точен, как длина крестца коронки для датирования гестации. 10
Доступны номограммы для определения длины эмбриона, частоты сердечных сокращений, диаметра гестационного мешка и диаметра желточного мешка. 11,12
Результаты трансвагинальной сонографии, диагностирующие потерю беременности на ранних сроках
С учетом более новых, более консервативных рекомендаций, которые сейчас хорошо приняты, одно трансвагинальное УЗИ идентифицирует эмбрион с длиной крестца коронки 7 мм или больше без сердечной деятельности или гестационный мешок со средним диаметром мешка 25 мм или больше без эмбриона считается окончательным доказательством нежизнеспособности беременности 5 (рис.2 и 3).
Эти показатели также были подтверждены в проспективном наблюдательном многоцентровом исследовании на предмет 100% специфичности. 13
Учитывая ожидаемое линейное развитие нормальных ранних беременностей, окончательный диагноз потери беременности на ранних сроках также может быть поставлен на основании последовательных трансвагинальных ультразвуковых сканирований в течение определенного интервала времени (Рисунок 4).
При нормально развивающейся жизнеспособной беременности эмбрион с сердечной деятельностью должен быть продемонстрирован через ≥11 дней после гестационного мешка с желточным мешком или ≥14 дней, когда гестационный мешок без желточного мешка был идентифицирован с помощью трансвагинальной сонографии.
Отсутствие сердечной деятельности после этого периода наблюдения является окончательным доказательством потери беременности на ранних сроках. Более короткий интервал наблюдения без движения сердца эмбриона может вызвать подозрение на раннюю потерю беременности, однако это не является окончательным. 5,13
Как и следовало ожидать, пациенты испытывают тревогу, когда раскрываются результаты неопределенного статуса жизнеспособности, и следует сообщить обоснование рекомендуемого временного интервала для последующего наблюдения за сонографической оценкой.
Результаты трансвагинальной сонографии, подозрительные (но не диагностические) в отношении потери беременности на ранних сроках
Если виден эмбрион с длиной корки и крестца <7 мм и без сердечной деятельности, это является подозрительным в отношении потери беременности на ранних сроках (рис. ). Точно так же гестационный мешок со средним диаметром мешка 16-24 мм и отсутствием эмбриона вызывает подозрение на раннюю потерю беременности.
Развитие ориентиров гестационного мешка прогрессирует, поэтому сонографическое обнаружение амниона с прилегающим желточным мешком и без визуализированного эмбриона подозрительно для ранней потери беременности (рис. 6).Важно не спутать второй желточный мешок с амнионом, как это может быть у ранних монохориальных диамниотических близнецов. Если определение жизнеспособности не определено на основании подозрительной находки, обычно целесообразно повторить ультразвуковое исследование через 7-10 дней. 5,13
Сонографические признаки, указывающие на повышенный риск потери беременности на ранних сроках
У эмбрионов, у которых обнаружена сердечная активность, есть дополнительные сонографические признаки, которые могут сигнализировать о повышенном риске потери беременности на ранних сроках.К ним относятся такие признаки, как эмбриональная брадикардия, маленький гестационный мешок, большой желточный мешок и субхорионическая гематома.
Эмбриональная брадикардия или брадикардия плода
При нормальной беременности частота сердечных сокращений эмбриона прогрессивно увеличивается до 8 недель беременности. Прошло 25 лет с тех пор, как Doubilet и Benson опубликовали основополагающую статью, в которой частота невынашивания беременности в первом триместре прямо коррелировала с частотой сердечных сокращений эмбриона 14 (рис. 7).
Эти исследователи оценили 1185 ранних беременностей и предоставили показатели выкидышей, стратифицированные по степени брадикардии и гестационному возрасту.Чем ниже частота пульса, тем выше риск потери беременности (Таблица 1).
Недавний систематический обзор и метаанализ диагностической точности, оценивающий прогноз выкидыша, показал, что наиболее прогностическим фактором для ранней потери беременности была частота сердечных сокращений эмбриона / плода. 16 Этот прогностический эффект был еще более выражен среди тех, у кого кровотечение было на ранних сроках беременности.
В своей иерархической сводной кривой рабочей характеристики приемника авторы обнаружили, что чувствительность брадикардии составляет 68.4%, специфичность 97,8%, положительное отношение правдоподобия 31,7 и отрицательное отношение правдоподобия 0,32 для прогнозирования потери беременности на ранних сроках.
У пациентов с кровотечением чувствительность частоты сердечных сокращений для прогнозирования выкидыша еще больше увеличилась (чувствительность 84,2%, специфичность 95,7%, положительное отношение правдоподобия 19,51 и отрицательное отношение правдоподобия 0,16).
Авторы обнаружили, что лучший предел частоты сердечных сокращений был <110 ударов в минуту для прогнозирования выкидыша. Частота сердечных сокращений> 134 ударов в минуту при сроке беременности 7 недель и частота сердечных сокращений> 158 ударов в минуту при сроке беременности 8 недель были предикторами продолжающейся беременности.
Эти данные подчеркивают важность оценки частоты сердечных сокращений эмбриона в М-режиме при выполнении УЗИ на ранних сроках, поскольку это наиболее вероятный признак потери беременности. Однако следует признать, что у эмбриона со сроком гестации менее 6 недель само начало сердечной пульсации может отражаться в более медленной частоте, 17 , что подчеркивает ценность повторного сканирования.
Брадикардическая частота сердечных сокращений должна побуждать к повторному ультразвуковому обследованию для оценки жизнеспособности эмбриона, тогда как нормальная частота сердечных сокращений дает значительную уверенность пациенту.
Маленький гестационный мешок по отношению к длине темени до крестца
Иногда у эмбриона с нормальной частотой сердечных сокращений сонографически кажется, что он «переполнен» внутри гестационного мешка (Рисунок 8), что было связано с увеличением риск потери беременности на ранних сроках. 18,19
Объективно это было охарактеризовано как средний размер мешочка — длина крестца коронки (MSS-CRL) <5 мм. 18 Bromley et al. продемонстрировали, что риск выкидыша составлял 94% при небольшом гестационном мешке в первом триместре, несмотря на нормальную частоту сердечных сокращений.
В более крупном и недавнем исследовании пациенток, зачатых с помощью ЭКО, частота выкидышей на ранних сроках среди пациенток с MSS-CRL <5 мм составляла примерно 44% по сравнению с референтной популяцией с MSS-CRL 5-9,9 мм в коэффициент потерь составил 15,8% ( P <0,0001). 19
Следует отметить, что нет заметного увеличения риска потери беременности на ранних сроках между беременными с использованием вспомогательных репродуктивных технологий по сравнению со спонтанно зачатыми беременностями. 20 Сонографическое обнаружение эмбриона в маленьком гестационном мешке должно побудить к повторной сонографии для оценки устойчивости развития.
Размер желточного мешка
Желточный мешок — это первая структура, которая определяется внутри гестационного мешка с помощью трансвагинального ультразвукового исследования, когда гестационный мешок достигает 8-10 мм. Сообщалось, что аномалии размера и внешнего вида желточного мешка связаны с повышенным риском потери беременности, хотя не все исследования показали, что это полезный показатель для прогнозирования потери беременности. 5,12,21
Сонографическая оценка желточного мешка у бессимптомных пациентов в качестве предиктора выкидыша показала чувствительность от 17 до 69% и специфичность от 79 до 99% .16 Желточный мешок более 7 мм был предложен в качестве порогового значения для повышенного риска потери беременности, хотя методы измерения были непоследовательными. 5
Недавние данные показывают, что диаметр желточного мешка не улучшает прогноз выкидыша по сравнению с брадикардией и ограниченной длиной коронки и крупа эмбриона / плода. 22
Следует быть очень осторожным при использовании этого сонографического признака, особенно в качестве изолированного результата, для прогнозирования невынашивания беременности в первом триместре до тех пор, пока не появятся более убедительные рекомендации из литературы.
Длина крестца-макушки
При хорошо датированной беременности малая длина коронки-крестца для гестационного возраста может отражать нарушение роста на ранних стадиях и связана с повышенным риском анеуплоидии, а также раннего невынашивания беременности. 22 Среди популяции ЭКО с четким определением гестационного возраста у тех, у кого длина коронки до крестца <10%, был повышенный риск выкидыша по сравнению с теми, кто вырос в нормальных условиях, 17.2% против 6,6%, P = 0,005, OR = 2,93, 95% ДИ 1,2,6,7). 23
Если в первом триместре будет обнаружена намного меньшая, чем ожидалось, длина между макушкой и крестцом, особенно если это приведет к изменению даты беременности, следует рассмотреть возможность последующего наблюдения для оценки интервального роста через 2 недели.
Субхорионическая гематома
Кровотечение на ранних сроках беременности является обычным явлением, и в этом случае субхорионическая гематома может быть идентифицирована сонографически (рис. 9).Субхорионическая гематома связана с повышенным риском невынашивания беременности, особенно если гематома большая, связана с кровотечением или возраст пациентки 35 лет и старше. 24
Метод оценки размера субхорионической гематомы был спорным, но, по-видимому, в одном исследовании субъективная оценка размера гематомы, основанная на доле размера гестационного мешка, лучше всего коррелирует с исходом беременности в первом триместре. . 25 Сообщается, что частота самопроизвольного прерывания беременности в первом триместре наиболее высока для гематом, диагностированных до 8 недель (19.6%) по сравнению с диагностированными через 8 недель (3,6%; P <0,001). 25
Обзор и метаанализ продемонстрировали, что выявление субхорионической гематомы было связано с повышенным риском выкидыша, увеличиваясь с 8,9% до 17,6%, объединенное ОШ 2,18, 95% ДИ 1,29, 3,68). 26
Недавнее ретроспективное когортное исследование 2446 пациенток с одиночками, поступивших на УЗИ в период от 6 недель до 13 + 6 дней в одном центре, продемонстрировало, что субхорионическая гематома связана с повышенным риском потери беременности до 20 недель беременности (7 .5% против 4,9% ( P = 0,026) при однофакторном анализе, однако, с поправкой на возраст пациента и кровотечение, эта связь перестала быть значимой. 27
Точно так же эти авторы не показали повышенного риска неблагоприятного исхода на более поздних сроках беременности. 28 Учитывая возможный повышенный риск выкидыша, в этих случаях можно рассмотреть возможность повторного ультразвукового исследования.
Хорионическая выпуклость
Хорионическая выпуклость — это очаговая выпуклая выпуклость, которая развивается на хориодецидуальной поверхности и выступает в гестационный мешок в начале первого триместра, вероятно, отражая гематому или некротическую децидуальную оболочку (рис. 10).
Обнаружение было связано с повышенным риском потери беременности на ранних сроках при выявлении до 11 недель беременности. Если выявлена бугорка хориона и в остальном беременность протекает нормально с нормальной частотой сердечных сокращений, частота живорождений составляет примерно 83%. 29
Кроме того, не было существенной взаимосвязи между объемом хориональной выпуклости или кровотечением из влагалища и риском потери беременности. 29 Во второй половине первого триместра наличие хориональной шишки не считается клинически значимым. 30
Выводы
Ультразвук — мощный инструмент в диагностике и прогнозировании потери беременности на ранних сроках.
Практикующие врачи должны усердно следовать рекомендациям по диагностике беременности как нежизнеспособной, чтобы предотвратить ятрогенное прерывание беременности. Хотя у некоторых пациенток будут результаты сонографии, которые окончательно позволят поставить диагноз неудачной беременности, у многих будут результаты, которые наводят на мысль или не позволяют сделать вывод о выкидыше.В этих случаях может быть очень полезно повторное сканирование.
Время проведения ультразвуковой оценки важно для ведения, так как слишком раннее обследование может привести к ультразвуковому отчету о беременности неизвестной локализации или внутриутробной беременности с неопределенной жизнеспособностью.
В исследовании с участием бессимптомных женщин, посещающих отделение УЗИ на ранних сроках беременности, диагноз выкидыша не мог быть поставлен при первоначальном ультразвуковом обследовании до 35 дней после LMP, а большинство выкидышей диагностировалось, когда первая оценка проводилась между 63 и 85 днями после LMP. 4
Эти авторы рекомендовали, чтобы для уменьшения количества неубедительных сканирований, бессимптомным женщинам без эктопии в анамнезе, отложить начальное ультразвуковое исследование до 49 дней после LMP.
9
__
Об авторах
DR. БРОМЛИ работает в отделении акушерства и гинекологии в Массачусетской больнице общего профиля в Бостоне и в компании Diagnostic Ultrasound Associates, PC, в Бруклине, штат Массачусетс. Она по совместительству работает профессором Гарвардской медицинской школы.
ДР. SHIPP работает в отделении акушерства и гинекологии в больнице Brigham & Women’s в Бостоне и в компании Diagnostic Ultrasound Associates, PC, в Бруклине, штат Массачусетс.Он доцент Гарвардской медицинской школы.
__
Ссылки
1. Практический бюллетень ACOG № 200: потеря беременности на ранних сроках. Obstet Gynecol. 2018; 132 (5): e197-e207.
2.Wise LA, Wang TR, Willis SK, Wesselink AK, Rothman KJ, Hatch EE. Влияние вмешательства домашнего теста на беременность на удержание когорты и выявление беременности: рандомизированное исследование. Am J Epidemiol. 2020.
3.Аммон Авалос Л., Галиндо К., Ли Д.К. Систематический обзор для расчета фоновой частоты выкидышей с использованием анализа таблицы дожития. Врожденные дефекты Res A Clin Mol Teratol. 2012; 94 (6): 417-423.
4. Боттомли С., Ван Белль В., Мукри Ф. и др. Оптимальное время для ультразвукового сканирования для оценки местоположения и жизнеспособности беременности на ранних сроках. Hum Reprod. 2009; 24 (8): 1811-1817.
5.Дубиле П.М., Бенсон С.Б., Борн Т. и др. Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med. 2013; 369 (15): 1443-1451.
6. Пекстерс А., Лутс Дж., Ван Шубрук Д. и др.Клинические последствия воспроизводимости результатов трансвагинального сонографического измерения длины гестационного мешка и между коронкой и крестцом на сроке 6-9 недель. Ультразвуковой акушерский гинекол. 2011; 38 (5): 510-515.
7. Abdallah Y, Daemen A, Kirk E, et al. Ограничения текущих определений выкидыша с использованием измерений среднего диаметра гестационного мешка и длины крестца-макушки: многоцентровое обсервационное исследование. Ультразвуковой акушерский гинекол. 2011; 38 (5): 497-502.
8.Shwayder JM. Ожидание перемены: снижение риска в бурном море ответственности. Obstet Gynecol. 2010; 116 (1): 8-15.
9. Фаррен Дж., Джалмбрант М., Фальконьери Н. и др. Посттравматический стресс, тревога и депрессия после выкидыша и внематочной беременности: многоцентровое проспективное когортное исследование. Am J Obstet Gynecol. 2020; 222 (4): 367 e361-367 e322.
10. Комитет по акушерской практике ТАИОУИМ, Общество охраны материнства и плода M.Мнение Комитета № 700: Методы определения срока платежа. Obstet Gynecol. 2017; 129 (5): e150-e154.
11.Papaioannou GI, Syngelaki A, Poon LC, Ross JA, Nicolaides KH. Нормальные диапазоны длины эмбриона, частоты сердечных сокращений эмбриона, диаметра гестационного мешка и диаметра желточного мешка на 6-10 неделе. Fetal Diagn Ther. 2010; 28 (4): 207-219.
12. Детти Л., Франсильон Л., Кристиансен М.Э. и др. Ультразвуковые измерения на ранних сроках беременности и прогноз невынашивания беременности в первом триместре: логистическая модель. Научный доклад 2020; 10 (1): 1545.
13.Прейслер Дж., Копейка Дж., Исмаил Л. и др. Определение критериев безопасности для диагностики выкидыша: проспективное наблюдательное многоцентровое исследование. BMJ. 2015; 351: h5579.
14. Бромли Б., Дубилет П., Фриголетто Ф. Д., мл., Краусс С., Эстрофф Дж. А., Бенасерраф BR. Является ли гиперэхогенный кишечник плода на УЗИ во втором триместре показанием для амниоцентеза? Obstet Gynecol. 1994; 83 (5 п. 1): 647-651.
15. Дубиле П.М., Бенсон CB.ЧСС эмбриона в начале первого триместра: какая частота нормальная? J Ultrasound Med. , 1995; 14 (6): 431-434.
16. Пиллаи Р. Н., Конье Дж. К., Ричардсон М., Тинселло Д. Г., Потдар Н. Прогнозирование выкидыша у женщин с жизнеспособной внутриутробной беременностью — систематический обзор и метаанализ диагностической точности. Eur J Obstet Gynecol Reprod Biol. 2018; 220: 122-131.
17.DuBose TJ. Частота сердечных сокращений эмбриона. Fertil Steril. 2009; 92 (4): e57; ответ автора e58.
18.Bromley B, Harlow BL, Laboda LA, Benacerraf BR. Небольшой размер мешочка в первом триместре: предиктор неблагоприятного исхода для плода. Радиология. , 1991; 178 (2): 375-377.
19. Капфхамер Дж. Д., Паланиаппан С., Саммерс К. и др. Разница между средним диаметром гестационного мешка и длиной копчика как маркером потери беременности в первом триместре после экстракорпорального оплодотворения. Fertil Steril. 2018; 109 (1): 130-136.
20. Schieve LA, Tatham L, Peterson HB, Toner J, Jeng G.Самопроизвольный аборт среди беременных, зачатых с использованием вспомогательных репродуктивных технологий в США. Obstet Gynecol. 2003; 101 (5, часть 1): 959-967.
21. Тейлор Т.Дж., Куинтон А.Э., де Фрис Б.С., Хьетт Дж. Особенности УЗИ в первом триместре, связанные с последующим выкидышем: проспективное исследование. Aust N Z J Obstet Gynaecol. 2019; 59 (5): 641-648.
22. ДеВилбисс Э.А., Мамфорд С.Л., Сьяарда Л.А. и др. Прогнозирование невынашивания беременности по данным УЗИ в начале первого триместра. Am J Obstet Gynecol. 2020.
23.Габбай-Бензив Р., Долев А., Бардин Р., Мейзнер И., Фиш Б., Бен-Харуш А. Прогнозирование потери плода по длине корня-крестца в первом триместре при беременности ЭКО. Arch Gynecol Obstet. 2017; 295 (3): 771-775.
24. Беннетт Г.Л., Бромли Б., Либерман Э., Бенасерраф BR. Субхорионическое кровоизлияние при беременности в первом триместре: прогнозирование исхода беременности с помощью сонографии. Радиология. 1996; 200 (3): 803-806.
25.Heller HT, Asch EA, Durfee SM, et al. Субхорионическая гематома: корреляция методов классификации с исходом беременности в первом триместре. J Ultrasound Med. 2018; 37 (7): 1725-1732.
26. Туули М.Г., Норман С.М., Одибо А.О., Маконес Г.А., Кэхилл АГ. Перинатальные исходы у женщин с субхорионической гематомой: систематический обзор и метаанализ. Obstet Gynecol. 2011; 117 (5): 1205-1212.
27. Наерт М.Н., Хадрауи Х., Мунис Родригес А., Накви М., Фокс Н.С. Связь между субхорионическими гематомами первого триместра и потерей беременности при одноплодной беременности. Obstet Gynecol. 2019; 134 (2): 276-281.
28. Наерт М.Н., Мунис Родригес А., Хадрауи Х., Накви М., Фокс Н.С. Связь между субхорионическими гематомами в первом триместре и неблагоприятными исходами беременности после 20 недель беременности при одноплодной беременности. Obstet Gynecol. 2019; 134 (4): 863-868.
29.Arleo EK, Dunning A, Troiano RN. Хорионический бугорок у беременных и связанный с ним коэффициент живорождения: систематический обзор и метаанализ. J Ultrasound Med. 2015; 34 (4): 553-557.
30.Sepulveda W. Хорионическая шишка на сроке от 11 до 13 недель: распространенность и клиническое значение. Prenat Diagn. 2019; 39 (6): 471-476.
Галерея изображений: Беременность коровы
10 августа 2015 г. — По мере приближения осеннего сезона отела внимание переключается на репродуктивный тракт коровы и плод. В галерее зоотехники находятся десять фотографий беременностей коров от 30 дней до 4,5 месяцев беременности.
Изображение 1
Оказавшись на странице, введите 3549 в строку поиска для просмотра изображений.Эти изображения взяты из исследования доктора Т. Я. Танабе на стельных коровах в период с 1949 по 1954 год, в основном в Университете штата Пенсильвания.
Обозначения изображений следующие: C = семядоли, CL = желтое тело, Em = эмбрион, Ov = яичник, S = сероза.
На изображении 1 репродуктивный тракт был открыт для выявления 11-миллиметрового эмбриона примерно на 30-й день беременности, задолго до полного прикрепления экстраэмбриональных оболочек к матке. Хотя это не ясно видно, внеэмбриональная серозная мембрана заполняет беременный рог и начала прорастать в другой рог.
18-миллиметровый эмбрион на изображении 2 был удален из матки внутри амниона. Судя по длине, срок беременности составлял около 36 дней.
Изображение 2
Через 45 дней после осеменения на изображении 3 показан эмбрион размером 29 мм в конце периода эмбриона (и в начале периода плода), когда внеэмбриональные оболочки прочно прикрепились к матке с образованием плацента. Хорион простирается почти на всю длину внебеременного рога матки.
На изображении 4 в стенке матки прорезано окно, в котором виден концептус размером 32 мм (1.5 месяцев беременности) в амнионе на ранних сроках беременности.
Изображение 5 аналогичным образом показывает плод размером 87 мм на 66-й день беременности.
Изображение 6
На изображении 6 показан плод размером 95 мм в амнионе на сроке 72 дня беременности.
На изображении 7 плод (13,3 см на 84-й день беременности) был удален из матки, окруженной амнионом и хорионом. На семядолях хориона видны многочисленные ворсинки, плавающие в физиологическом растворе. Эти ворсинки выступают в крипты семядолей матки (иногда называемые карункулами), образуя плаценту.
На изображении 8 внеэмбриональные оболочки были удалены, чтобы показать плод размером 15 см (оценочный срок беременности 95 дней).
Изображение 7
Крипты семядолей матки — очевидное изображение 9 — вмещают ворсинки (см.
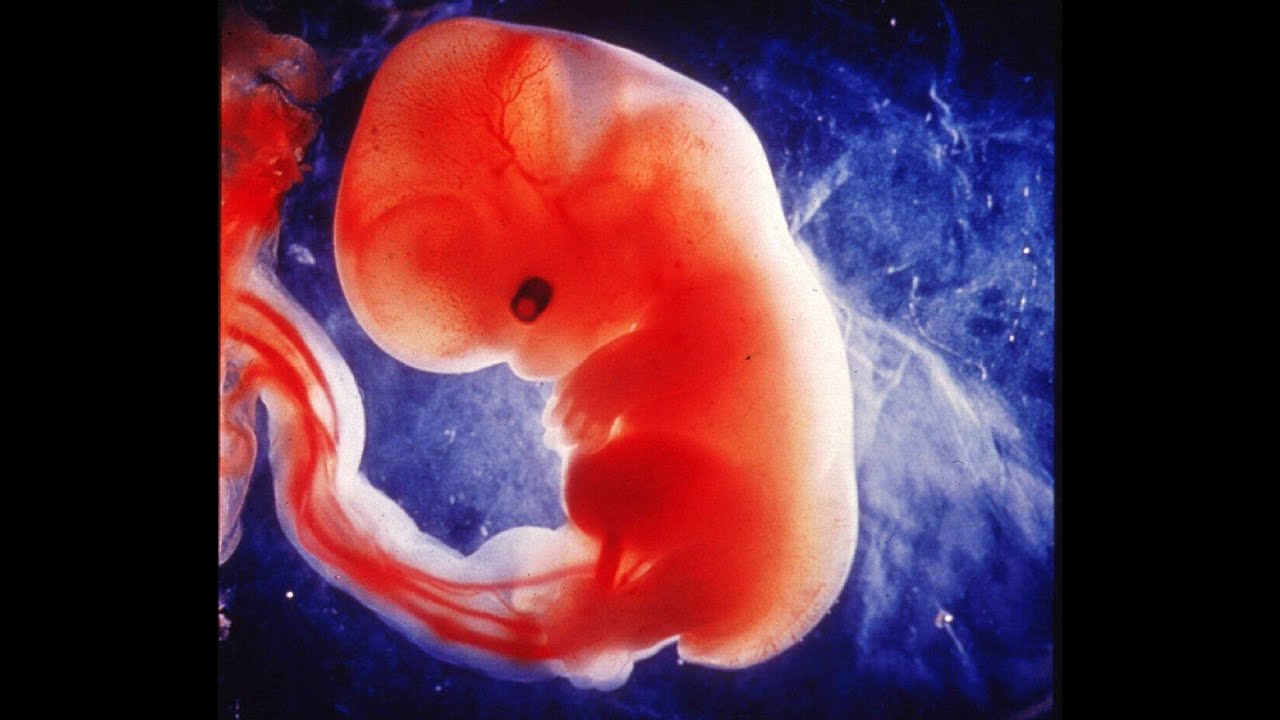 Эмбрион в виде запятой указан стрелкой
Эмбрион в виде запятой указан стрелкой Женщина 29 лет с первичным бесплодием 4 года забеременела через 7 месяцев лечения в нашей Клинике, благополучно выносила беременность под нашим наблюдением и родила в срок
Женщина 29 лет с первичным бесплодием 4 года забеременела через 7 месяцев лечения в нашей Клинике, благополучно выносила беременность под нашим наблюдением и родила в срок 3D-фото беременности 5 недель 3 дня
3D-фото беременности 5 недель 3 дня В плодном яйце определяются эмбрион и питающий его желточный мешок
В плодном яйце определяются эмбрион и питающий его желточный мешок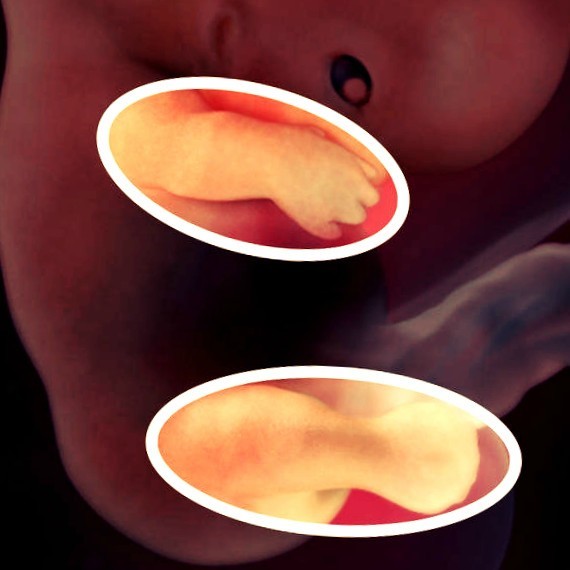 Кровоснабжение плодного яйца
Кровоснабжение плодного яйца